К основным риск-факторам развития кандидоза относятся:
- неправильная гигиена полости рта;
- ношение ортопедических конструкций или съемных зубных протезов;
- длительная ингаляционная терапия;
- уменьшение слюноотделения на фоне некоторых патологий;
- переохлаждение;
- стресс;
- прием антибиотиков;
- изменение гормонального фона;
- снижение иммунитета, в том числе на фоне хронических заболеваний;
- эндокринные патологии, включая ожирение, сахарный диабет;
- курение;
- проведение химио- или лучевой терапии.
У детей кандидоз полости рта возникает намного чаще, чем у взрослых. Новорожденные могут инфицироваться даже внутриутробно, если молочница имеется у матери – заражение происходит в процессе естественных родов. После рождения инфекция может передаваться ребенку через кожные покровы сосков и рук матери, с ее слизистой рта. Источником инфекции стают нестерильные соски и клеенки, медицинский персонал, не соблюдающий правила асептики и антисептики во время инвазивных манипуляций. У ребенка постарше кандидоз ротовой полости чаще обусловлен ослабленным иммунитетом или неправильным уходом за зубами.
Противогрибковые и противовоспалительные препараты
07.03.2018
Салициловая мазь — лекарственное средство, показанное при хронической экземе, псориазе, дискератозе, ихтиозе, жирной себорее, обыкновенных угрях, бородавках, мозолях. Ее наносят на пораженную поверхность 2–3 раза в сутки.
Средство противопоказано при повышенной чувствительности к салициловой кислоте и в детском возрасте. Побочные действия бывают редко. Это местные реакции в виде кожной сыпи, зуда, жжения, а также аллергические реакции.
Амфотерицин В — противогрибковй антибиотик, предназначенный для лечения кандидоза кожи и слизистых оболочек, а также кандидозе ЖКТ и внутренних органов, хронических гранулематозных и диссеминированных формах кандидоза, кокцидиоидозе, гистоплазмозе, хромомикозе, плесневых микозах. Мазь наносят на пораженные участки кожи тонким слоем 2–4 раза в сутки. Курс лечения при кандидозе складок кожи — 1–3 недели, при опрелости у детей — 1–2 недели, при поражении межпальцевых промежутков и паронихии — 2–4 недели.
Препарат противопоказан при выраженных нарушениях функции печени и почек, заболеваниях кроветворной системы, сахарном диабете, повышенной чувствительности к его компонентам. При наружном применении возможны ощущение жжения, покалывания, гиперемия кожи, редко — сухость кожи.
Нистатин — противогрибковый препарат, предназначенный для профилактики и лечения заболеваний, вызванных дрожжеподобными грибами рода Candida, кандидоза кожи, слизистых оболочек (рта, влагалища) и внутренних органов (желудочно-кишечного тракта, легких, почек). С профилактической целью назначают для предупреждения развития кандидоза при длительном лечении препаратами пенициллина и антибиотиками других групп, особенно при пероральном применении антибиотиков тетрацикли-нового ряда, левомицетина, неомицина и других, а также ослабленным и истощенным больным. При лечении грибковых поражений слизистых оболочек и кожи может использоваться нистатиновая мазь. Ее можно сочетать с приемом нистатина внутрь. При кандидозах нижних отделов кишечника, при кольпитах и вульвовагинитах применяют ректальные свечи и вагинальные глобули, содержащие по 250 ООО и 500 ООО ЕД. Их вводят 2 раза в день соответственно в прямую кишку или влагалище; средняя продолжительность курса — 10–14 дней.
Противопоказания и побочные действия — такие же, как и при приеме амфотерицина В.
Флуконазол — противогрибковое средство широкого спектра действия, которое обладает мощным противогрибковым эффектом в отношении возбудителей кандидоза, молочницы, некоторых форм лишая, перхоти (Candida, Microsporum, Cryptococcus neoformans, Trichophyton). Флуконазол используют при микозах кожи (в том числе микозах стоп, паховой области), отрубевидном лишае, онихомикозе, глубоких эндмических микозах, системном кадидозе, криптококкозе, для профилактики грибковых инфекций у больных со сниженным иммунитетом.
При кандидозе кожи, микозах стоп, тела, паховой области назначают по 150 мг 1 раз в неделю, длительность лечения — 2–4 недели. При криптококковых инфекциях, кандидемии, диссеминированном кандидозе, других инвазивных кандидозных инфекциях в 1 день назначают 400 мг, затем по 200–400 мг 1 раз в сутки.
При глубоких эндемических микозах — 200–400 мг в день в течение длительного времени до 2 лет. Длительность терапии определяют индивидуально; она может составлять 11–24 месяцев при кокцидиоидомикозе, 2—17 месяцев при паракокцидиомикозе, 1-16 месяцев при споротрихозе и 3-17 месяцев при гистоплазмозе. Детям старше одного года флуконазол вводят 1 раз в день из расчета 1–3 мг/кг (при кандидозе слизистых оболочек) и 3-12 мг/кг (при системных кандидозах или криптококкозах) в зависимости от тяжести заболевания.
Флуконазол противопоказан при повышенной чувствительности к его компонентам, беременности, в детском возрасте до 1 года.
При использовании препарата возможны побочные действия: тошнота, головная боль, чувство дискомфорта в брюшной полости, повышение активности «печеночных» ферментов, выраженное нарушение функции печени, головная боль, головокружение; редко — судороги, агранулоцитоз, лейкопения, тромбоцитопения; очень редко — кожная сыпь, анафилактические реакции.
Пимекролимус — противовосполительный препарат, показанный при атопическом дерматите (экземе). Он рекомендован как для кратковременного, так и для длительного применения у взрослых, подростков и детей (от 3 месяцев). Назначают наружно 2 раза в сутки.
Препарат противопоказан при повышенной чувствительности к его компонентам.
При приеме пимикролимуса возможны побочные действия: жжение в месте нанесения крема, местные реакции (раздражение, зуд и покраснение кожи, сыпь, боль, парестезия, шелушение, сухость, отечность, кожные папилломы, фурункулы), кожные инфекции (фолликулит), нагноение, ухудшение течения заболевания, простой герпес, дерматит, обусловленный вирусом простого герпеса (герпетическая экзема), контагиозный моллюск. В редких случаях проявляются непереносимость алкоголя (сразу после приема алкоголя обычно наблюдались покраснение лица, сыпь, жжение, зуд или припухлость).
Диоксометилтетрагидропиримидин + сульфадиметоксин — тримекаин + хлорамфеникол — комбинированный препарат, обладающий противомикробным, противовоспалительным и местноанестезирующим действием, ускоряющий заживление ран. Показан для лечения гнойных ран в первой фазе раневого процесса. Применяют его местно в виде аппликаций. Мазью пропитывают стерильные марлевые салфетки, которыми рыхло заполняют рану. Перевязки производят ежедневно до полного очищения раны от гнойно-некротических масс. Мазь можно вводить в гнойные полости через дренажную трубку с помощью шприца.
Препарат противопоказан при повышенной чувствительности к его компонентам.
При использовании возможны местные аллергические реакции в виде кожной сыпи.
Опубликовано в Лекарственные средства Премиум Клиник
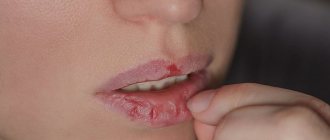
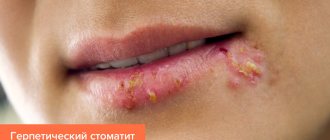
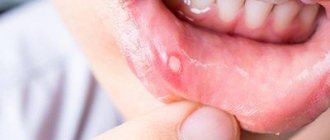
Кандидоз ротовой полости делят на 3 вида:
- Псевдомембранозный. Это классическая молочница в виде поверхностной белой пленки или белых пятен. Сопровождается ощущением небольшого дискомфорта. В легких формах заболевания таких бляшек может быть всего несколько, и они без труда удаляются. В тяжелых случаях появляется много крупных пятен, они сливаются и постепенно поражают всю слизистую, могут проникать ниже, поражая сначала горло, а затем и пищевод, вплоть до желудочно-кишечного тракта. Пятна могут утолщаться, что затрудняет их удаление. Чаще всего обычный острый кандидоз возникает у взрослых, которые принимали антибиотики, иммунодепрессанты или кортикостероиды, а также у грудничков.
- Атрофический. Бывает острым и хроническим. В первом случае налета может не быть, но слизистая воспаляется – она становится ярко-красного цвета, больной жалуется на сильное жжение во рту, повышенную сухость, иногда – на неприятный привкус с оттенком горечи или металла. Чаще всего острый кандидоз является следствием проведенной лекарственной терапии. Хроническая форма, как правило, возникает из-за ношения ортодонтических конструкций или протезов. Симптоматика болезни более стертая.
- Гиперпластический. Кандидоз во рту поражает губы, уголки рта, щеки, мягкое небо, спинку языка. Белые пятна обычно большие, сливаются между собой, могут приобретать желтый оттенок. Постепенно они становятся грубыми, не поддаются соскабливанию. Болезнь носит хронический характер и диагностируется только у взрослых.
Грибковые заболевания глотки
На рубеже XIX-XX вв. уже были описаны почти все основные микозы человека и их возбудители. Имена Вирхова, Груби, Ремарка, Шенлейна, а затем Сабуро тесно связаны с историей становления медицинской микологии. В связи с широким применением антибиотиков, вторая половина XX в. сопровождалась значительным ростом заболеваемости микозами, которые в настоящее время поражают от 5 до 20% взрослого населения (А. Ю. Сергеев, Ю. В. Сергеев, 2003). Среди всех микотических поражений организма человека на втором месте после онихомикоза стоит кандидамикоз слизистых оболочек, до 40% случаев которого, в свою очередь, составляет орофарингеальный микоз (В. Я. Кунельская, 1989).
Среди микозов глотки (фарингомикозов) чаще всего (в 93% случаев, по данным В. Я. Кунельской (1989), и в 90%, по данным Т. Н. Буркутбаевой (2002)) встречается кандидоз, вызываемый дрожжевым грибом Candida, объединяющим 20 видов (А. Ю. Сергеев, Ю. В. Сергеев, 2003). У больных фарингомикозом, как правило, выделяют восемь различных видов возбудителей, среди которых «лидируют» четыре основных: С. albicans, C. tropicalis, C. parapsilosis и C. glabrata. Первое место занимает заболевание, которое вызывает С. albicans. Этот вид обнаруживается в полости рта и глотки у 60% здоровых взрослых, чаще у женщин и курящих мужчин. Другие виды Candida по числу выделений от здоровых лиц значительно уступают С. albicans, составляя от 10 до 20% всех случаев орофарингеального кандидоносительства. На втором месте после С. albicans обычно стоит C. glabrata, особенно у пожилых пациентов, реже — C. tropicalis, C. parapsilosis (в последнем случае — почти у 50% детей-кандидоносителей). При орофарингеальном кандидозе у ВИЧ-инфицированных в числе возбудителей чаще появляются редкие виды Candida — С. sare, C. dubliniensis, C. famata, C. lipolytica и C. guilliermondii. Сообщалось также о выделении у больных сахарным диабетом — C. rugosa, от онкологических больных — C. inconspicua и других дрожжевых грибков. При лечении системными антимикотиками и антибиотиками может повышаться доля устойчивых к ним видов, C. glabrata и C. krusei, а также C. kefyr, в том числе выделенных одновременно с устойчивыми штаммами С. albicans (M. D. Richardson, D. W. Warnock, 1997).
Значительно реже — в 5-6% случаев — наблюдается микоз глотки, вызванный микроорганизмом бактериальной природы Leptotrix buccalis и грибами Aspergillus, Penicillium, Mucor и др. В ряде случаев поражение глотки обусловлено двумя и более видами грибов — Pharingomycosis mixta.
Практически все эти виды грибов являются сапрофитами, условно-патогенной микрофлорой, активизируются и становятся возбудителями заболевания при нарушении реактивности организма (И. В. Чумичева, 2003).
Развитие фарингомикоза провоцирует сахарный диабет, системные заболевания крови и желудочно-кишечного тракта, особенно дисбактериоз кишечника. Дефицит бифидобактерий и других молочно-кислых бактерий приводит к нарушению синтеза витаминов группы В и к беспрепятственному заселению грибками не только кишечника, но и других соприкасающихся с внешней средой полостей организма (полости носа, рта, уха). Кроме того, отрицательное влияние оказывают злокачественные новообразования, при которых нарушается баланс витаминов, углеводный и белковый обмен, страдает общая, в том числе антимикотическая, резистентность организма. Особенно часто отмечаются микозы у больных СПИДом, 10% которых умирают от грибковых инфекций. Нередко фарингомикоз глотки и полости рта развивается при длительном и неправильном применении топических глюкокортикостероидов при бронхиальной астме.
В формировании патогенетических механизмов грибкового поражения глотки на первое место выступает перестройка иммунной реактивности — накопление и циркуляция в крови грибковых антител, которые обусловливают реакции немедленного и замедленного типа. Имеет значение и изменение клеточного иммунитета. Немаловажное звено в патогенезе фарингомикоза — специфическая и неспецифическая сенсибилизация и аллергия. Определенную роль здесь играет и травматическое повреждение слизистой оболочки глотки — как фактор, предрасполагающий к развитию грибкового процесса.
Микотические очаги в глотке обычно локализуются на небных миндалинах, дужках, небной занавеске, задней стенке, языке. Тканевые реакции выражаются атипической гиперплазией эпителия, образованием гранулем, иногда имеющих псевдотуберкулезный характер, а также в некротических изменениях различной степени выраженности. Гиперплазия эпителия в форме гиперкератоза особенно выражена в криптах миндалин на фоне воспалительного процесса в строме и может принимать форму папилломатоза. В тканях слизистой оболочки глотки, языка и строме миндалин определяются грибковые элементы, располагающиеся субэпителиально.
Микроскопия нативного препарата — наиболее простой и надежный способ диагностики микозов, позволяющий не только установить наличие гриба в исследуемом материале, но и отличить сапрофитию от грибкового заболевания. При сапрофитии в препаратах встречаются лишь единичные непочкующиеся клетки, а при микозе в каждом препарате постоянно определяются все элементы грибов: и мицелий, и бластоспоры.
Забор материала из глотки для исследования на грибы производят ушным пинцетом, ушными щипцами Гартмана или ушной ложкой Фолькмана. Недопустимо для этой цели использовать ватный тампон, поскольку основная часть липкого патологического содержимого остается на тампоне, в связи с чем при микроскопическом исследовании или посеве возможен ложноотрицательный результат. Собранный материал осторожно наносят на стерильное предметное стекло. Материал нельзя растирать по стеклу, так как при этом могут быть повреждены нежные элементы гриба, что также снижает достоверность результатов микроскопии. Выполняют микроскопию неокрашенного и окрашенного по Романовскому-Гимзе нативного препарата, посев патологического отделяемого, полученного при соскобе с миндалин или задней стенки глотки, на элективную питательную среду Сабуро с последующим пересевом культур грибов на среду Чанека для идентификации возбудителя. При выделении культуры Candida нередко требуется количественная оценка. В случае актиномикоза при микроскопии находят значительное разрастание грануляционной ткани с актиномицетами.
Иммунологическая диагностика основана на обнаружении антигенов возбудителя в крови. Серологическая диагностика — разновидность иммунологической диагностики, позволяющая обнаружить в крови антитела к компонентам клетки возбудителя. Особенностью иммунологических методов диагностики является то, что серийные наборы антител или антигенных диагностикумов разработаны только для нескольких, наиболее распространенных возбудителей (кандидоза, криптококкоза, аспергиллеза; диформных грибов). К недостаткам методов иммунодиагностики относят недостаточную чувствительность и специфичность. Однако с помощью иммунодиагностики удается, в частности, прослеживать эффективность лечения по снижению титров (А. Ю. Сергеев, Ю. В. Сергеев, 2003).
Микотическое поражение глотки бывает острым, при этом оно, как правило, сопровождается распространенным поражением слизистой полости рта и глотки, и хроническим, при котором поражение нередко является ограниченным в пределах небных миндалин (тонзилломикоз) или задней стенки глотки (фарингомикоз), — различают рецидивирующую и персистирующую формы хронического фарингомикоза. По клинико-морфологической картине фарингомикозы делятся на псевдомембранозные, которые встречаются чаще всего при данной локализации; эритематозные (атрофические), гиперпластические (гипертрофические, или кандидозная лейкоплакия); эрозивно-язвенные встречаются редко (А. Ю. Сергеев, Ю. В. Сергеев, 2003).
Клиническая картина фарингомикоза разнообразна и определяется не столько разновидностью гриба, вызвавшего заболевание, сколько общей и антимикотической активностью организма. Клиника кандидоза, пенициллиоза и аспергиллеза практически идентична (М. Р. Богомильский, В. Р. Чистякова, 2001). Заболевание характеризуется болями в горле, подъемом температуры, гиперемией слизистой оболочки, появлением вначале мелких белых налетов, а затем и обширных некрозов эпителия, возникающих под влиянием поражения его грибами, стойко сохраняющимися при лечении традиционными консервативными методами. На слизистой оболочке видны множественные серовато-белые налеты неправильной формы, располагающиеся на миндалинах, дужках, небе, а также в других местах и снимающиеся с трудом; после их удаления остается эрозированная поверхность. При хронической форме типичные жалобы появляются с характерной цикличностью, через две-три недели. При поверхностном микозе определяется нерезко выраженная гиперемия слизистой оболочки с небольшими участками полупрозрачных или плотных пикообразных налетов сероватого или белого цвета, чаще имеющих творожистый, комковатый характер. Налеты снимаются легко, обнажая гладкую гиперемированную слизистую оболочку. В ряде случаев налеты могут сливаться и уплотняться. После их удаления обнажается слизистая оболочка, кровоточащая при малейшем повреждении, что очень напоминает поражение глотки при дифтерии. При язвенно-пленчатом поражении процесс, как правило, локализуется на инфильтрированных, бугристых миндалинах и распространяется на прилежащие образования. Язвы с неровными краями покрыты белым, легко снимающимся налетом. Регионарные лимфатические узлы (за- и подчелюстные) увеличиваются незначительно и мало болезненны (И. В. Чумичева, 2003).
Нередко такие поражения обнаруживаются не только в глотке, но и в других отделах дыхательного и пищеварительного трактов, что значительно ухудшает состояние больного. Исключительно тяжелым течением, сходным по симптоматике с сепсисом, отличается поражение грибками внутренних органов (В. Я. Кунельская, 1989).
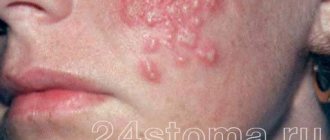
Фарингомикоз часто сочетается с кандидозным поражением углов рта — «заедами», кандидозным хейлитом, глосситом. Красная кайма губ резко гиперемирована, инфильтрирована, имеет поперечную исчерченность, покрыта тонким сероватым налетом. В углах рта — трещины, покрытые творожистыми корочками, болезненные при открывании рта. Заболевание длится 7—12 дней и нередко отличается волнообразным течением. Рецидивирование процесса отмечается в 20—22% случаев (И. В. Чумичева, 2003).
Лептотрихоз глотки выражается образованием шиповидных, остроконечных, очень плотных выростов (стебельчатых пленок в виде шипов) серого или желтовато-серого цвета на поверхности неизмененной слизистой оболочки небных, язычной, глоточной миндалин, боковых валиков и гранул задней стенки глотки, а также на небных дужках. Эти выросты являются следствием ороговения плоского эпителия, отрываются с трудом, по частям и содержат клетки Leptotrix buccalis. Заболевание часто бессимптомное и длительное, иногда больные жалуются на ощущение инородного тела в глотке. Воспалительные изменения слизистой оболочки и лихорадка отсутствуют. Течение болезни упорное (В. Я. Кунельская, 1989).
Актиномикоз характеризуется образованием плотных бугристых инфильтратов темно-красного цвета (специфическая инфекционная гранулема), медленно растущих (иногда процесс проявляется в виде острой флегмоны), располагающихся чаще в области полости рта и шеи, реже в области языка, миндалин, носа и гортани. Со временем происходит нагноение опухоли, образуются абсцессы. В процесс вовлекаются окружающие ткани подбородочной области и щеки, затем опухоль может самостоятельно вскрыться с образованием свища. В содержимом можно найти желто-зеленые друзы гриба. Вследствие воспалительного отека жевательных мышц появляется их тризм; регионарная лимфаденопатия нехарактерна (М. Р. Богомильский, В. Р. Чистякова, 2001).
Кандидомикоз глотки следует отличать от дифтерии, фузоспирохетоза и поражения глотки при заболеваниях крови (В. Я. Кунельская, 1989).
Комплексный метод лечения тонзилло- и фарингомикоза включает три основополагающих принципа.
- Общее и местное использование современных противогрибковых препаратов (при этом отменяют ранее применявшиеся антибиотики).
- Восстановление нарушенного микробиоценоза кишечника. В коррекции изменений микробиоценоза кишечника, в свою очередь, имеют значение три фактора: нормализация химических процессов в кишечнике и борьба с условно-патогенной флорой с помощью диеты (продукты с бактерицидным действием), антибактериальные средства, интестопан, мексаформ;
- прием бактериальных препаратов, содержащих живые культуры (бифидумбактерин, колибактерин, лактобактерин);
- повышение неспецифических защитных реакций организма, способствующих формированию здоровой микрофлоры; для этого в комплексной терапии кандидоза от трех недель до трех месяцев используют эубиотики (аципол, бактисубтил, хилак-форте, линекс).
В большинстве случаев лечение фарингомикоза начинают с назначения местной терапии, а затем, при необходимости, подключают системную терапию производными азолов: флуконазол (дифлюкан, микосист, флюкостат, флюмикон) по 100 мг/сут, кетоконазол (низорал) по 200 мг/сут, а также итраконазол по 100 мг/сут и др. При этом системные препараты принимают в течение одной—трех недель от одного до трех курсов (L. L. Patton et al., 2001). Антимикотическое действие этих препаратов основано на нарушении синтеза эргостерина (микостатическое) или связывании его (микоцидное) с эргостерином — основным компонентом клеточных мембран грибов.
Препараты для местной этиотропной терапии делятся на антисептики и антимикотики. Продолжительность лечения острых форм местными антимикотиками составляет обычно две-три недели, антисептиками — несколько больше. Лечение проводят до полного исчезновения клинических проявлений, а затем продолжают еще в течение недели (H.-J. Tietz, 2002).
Антисептики с противогрибковым действием обычно назначают в форме смазываний и полосканий. Смазывания проводят 1-2% водными растворами бриллиантового зеленого или метиленового синего, нанося их на предварительно высушенную поверхность слизистой. Эти препараты широко распространены и доступны, однако по эффективности уступают антимикотикам, к ним быстро развивается устойчивость, а непрерывное их использование ведет к раздражению слизистой. Более эффективен разведенный в два-три раза раствор Люголя, 10—15% раствор буры в глицерине. Полоскания растворами марганцево-кислого калия (1:5000), 1% борной кислоты проводят два-три раза в день или после каждого приема пищи (М. Р. Богомильский, В. Р. Чистякова, 2001). Местные антисептики рекомендуется чередовать каждую неделю. Более эффективны современные антисептики — 0,12% хлоргексидина биглюконата или 0,1% раствора гексетидина, который выпускается также в виде аэрозоля. Для полосканий необходимо 10—15 мл любого из этих растворов, процедуру выполняют на протяжении 30—60 с после приема пищи дважды в день. Аэрозоль распыляют в течение 1-2 с. В отличие от полосканий с антимикотиками, растворы антисептиков нельзя глотать.
Антимикотики — полиеновые антибиотики (нистатин, леворин, амфотерицин, натамицин и др.) и имидазольные производные (флуконазол, кетоконазол, клотримазол) — назначают в виде растворов, аэрозолей, капель, обычных и жевательных таблеток. Необходимо объяснить больному, что любой препарат для местного лечения должен как можно дольше оставаться в полости рта. Таблетки нистатина следует разжевывать и долго держать кашицу во рту. При быстром проглатывании они не оказывают никакого действия на микотический процесс в глотке, так как не всасываются через кишечную стенку.
Имеется предварительное сообщение об эффективности топического нестероидного препарата бензидамина, выпускаемого в виде спрея и раствора для полоскания. Он обладает противовоспалительным и местно-анестезирующим действием, способствует эпителизации. Орошение бензидамином проводят три—шесть раз в день за час до или через час после еды (И. П. Петрова, А. И. Мащенко, 2002). Однако статус данного исследования не позволяет сделать окончательное заключение об эффективности препарата.
При распространенном кандидозе глотки не рекомендуют проведение оперативных вмешательств на лимфатическом глоточном кольце, промывание лакун миндалин, УВЧ- и СВЧ-терапию, паровые ингаляции, компрессы на шею, а также использование антибиотиков пенициллинового и тетрациклинового ряда (М. Р. Богомильский, В. Р. Чистякова, 2001). При лептотрихозе производят удаление, крио- или лазеродеструкцию патологических структур лишь на небных миндалинах. В случае актиномикоза назначают комплексное лечение: антибактериальную и противогрибковую терапию, йодистые препараты внутрь, широкое вскрытие, дренирование и промывание антисептиками воспалительных инфильтратов, иммунотерапию (инъекции актинолизата). В тяжелых случаях проводят рентгенотерапию.
Выработаны следующие рекомендации по профилактике орофарингеального кандидоза.
Длительность курсов антибиотикотерапии должна быть достаточной для эрадикации бактериального возбудителя, но не более. Не следует профилактически назначать антибиотики, в частности при респираторных вирусных инфекциях. При назначении повторных курсов антибиотикотерапии показано обязательное проведение сопутствующей противогрибковой терапии.
Необходим контроль за состоянием слизистой оболочки ротоглотки при лечении местными и системными кортикостероидами; при лечении бронхиальной астмы применяются небулайзеры.
Следует тщательно после каждого приема пищи полоскать рот кипяченой водой, 2-3% раствором питьевой соды, слабым раствором марганцево-кислого калия, а также чистить зубы пастами, содержащими противомикробные добавки.
Необходимо своевременно проводить лечение кариеса, периодонтита, хронического тонзиллита и других заболеваний полости рта и глотки (А. Ю. Сергеев, Ю. В. Сергеев, 2003).
По вопросам литературы обращайтесь в редакцию
И. И. Акулич, кандидат медицинских наук А. С. Лопатин, доктор медицинских наук, профессор ЦКБ МЦ УД Президента РФ, Москва
Лечение кандидоза во рту
Кандидоз слизистой рта бывает нескольких видов, но тактика лечения существенно не отличается.
Наиболее часто используемые при кандидозе полости рта препараты – это местные антимикотики в форме аэрозолей, растворов, гелей, например, фентиконазол, миконазол или амфотерицин В.
Дополнительно применяются антисептики с противогрибковой активностью в форме растворов для полоскания или смазывания поражений. Для полосканий часто используют препараты на основе гексетидина и хлоргексидина. Хорошее лекарство от кандидоза во рту – раствор Люголя, его используют для смазывания бляшек.
Для укрепления иммунной системы рекомендуется прием витаминов, особенно C, P и группы B.
Пероральные и даже инфузионные противогрибковые антибиотики от кандидоза полости рта (сертаконазол, миконазол, изоконазол) требуются при тяжелом или хроническом течении болезни.
Важно, чтобы в период терапии пациенты соблюдали диету, исключающую быстрые углеводы (все виды сладостей), поскольку они являются отличной питательной средой для размножения кандиды. Больным стоит воздержаться от употребления кислых и острых блюд.
При лечении кандидоза полости рта у детей рекомендуется проводить «ощелачивание» – обрабатывать раствором пищевой соды пустышки, бутылочки и игрушки, которые малыш может тянуть в рот.
Кандидоз полости рта
Лечение кандидоза полости рта
Лечение кандидоза ротовой полости у взрослых бывает местным и общим. Общее лечение фокусируется на приеме препаратов, которые оказывают воздействие на весь организм. Прием противогрибковых препаратов позволяет в этом случае уничтожить грибки кандида во всем организме.
Прием противогрибковых препаратов
Эффективными противогрибковыми препаратами считаются полиеновые антибиотики (леворин и нистатин), которые рекомендовано принимать в течение двух недель. Через несколько дней после начала приема этих таблеток самочувствие больного нормализуется, заживают эрозии и пропадает белый налет. Свою эффективность в лечении кандидоза показали также имидазолы — эконазол, клотримазол, миконазол. Продолжительность их приема и дозировка назначаются в зависимости от тяжести болезни и возраста пациента.
Восстановление защитных функций
Поскольку кандидоз ротовой полости зачастую возникает на фоне угнетенного иммунитета, в лечении заболевания особое место занимают препараты для восстановления защитных функций организма. Для этой цели обычно назначаются витамины В, С, РР. Для восстановления обмена железа, который существенно нарушается из-за заболевания, больному желательно принимать Ферроплекс или Конферон. Несмотря на эффективность общего лечения, оно может оказать и негативное воздействие на организм человека, поскольку имеет побочные эффекты.
Местное лечение
Местное лечение более безопасно в сравнении с общим по той причине, что оно позволяет воздействовать непосредственно на очаг воспаления. К тому же, врачи назначают такие препараты, которые не всасываются в кровь, что исключает возможные осложнения после применения антибиотиков. Местные препараты способны быстро и эффективно останавливать размножение грибков, снимать симптомы заболевания и устранять повреждения, которые были спровоцированы кандидами.
Для местного лечения врачи обычно назначают различные анилиновые красители: метиленовый синий, бриллиантовый зеленый, раствор фукорцина. Для аппликации используется йод. Бактерицидное воздействие оказывают такие препараты, как лизак и лизоцим. Для устранения белого налета, который локализуется в уголках рта, назначается левориновая и нистатиновая мази. Во время лечения заболевания крайне важно уделить особенное внимание устранению всех возможных воспалительных процессов в ротовой полости.
Для более эффективного лечения заболевания показаны полоскания рта специальными растворами буры, борной кислоты, пищевой соды. Эта процедура поможет очистить слизистую рта от белого налета, устранить воспаление, уделить колонии грибков и ускорить заживление эрозии. Полоскать рот растворами стоит через три часа после приема пищи.
Специальная диета
Большое значение в лечении заболевания отводится диете. Чрезмерное употребление продуктов, которые содержат дрожжи, а также кондитерских изделий приводит к созданию хороших условий для размножения кандиды. Плохо воздействует на организм также острая и кислая пища, которая раздражает слизистую рта.
Во время лечения стоит ограничить употребление сладких фруктов, кофе, чая, спиртного, газированных напитков, кетчупа, майонеза, грибов, жирного мяса, копченостей, кондитерских изделий. Диета при кандидозе предусматривает преобладание в рационе больного круп, постного мяса, зелени и овощей, травяных чаев, натуральных соков, кокосового, льняного и оливкового масел, семечек, орехов, кисломолочных продуктов. После выздоровления список продуктов можно расширить. Однако желательно в течение года все же не употреблять запрещенные продукты, чтобы избежать рецидив кандидоза.
Профилактика
Чтобы не допустить развития заболевания, следует тщательно следить за состоянием ротовой полости. Каждому человеку рекомендуется раз в год проходить профилактический осмотр у стоматолога и вовремя лечить зубы. Людям, которые носят зубные протезы, стоит делать это чаще. Курение также является одной из причин молочницы, поэтому от этой пагубной привычки желательно отказаться.
В период антибиотикотерапии необходимо принимать эубиотики для коррекции микрофлоры кишечника.
Эффективная защита слизистой оболочки рта
О статье
8490
0
Регулярные выпуски «РМЖ» №1 от 04.01.2000 стр. 53
Рубрика: Общие статьи
Для цитирования:
Эффективная защита слизистой оболочки рта. РМЖ. 2000;1:53.
Слизистая оболочка полости рта, заселенная множеством микроорганизмов, является местом хрупкого равновесия между местной бактериальной флорой и защитными силами организма. При ослаблении защитных сил организма вследствие чрезмерной пролиферации бактерий или при снижении общей и особенно местной иммунной защиты, равновесие нарушается, что способствует развитию очага инфекции в слизистой оболочке полости рта. Слизистая оболочка рта чрезвычайно интенсивно кровоснабжается, имеет относительно большую поверхность, поэтому она образует входные ворота для проникновения инфекций в организм и служит местом колонизации и инфицирования потенциально патогенными микроорганизмами в случае перенапряжения природных защитных сил организма. К защитным силам организма относятся общие и местные факторы. Местную защиту обеспечивают целостность слизистой оболочки полости рта, состав слюны и лимфоидная ткань. Целостность слизистой полости рта является лучшей гарантией хорошего состояния физиологического барьера на пути инфекции. Благодаря высокому содержанию иммуноглобулинов классов IgG, IgM и IgА, доставляемых вместе с кровотоком или образующихся на месте, слизистая оболочка участвует в создании специфического гуморального иммунитета полости рта. Защитные факторы слюны определяются не только ее механическими свойствами, но также зависят и от растворенных в ней биологических соединений, способных вызывать лизис клеток. К таким веществам относится лизоцим, обладающий бактерицидным действием. Кроме того, в слюне содержатся полиморфно-ядерные нейтрофилы, обладающие высокой бактерицидной активностью против микрофлоры полости рта. Наконец, мощным фактором местной защиты являются содержащиеся в слюне секреторные IgA. Лимфоидная ткань полости рта включает: • небные, язычную и носоглоточную миндалины; • лимфоциты и плазматические клетки слюнных желез, принимающие участие в синтезе секреторных IgA; • скопления лимфоидной ткани на деснах; • лимфоидные клетки собственной пластинки слизистой оболочки. Основные воспалительные заболевания полости рта Гингивит, пародонтит и стоматит относятся к числу наиболее распространенных заболеваний полости рта. Гингивит – воспалительное заболевание десен, характеризуется гиперемией, отеком и кровоточивостью десен при минимальной травме. Основной причиной заболевания является несоблюдение гигиены полости рта, в результате образуется зубная бляшка (колонии микроорганизмов, тесно связанные с поверхностью зуба). Немалое значение имеют и местные факторы: неправильно наложенные пломбы и протезы, ротовое дыхание, остатки пищи, зубной камень. Гингивит часто встречается при системных заболеваниях, сахарном диабете и других эндокринных расстройствах, у подростков и беременных. Без лечения гингивит часто переходит в пародонтит. Пародонтит – воспалительное заболевание тканей, окружающих и поддерживающих зубы, прогрессирующее вплоть до деструкции ткани межзубных перегородок. Пародонтит развивается под влиянием тех же местных и общих факторов, что и гингивит. Для поздних стадий заболевания характерно выпадение зубов, причем считается, что пародонтит является наиболее частой причиной потери зубов у взрослых. Стоматит – воспалительное заболевание слизистой оболочки полости рта. Стоматит часто бывает признаком системного заболевания. Возможные причины стоматита – инфекция, травма, раздражающие и токсические вещества, аллергические и аутоиммунные заболевания, авитаминоз, лейкозы и агранулоцитоз. К основным симптомам заболевания относятся гиперемия и отек, зуд, жжение и сухость слизистой полости рта. Язвенные стоматиты могут сопровождаться дурным запахом изо рта и слюной с примесью крови. Стойкость и рецидивирующий характер таких воспалительных поражений требует проведения не только обычных гигиенических мероприятий по уходу за полостью рта и зубами, но соответствующей, обоснованной терапией, направленной на стимуляцию защитных сил слизистой оболочки полости рта. Терапия воспалительных заболеваний слизистых полости рта В свете приведенных патофизиологических данных, иммунологический путь решения проблемы позволяет предложить лечение, обладающее двумя основными эффектами – лечение активного воспалительного заболевания полости рта и предупреждение его рецидивов. Одним из наиболее эффективных препаратов для терапии воспалительных поражений слизистой оболочки полости рта является иммуностимулятор биологического происхождения Имудон. В основе препарата лежит поливалентный антигенный комплекс, в состав которого входят бактериальные лизаты микроорганизмов, наиболее часто вызывающих инфекционные процессы в полости рта: Lactobacillus acidophilus, Lactobacillus fermentatum, Lactobacillus helveticus, Lactobacillus lactis, Streptococcus pyogenes, Streptococcus sanguis, Enterococcus faecalis, Staphylococcus aureus, Klebsiella pneumoniae, Corynebacterium pseudodiphteriticum, Fusiformis fusiformis, Candida albicans. Механизмы действия и клиническая эффективность Имудона Основными механизмами действия Имудона являются: • усиление фагоцитарной активности за счет качественного и количественного улучшения фагоцитоза; • повышение содержания в слюне лизоцима; • стимуляция и увеличение числа иммунокомпетентных клеток, ответственных за выработку антител; • стимуляция и увеличение количества секреторных иммуноглобулинов IgA; • замедление окислительного метаболизма полиморфно-ядерных клеток. Исследования, проведенные G.Jeanniard в клинике Лаэннек (Париж), показали достоверное увеличение содержания лизоцима и иммуноглобулинов в слюне при лечении Имудоном (табл. 1). В недавно проведенном исследовании на базе кафедры детской терапевтической стоматологии МГМСУ (зав.каф.- проф. В.М. Елизарова) изучалась эффективность терапии Имудоном острого герпетического стоматита у 80 детей в возрасте от 1 до 4,5 лет. Наряду с противовирусной терапией больным назначали Имудон по 6- 8 драже в течение 5-7 дней при легком течении заболевания, 8-10 дней – при средней тяжести заболевания, 15 дней – при тяжелом течении. Имудон уменьшал такие клинические симптомы, как боль и кровоточивость десен, кроме того, наблюдалась положительная динамика показателей лизоцима и секреторного IgA в слюне (табл. 2). Добавление Имудона к стандартной терапии сокращало сроки эпителизации герпетических элементов и выздоровления (табл. 2). Благодаря приятному мятному вкусу дети с удовольствием его принимали, осложнений и побочного действия препарата не отмечено. Таким образом, Имудон за счет противовоспалительного действия и коррекции местного иммунитета высокоэффективен при лечении острого герпетического стоматита у детей. В Институте аллергологии и клинической иммунологии (Москва) Имудон исследовали у 88 больных с различными заболеваниями полости рта (см. табл. 4). Клинический эффект проявлялся на 3-4 день приема препарата в виде уменьшения воспалительных явлений и болезненности слизистой оболочки полости рта. Клиническое выздоровление наступило у 24% пациентов, значительное улучшение и улучшение – у 71%, наилучшие результаты получены при стоматитах. Повторные курсы терапии Имудоном при хронических заболеваниях (рецидивирующем орофарингеальном кандидозе, гингивитах) удлиняли сроки ремиссии и уменьшали число рецидивов. Основные показания к назначению Имудона: • пародонтит; • пародонтоз; • гингивит; • стоматит; • глоссит; • изъязвления, вызванные зубными протезами; • инфекции после удаления зубов, имплантации искусственных зубных корней; • фарингит, ларингит; • хронический тонзиллит. Дозировка и способ назначения Имудона При острых воспалительных заболеваниях полости рта Имудон принимают до 8 таблеток в сутки. Продолжительность курса терапии составляет до 10 дней. При хронических заболеваниях препарат назначают по 6 таблеток в течение 20 дней. Рекомендуется проводить курсовую терапию 2- 3 раза в год. Препарат следует полностью рассасывать в полости рта, необходимо воздержаться от полоскания рта в течение 1-го часа. Побочное действие и меры предосторожности при назначении Имудона Случаев передозировки и побочных эффектов при назначении Имудона в рекомендуемых дозах не описано. Имудон не взаимодействует с другими фармакологическими препаратами. Возможно использование препарата у женщин во время беременности и во время лактации. При назначении препарата некоторым пациентам с застойной сердечной недостаточностью, циррозом печени и др. следует учитывать, что в одной таблетке Имудона содержится 15 мг натрия. Заключение Имудон является высокоэффективным и безопасным препаратом для лечения заболеваний пародонта и воспалительных заболеваний полости рта. Имудон восстанавливает местный иммунитет слизистых, облегчает состояние больных и обладает лечебным и профилактическим действием.
Литература
1. G.Jeanniard. Imudon. Therapeutique Actuelle. Jan. 1993.
2. Елизарова В.М., Дроботько Л.Н., Страхова С.Ю. Профилактика и лечение заболеваний слизистой оболочки полости рта. // Рус. Мед. Журнал. – 1999. – т.7. – С.919-20.
3. Сергеев Ю.В., Караулов А.В., Сергеев А.Ю. Имудон в терапии и профилактике воспалительных и инфекционных поражений полости рта. // Лечащий врач. – т.2.
А. Серегин
Иммуностимулятор биологического происхождения –
Имудон (торговое название)
(Solvay Pharma GmbH)
| Приложения к статье |
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Популярные вопросы про кандидоз
Как определить кандидоз?
Заболевание имеет специфический симптом – белый налет на разных участках ротовой полости.
Какой врач лечит оральный кандидоз?
Стоматолог-терапевт.
Чем лечится кандидоз?
Врачи обычно назначают следующие препараты для лечения кандидоза во рту: раствор хлоргексидина или гексетидина, а также нистатин, амфотерицин В или миконазол. Они выпускаются в разных лекарственных формах (в виде геля, раствора, аэрозоля), каждый выберет удобную для себя.
Лечение дисбактериоза
Помните, нарушение микрофлоры полости рта — это сложное, многооаспектное и очень индивидуальное заболевание, которое не может быть вылечено исключительно пробиотиками. Подобные вещества применяются только в качестве вспомогательной терапии.
Лечением дисбактериоза должен заниматься только врач-стоматолог на основании сданных мазков со слизистой оболочки. Терапия должна подбираться с учетом общего состояния организма и сопутствующих патологий.
Как правило, лечение дисбактериоза предполагает целый комплекс мероприятий и включает:
- полоскания ротовой полости дезинфицирующими растворами;
- использование специальных лечебных зубных паст;
- употребление средств, направленных на восстановление нормальной микрофлоры с бифидо- и лактобактериями;
- прием пастилок, таблеток и леденцов для устранения патогенных микроорганизмов и одновременного восстановления нормальной микрофлоры;
- изменение рациона – включение витаминных добавок с целью активизации защитных свойств организма;
- прием иммуномодулирующих препаратов для остановки развития патогенной микрофлоры и повышения иммунитета;
В редких случаях при дисбактериозе стоматологи могут назначить прием антибиотиков.
Помощником в восстановлении микрофлоры полости рта является пробиотический комплекс АСЕПТА PARODONTAL. Это превосходный источник лактобактерий для восстановления микрофлоры полости рта — он не только нормализует бактериальную микрофлору во рту, но и препятствует образованию биопленок патогенных микроорганизмов, уменьшая образование зубного налета – одного из факторов возникновения воспалений пародонта и появления кариеса.
Итак, теперь вам известно многое о пробиотиках и лактобактериях для полости рта. Надеемся, лечение подобными добавками вам не понадобится, и состояние микрофлоры всегда будет отличным.

![Таблица 2. НПВС, применяемые при лечении боли в спине (Штульман Д.Р., Левин О.С.) [9]](https://maestrostomat.ru/wp-content/uploads/tablica-2-npvs-primenyaemye-pri-lechenii-boli-v-spine-shtulman-330x140.jpg)