Лейкоплакия полости рта – это болезнь, поражающая слизистую оболочку и характеризующаяся ее визуальным и структурным изменением.
На начальных стадиях патология проявляется ороговением и покрытием белесым налетом слизистой неба, десен, языка, внутренней стороны щек. В дальнейшем недуг может «переродиться» в злокачественное опухолевое образование.
Причины возникновения
Специалисты выделяют несколько основных факторов, провоцирующих развитие лейкоплакии полости рта. Чаще всего причиной развития болезни становится термическое поражение или химическое раздражение слизистой. Подобное воздействие оказывает курение (лейкоплакия курильщика), употребление спиртного, нарушение режима питания (избыток острых, чрезмерно горячих, кислых блюд).
Наиболее опасна так называемая лейкоплакия курильщика, которая распространена среди взрослых пациентов. Курение провоцирует возникновение сразу нескольких форм патологии и повышает риск возникновения ракового поражения.
К другим факторам, провоцирующим развитие лейкоплакии, относятся:
- Механическое травмирование с повреждением эпителиального слоя. Сюда можно отнести ушиб, ожог десны, прикусывание языка, нарушение прикуса, сколы на зубах, неправильно поставленные коррекционные системы, к примеру, брекеты.
- Образование в ротовой полости среды, благоприятной для развития заболевания. Таковой является гальваническая среда, которая возникает при наличии металлических коронок. Окисление металла провоцирует стойкое раздражение слизистой и перерождение эпителиального слоя.
- Лейкоплакия может стать результатом применения ряда медицинских препаратов, недостатка витамина A, железа.
- Патология провоцируется рядом заболеваний внутренних органов: болезни пищеварительного тракта, патологии эндокринной системы (гормональные сбои, диабеты). А также на развитие недуга влияет наследственный фактор.
Волосатая лейкоплакия — симптомы и лечение
В первую очередь проводится немедикаментозное лечение, которое подразумевает полную санацию ротовой полости (лечение зубов, дёсен, слизистой) в клинике и нормализацию личной гигиены ротовой полости.
Пациента на уроках по гигиене обучают правильной технике чистки зубов в домашних условиях:
- Чистка зубов должна проводиться ежедневно 2 раза в день: утром после завтрака и вечером перед сном.
- Продолжительность чистки должна составлять 2-3 минуты.
- Щётку необходимо держать в руке так, чтоб щетина была направлена под углом 45° к поверхности зубов. Это позволяет улучшить качество чистки.
- Щетка должна быть выбрана с атравматичной щетиной, в идеале это щетина из полиэстера.
- Зубная паста выбирается лечебная для слизистой оболочки. Она может содержать экстракты лекарственных трав и антисептики.
- Для улучшения качества чистки зубов необходимо пользоваться флосами (дентальными нитями ), зубными ёршиками и ирригаторами (аппараты, которые путём воздействия струей воды или лекарственного препарата, смывают бактерии и пищевые остатки даже из труднодоступных зон полости рта).
Профессиональная санация необходима для прекращения воздействия этиологических факторов, вызывающих заболевания слизистой оболочки. Проводятся плановые осмотры для контроля состояния ротовой полости и плановые профессиональные гигиены, в процессе которых удаляются твёрдые (наддесневой и поддесневой зубной камень) и мягкие зубные отложения. Удаляется пигментированный налёт. Поверхность зубов шлифуется и полируется.
Необходимо заменить амальгамовые пломбы на композитные, так как амальгамовые пломбы содержат в своём составе тяжёлые металлы, в том числе ртуть, и могут быть дополнительным раздражающим фактором и способствовать развитию патологий слизистой. Зубы, не подлежащие лечению, необходимо удалить, так как они являются источником хронической инфекции и служат причиной ослабления общего и местного иммунитета ротовой полости. Заменить ортопедические конструкции, содержащие разные металлы, для избежания явлений гальванизма.
Гальванизм — это возникновение слабых электрических токов в ротовой полости из-за наличия в составе ортопедических конструкций или амальгамовых пломб металлов, способных взаимодействовать друг с другом. Гальванический синдром возникает при использовании конструкций из сплавов никеля, меди, цинка, золота. Сопровождается он возникновением жжения, сухости, неприятного привкуса, не связанного с употреблением продуктов питания. На фоне гальванического синдрома часто искажаются вкусы (сладкое начинает горчить, солёное кажется пресным). Появляется отёк слизистой и языка, нарушаются процессы ороговения, во рту возникает сероватый налёт. Прогрессируя, патология провоцирует появление головных болей, снижение иммунитета, повышенную утомляемость. Гальванизм может стать провоцирующим фактором возникновения волосатой лейкоплакии на фоне имеющегося иммунодефицита или отяготить его течение.
При ортопедическом лечении обязательно учитывается аллергологический статус пациента, временные коронки изготавливаются из гипоаллергенных материалов. Возникновение местных аллергических реакций приводит к постоянному раздражению слизистой и ухудшению клинической картины при волосатой лейкоплакии. Ортопедические конструкции изготавливаются из благородных металлов или биосовместимых современных материалов. Для изготовления съёмных пластиночных конструкций (протезов) используется бесцветная пластмасса. Если частично съёмная пластиночная конструкция имеет кламмеры (средства крепления съёмных протезов), их необходимо размещать с учётом расположения очага волосатой лейкоплакии во избежание травмы. Частичные съёмные и полные пластиночные протезы у больных волосатой лейкоплакией должны быть тщательно отполированы. Любая травма слизистой кламмером или острым краем протеза, особенно хроническая, способствует более яркому клиническому проявлению волосатой лейкоплакии, увеличению жалоб и утяжелению процесса. В порах плохо отполированных пластмассовых протезов фиксируются микробы и грибки, что будет способствовать присоединению микробной или грибковой патологии и осложнит течение болезни.
Необходимо проводить постоянный тщательный уход за слизистой оболочкой ротовой полости. Для полосканий используются растворы антисептиков, отвары на основе цветков ромашки и липового цвета. Для интраорального (внутриротового) местного применения назначаются ретинол (витамин А), токоферола ацетат (витамин Е). Масляные растворы этих препаратов рекомендуется удерживать несколько минут во рту до глотания. Витамины группы В (рибофлавин и др.) употреблять внутрь по 0,25 г 2 раза в день, применять общеукрепляющие средства, биогенные стимуляторы. Прижигающие средства использовать категорически запрещено, так как они раздражают слизистую оболочку рта и способствуют переходу болезни в злокачественную форму.
Лечение должно быть комплексным, необходима консультация врача-инфекциониста, онколога, эндокринолога, терапевта и гастроэнтеролога.
Медикаментозная терапия включает назначение противовирусных препаратов, которые, хоть и не устраняют вирус, зато снижают скорость продуктивной репликации ВЭБ. Препараты, которые ранее использовались, требовали более частого применения и больших дозировок, что приводило в более частым побочным эффектам со значительно выраженными клиническими картинами. Новые препараты имеют большую эффективность и, соответственно, меньшую кратность введения. Из широко назначаемых противовирусных препаратов можно отметить ацикловир, валацикловир, фамцикловир.
Хороший эффект имеет применение местных кератолитиков (препаратов, которые размягчают роговой слой и способствуют более быстрому его отторжению): «Подокон-25», «Подофин» и др. Необходимо двукратное применение этих препаратов с интервалом в неделю. Также назначают витамины, препараты, улучшающие трофику тканей. В процессе лечения у пациента могут появиться жалобы в виде местной локальной боли, ощущения дискомфорта и нарушения вкуса.
Местную терапию также проводят препаратами ретиноевой кислоты. Они регулируют процессы пролиферации (размножения), дифференцировки и функции популяций клеток-мишеней. Кроме этого, нормализуют нуклеиновый, гликопротеиновый и липидный обмены в тканях слизистой. Оказывают выраженное влияние на синтез углеводных комплексов. Таким образом положительно влияют на работу иммунной системы, на рост и созревание клеток эпителия.
При необходимости используют обезболивающие, десенсибилизирующие (снижающие чувствительность) препараты, микроэлементы.
К физиотерапевтическим методам используемым при местном лечении волосатой лейкоплакии относятся диатермокоагуляция и криодеструкция, которые проводят для удаления участков гиперкератоза.
Диатермокоагуляция проводится высокоточным электротоком, получаемым от аппаратов для диатермии. Происходит процесс прижигания патологичных тканей на значительную глубину, не вызывая кровотечения. Диатермокоагуляцию проводят прерывисто. Полное заживление раны происходит за 5-10 дней.
Криодеструкция — способ удаления изменённых, патологических тканей слизистой путём воздействия низких температур с использованием жидкого азота. При низкой температуре внутри патологических тканей образуются ледовые кристаллы, которые способствуют разрушению повреждённых тканей. У тяжелобольных с сочетанными соматическими патологиями и в труднодоступных участках слизистой, где затруднено хирургическое вмешательство — это метод выбора. Эта методика практически не имеет противопоказаний. В пределах собственно слизистой оболочки ротовой полости в течении 1.0-1.5 минут проводится контактное замораживание при температуре -160… -190 °C. 2-3 минуты требуется на оттаивание. Процесс заживления слизистой после проведения криодеструкции занимает 6-10 дней.
При лечении волосатой лейкоплакии используют также хирургические методы. Это метод иссечения, который получил широкое распространение, и метод лазерной абляции — более современный вид лечения. Сущность методики лазерной абляции заключается в использовании импульса лазера низкой мощности, под воздействием которого вещества с поверхности подвергаются испарению, либо происходит сублимация вещества (переход из твёрдого состояния сразу в газообразное). Вещество распадается на свободные атомы, молекулы или ионы.
Трудовой режим и режим отдыха для пациентов с волосатой лейкоплакией определённых особенностей и требований не имеют. Лечение и реабилитация таких больных тоже проходят по общепринятым нормам без особых отдельных требований. После окончания курса лечения минимум 2 раза в год надо проходить профессиональные осмотры ротовой полости и проводить профилактические процедуры для предупреждения рецидивов. По уходу специальных требований нет. Вспомогательные процедуры проводить таким пациентам тоже не требуется.
Пищевой рацион больных волосатой лейкоплакией не должен содержать острой, кислой и солёной пищи. Рекомендуется приготовление пищи без применения пряностей, не желательно употреблять горячую пищу, так как она вызывает ощущение боли и дискомфорта. Предпочтительнее употреблять пищевые продукты содержащие витамины А, В, С и микроэлементы [3][5][7][8][11][17].
Симптомы лейкоплакии полости рта
Симптомы лейкоплакии полости рта меняются в зависимости от степени развития патологии. Общая симптоматика выражается в следующих проявлениях:
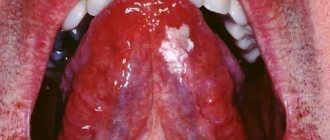
- Начальная стадия характеризуется появлением серо-белого или белесого налета, который формируется из отмерших эпителиальных клеток. Очаги поражения в небольшом количестве сосредоточены на языке, деснах, небе, щеках изнутри, губах, в подъязычной области. При пальпации ощущается ороговение слизистой, уплотнение в области бляшек.
- Развитие патологии сопровождается разрастанием очагов поражения, их размер увеличиваются в сравнении со здоровым эпителием. Со временем ороговевшие бляшки становятся более чувствительными и болезненными.
- Разрастание пятен сопровождается ощущением стянутости, сухости и твердой шероховатости. Ощущения усиливаются под воздействием любого раздражителя.
Бесконтрольное течение лейкоплакии приводит к ее стойкому прогрессированию и появлению болезненных язвенных и эрозивных поражений.
Лейкоплакия у взрослых: что это такое и как выглядит?
Симптомы лейкоплакии проявляются не сразу. Сначала могу появиться незначительные отёчные зоны, как правило, на внутренней стороне щёк. Область поражения может быть как одна, так и несколько, иногда их количество увеличивается. Пациент чувствует шершавость при касании поражённых зон языком, они могут вызывать сильный дискомфорт (зуд и жжение). Довольно часто, несмотря даже на наличие болезненных симптомов, пациенты крайне пренебрежительно относятся к проявлениям лейкоплакии, обращаясь лишь на более поздних стадиях заболевания.
Прогрессируя, поражённые области покрываются твёрдым белым налётом, который легко удаляется, но через некоторое время появляется снова. Болезненных ощущений при этом они не вызывают. Отмечено, что патология часто сопровождается поражением грибка; а десятая часть случаев становится предвестников онкологических заболеваний. При этом лейкоплакия слизистой рта обычно остаётся на стадии доброкачественных опухолей, однако лейкоплакия языка (на фото) или расположенная в нижней части рта, гораздо опаснее.
К основным симптомам заболевания относят:
- появление новообразований сосочкообразной формы;
- уплотнение области, в которой расположено воспаление;
- быстрое увеличение поражённой площади;
- частое травмирование и кровотечение больных зон;
- развитие эрозий, язв, белой корки,
- значительное увеличение лимфатических узлов.
Разновидности и формы лейкоплакии полости рта
Основные формы лейкоплакии полости рта:
- Плоская.
- Веррукозная.
- Эрозивная.
- Лейкоплакия Таппейнера.
- Мягкая.
Плоская лейкоплакия полости рта
Наиболее распространенной разновидностью недуга является плоская или простая лейкоплакия полости рта. Она нередко характеризуется как начальная стадия патосостояния. На этом этапе развития патология не проявляется выраженной болезненностью.
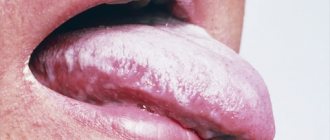
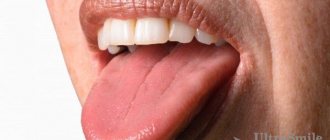
Фото: лейкоплакия языка
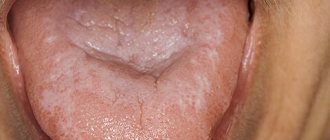
Начальная фаза недуга сопровождается возникновением белесоватых или серо-белых бляшек, полос неправильной формы, расположенных на языке, небе, внутренней поверхности щек, в углах рта. Бляшки сухие и шероховатые, без выраженного возвышения и отвердения. Нередко ощущается стянутость, жжение, избыточная сухость в области поврежденных участков.
Простая лейкоплакия часто поражает язык, в результате чего происходит снижение его чувствительности и вкусового восприятия.
Воспалительные процессы на данном этапе развития недуга не возникают. В большинстве случаев такая разновидность патологии протекает без ухудшения общего самочувствия, осложнений и может сопровождать человека в течение жизни.
Веррукозная форма
Бесконтрольное течение лейкоплакии при постоянном травмирующем воздействии на слизистую оболочку – раздражении сколами на зубах, неправильными зубными протезами, употреблением излишне горячей пищи и жидкости – провоцирует ее развитие и преобразование простой формы недуга в веррукозную.
Доминирующим признаком преобразования простой лейкоплакии в веррукозную является выраженное ороговение и возвышение верхнего слоя эпителиальных клеток пораженной области. На этой стадии болезни бляшки заметно возвышаются над здоровым эпителием, при пальпации явно ощущается уплотнение.
Веррукозную лейкоплакию полости рта сопровождает выраженное чувство стянутости и сухости, возникновение болезненных ощущений во время приема пищи.
По внешним признакам лейкоплакия бывает двух видов:
- Бляшечная. На слизистой ротовой полости появляются бляшечные участки. Бляшки характеризуются выраженной шероховатостью, плотностью, возвышением над здоровым эпителием. Их цвет варьирует от молочного до синюшного.
- Бородавчатая. На слизистой возникают очаги поражения, схожие с бородавками. По сравнению с бляшечной формой недуга, бородавочная характеризуется появлением более ороговевших, бугристых уплотнений. Образования возвышаются над здоровыми эпителиальными клетками на 2–3 мм, чаще всего имеют серо-белый оттенок.
Веррукозная форма недуга чаще других переходит в злокачественное поражение эпителия слизистой.
Эрозивная стадия
Эрозивная форма заболевания возникает при его прогрессировании, длительном воздействии негативных факторов на эпителиальные ткани. Данная стадия лейкоплакии ротовой полости сопровождается рядом симптомов:
- Возникает выраженная болезненность, которая усиливается при попадании на очаг поражения любого типа раздражителя. Прием пищи, алкоголя и горячих напитков провоцирует возникновение болевого синдрома.
- Внешне заболевание проявляется возникновением на пораженных участках трещин и язв, эрозивных очагов. Вокруг эрозивных поражений локализуются воспалительные очаги, нередко сопровождающиеся кровоточивостью.
- Неприятные ощущения сохраняются даже в состоянии покоя. Ощущается жжение, чрезмерная сухость и шершавость. Развитие поражения у основания языка вызывает першение в горле, нарушение речи (возникает покашливание).
У данной разновидности патосостояния наиболее высок риск рецидивов. Эрозивная стадия болезни поддается лечению с большим трудом, язвенные поражения заживают очень долго.
Мягкая лейкоплакия полости рта
Данная разновидность патологии представляет собой доброкачественное новообразование. Основными предпосылками для развития мягкой лейкоплакии полости рта являются гормональные сбои, нарушение психоэмоционального фона, хроническое переутомление.
Визуально отмечается небольшое возвышение бляшек белого цвета над здоровым эпителием. Образования шероховаты и безболезненны. Наблюдается небольшое уплотнение и сухость пораженной ткани. При поражении боковых поверхностей языка снижается чувствительность к температурным воздействиям, происходит нарушение вкусового восприятия.
Мягкая форма патологии делится еще на несколько разновидностей:
- Частичная (очаговая), проявляющаяся возникновением пораженных участков в виде очагов, локализованных в определенных местах.
- Диффузная разновидность, характеризующаяся «расползанием» бляшек по всей поверхности слизистой. Образования имеют губчатую, пористую поверхность, рыхлую структуру, увеличенный размер. Поражения безболезненны, но мешают при разговоре, приеме пищи, создавая ощущение «лишней» ткани.
Лейкоплакия Таппейнера (курильщика)
Данной форме заболевания наиболее подвержены взрослые пациенты, особенно курильщики со стажем. Лейкоплакия Таппейнера провоцируется продуктами распада табака и химическим раздражением слизистой табачным дымом.
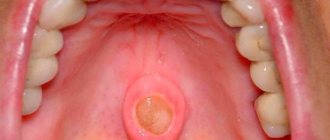
В большинстве случаев образования поражают небо и десневые ткани, располагающиеся рядом с ним. В полости рта появляются крупные складчатые бляшки бурого или сероватого цвета. Пораженные участки безболезненны.
Появление образований приводит к закупорке слюнных желез, возникновению красноватых узелков. Подобное состояние вызывает избыточную сухость во рту, «густую» слюну.
Лечить такую разновидность лейкоплакии в полости рта несложно. Необходимо отказаться от табакокурения, сперва снизив его потребление, а затем полностью прекратив курить. Избавление от негативной привычки ведет к полному исчезновению патосостояния.
Методы лечения лейкоплакии
Несмотря на то, что при лейкоплакии не стоит заниматься лечением, пациенту всё же следует предпринять ряд мер, способных помочь скорейшему избавлению от недуга. Если заболевание могло быть вызвано травмой ротовой полости, следует выполнить коррекцию прикуса, протеза или устранить неровности краёв зубов. При лейкоплакии курильщика нужно ограничить либо (желательно) полностью отказаться от табакокурения. Если врач диагностировал наличие системных заболеваний, обязательно направьте все усилия на их излечение. При лёгких формах следует заняться восстановлением повреждённых тканей, используя масло шиповника, облепихи и принимать витамин А.
Лечение лейкоплакии в специализированной клинике обычно подразумевает хирургическое вмешательство, однако другим эффективным методом может стать криодеструкция (вымораживание патологических образованием жидким азотом), последующая химиотерапия и применение средств против опухолей.
Сотрудники стоматологической клиники «АльфаДент» в Оренбурге готовы оказать профессиональную медицинскую помощь в восстановления здоровья полости рта и избавить от лейкоплакии в любом возрасте.
«АльфаДент» — профессиональный подход к сложным задачам.
Диагностика заболевания
Диагноз ставится на основании осмотра и опроса пациента. К обязательным диагностическим исследованиям, подтверждающим диагноз, относятся:
- Цитология – забор клеток эпителия для выявления раковых поражений.
- Забор гистологии для проведения биопсии, позволяющей исследовать пораженные эпителиальные ткани на предмет обнаружения раковых клеток.
- Кровь из вены.
Дополнительные уточняющие исследования позволяют отличить лейкоплакию от других патологий.
Классическое лечение лейкоплакии полости рта
Выбор метода лечения лейкоплакии полости рта зависит от симптомов, формы патологии, ее выраженности. Изначально необходимо устранить негативные факторы, провоцирующие возникновение заболевания: отказ от вредных привычек, изменение режима питания.
Фотодинамическая терапия
Продуктивно лечить заболевание в стационаре позволяет проведение ряда физиопроцедур. К подобным мероприятиям относятся:
- Диатермокоагуляционное вмешательство, позволяющее убрать ороговевшие бляшки. После курса процедур заживление слизистой происходит в течение 10 дней.
- Замораживание пораженного эпителиального слоя полости рта (криодеструкция) на 1 минуту. Курс лечения составляет 1 неделю.
- Проведение фотодинамической терапии (ФТД). Патогенные клетки разрушаются за счет облучения световой волной.
В схему лечения входит прием медикаментов, направленных на купирование инфекционных процессов и воспаления. Обязательно проводится местная обработка слизистой оболочки.
Особенности лечения лейкоплакии языка
При локализации недуга на языке обязательно проводится санация полости рта. При наличии неправильно установленных протезов, пломб, сколов на зубах проводится шлифовка пломб, протезов (или их замена), восстановление сколотых зубов. Пораженные участки обрабатываются антисептиками и ранозаживляющими растворами.
Плоская форма недуга лечится легко. Иногда удается устранить патологический налет посредством лазерной или радиоволновой терапии. Но если у пациента обнаружены злокачественные образования, лечение будет проводиться в два этапа – сначала делают операцию, затем проводят длительную рентгенотерапию.
По завершению лечебного курса пациент должен оставаться под амбулаторным наблюдением, так как лейкоплакия языка характеризуется вялым течением, и симптомы недуга могут появляться в течение нескольких лет.
Причины заболевания
Точные механизмы появления лейкоплакии полости рта пока не известны, но имеются подтвержденные исследования, что основное влияние имеет наследственность и присутствие в организме вируса папилломы определенных типов. Однако, довольно надежно установлены факторы, провоцирующие это заболевание.
Длительные (хронические) механические повреждения слизистой. Например, зубными протезами, брекетами, сколами зубов.
Длительный период курения.
Длительный и постоянный прием крепких спиртных напитков.
Дефицит витаминов в организме (особенно групп А и В).
Патологиии анемии (железодефицитного характера).
Сахарный диабет.
Патологии ЖКТ (желудочно-кишечного тракта).
Последствия и хронически протекающие бактериальные и грибковые инфекции, в особенности в полости рта.
Но в некоторых случаях заболевание возникает и без видимых причин и без провоцирующих факторов (так называемая идиопатическая лейкоплакия слизистой оболочки полости рта).
Лечение лейкоплакии полости рта в домашних условиях
В домашних условиях лечение лейкоплакии ротовой полости и языка необходимо начинать с правильного проведения гигиенических процедур. Нужно использовать зубные щетки с мягкой щетиной. Чистка зубов и языка должна проходить плавно, без избыточной интенсивности. После каждого приема пищи используются ополаскиватели, аппликации с противовоспалительными и восстанавливающими свойствами. Особо тщательное соблюдение гигиены требуется при лечении лейкоплакии языка.
Пораженные места необходимо обрабатывать антисептиками: Хлоргексидином, Фурацилином. Орошения антисептическими растворами проводятся до 5 раз в сутки. Вылечить патосостояние в домашних условиях помогает прием витаминных комплексов, содержащих витамины A и B групп.
В качестве дополнительного лечения можно использовать народные средства. Особо эффективными считаются отвары шалфея, ромашки, календулы, которые обладают противовоспалительным и успокаивающим эффектом. Положительный результат достигается при обработке пораженных участков облепиховым маслом и соком каланхоэ.
Взрослым пациентам рекомендуется употреблять натуральные соки, которые обладают общеукрепляющим эффектом, повышающим иммунитет. К подобным напиткам относятся соки из яблок, моркови, капусты. Свежевыжатые напитки рекомендуется разбавлять водой.
Лейкоплакия полости рта является патосостоянием, которое нельзя пускать на самотек. При появлении первых признаков патологии необходимо обратиться к специалисту, самолечение чревато развитием серьезных осложнений и последствий.
Причины возникновения лейкоплакии в ротовой полости
На сегодняшний день ученые так и не пришли к единому мнению, почему возникает заболевание. Есть факторы, которые могут приводить к развитию избыточного ороговения:
- Постоянное воздействие раздражающих факторов: курение, регулярные ожоги горячей пищей, крепкий алкоголь и др.
- Работа на производствах, где есть химикаты, щелочи, кислоты.
- Проживание в жарком сухом климате.
- Прием препаратов, снижающих иммунитет.
- Местные травмирующие факторы: несостоятельные пломбы, острые края протезов и разрушенных зубов, некачественные брекет-системы.
- Эндокринные патологии: сахарный диабет, гипертиреоз, гипотиреоз.
- Сниженный иммунитет: ВИЧ, СПИД, иммунодепрессивное состояние. Волосатая лейкоплакия ротовой полости часто наблюдается у больных ВИЧ, СПИД.