Причины некроза Симптомы Классификация Лечение Профилактика
Некроз челюсти – это тяжелое воспалительное заболевание, при котором обнажаются и отмирают кости лицевого скелета.
Отмирание клеток провоцирует:
- Лучевая терапия
. Причем некроз кости челюсти может развиться через некоторое время после окончания облучения, что затрудняет диагностику. - Прием синтетических наркотиков
. Наркотики разрушают остеобласты – основу костной ткани. - Прием препаратов бисфосфонатного ряда
. Эти препараты назначают при остеопорозе (в малых дозах) и онкологических заболеваниях, которые затрагивают кости скелета (длительно, в больших дозах). - Снижение иммунитета
в результате заболеваний (ревматизм, болезни крови, полиартрит, диабет) или химиотерапии. - Инфекционные заболевания
– общие и ротовой полости. - Травмы
челюсти.
Причины разрушения костей челюсти
Болезнь развивается при сочетании нескольких факторов. При прочих одинаковых условиях, в группу риска попадают пациенты:
- с плохой гигиеной рта;
- с периодонтитом;
- после стоматологической операции, в том числе по удалению зуба;
- принимающие долгое время большие дозы бисфосфонатов;
- во время химио- и кортикостероидной терапии;
- проходящие лечение противоопухолевыми препаратами;
- с диабетом;
- с плохо подогнанными, натирающими протезами.
Инфекции любой этиологии значительно увеличивают возможность заболеть. Непролеченные, кариозные зубы открывают дорогу патогенам не только в ротовую полость. В запущенных случаях, когда начинаются гнойные выделения, инфекция попадает в общий кровоток и разносится по всему организму. С другой стороны, синуситы, отиты, ангины — это огромное количество патогенов, которые провоцируют серьезные заболевания зубов. Осложнение в том и другом случае могут привести к остеомиелиту, а он — к некрозу челюсти.
Что такое периодонтит зуба
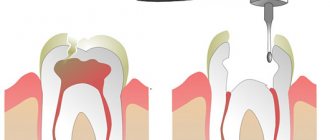
Воспаление периодонта — этап распространения инфекции из кариозного зуба. Он следует за пульпитом. Очаг инфекции расположен на верхушке корня. Это небольшая полость, которая, в запущенных случаях, может быть заполнена гноем.
В процессе развития заболевания вокруг корней появляется полость. Она рано или поздно вскрывается. Если болезнь переходит в хроническую форму, то она сопровождается постоянным нагноением и оттоком гноя через свищ — протоки, у которых не срастаются стенки.
Симптомы и течение
К сожалению, долгое время болезнь может протекать вообще без симптомов. Пациент не испытывает боли, поэтому к врачу обращается, уже когда инфекция проникла глубоко в кость.
Признаки некроза челюсти:
- боль в пораженном инфекцией зубе или в лунке удаленного;
- расшатывание зубов;
- отечность, выраженная настолько, что нарушает симметрию лица;
- гнойные выделения из десен;
- гнилостный запах изо рта;
- болевые ощущения при глотании, жевании, разговоре.
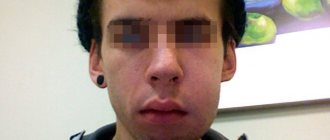
Основной признак остеонекроза челюсти – обнажение кости
.
Профилактика
Чтобы снизить риск возникновения заболевания, следует придерживаться простых рекомендаций:
- Минимум 2 раза в день чистить зубы. Желательно не использовать жестких щеток, чтобы избежать травмирования десен.
- После еды полоскать рот теплой чистой водой или специальным ополаскивателем.
- Реже использовать зубочистки.
- Регулярно посещать стоматолога.
- Два раза в год удалять зубной камень и проходить профессиональную чистку.
- Избавиться от вредных привычек. Алкоголь и курение сильно ухудшают здоровье зубов.
Периодонтит является одним из наиболее распространенных стоматологических заболеваний. Если бережно относиться к зубам и соблюдать гигиену ротовой полости, можно значительно снизить вероятность его возникновения.
Назад
Классификация
Течение заболевание, спровоцированного инфекцией может иметь острый, хронический и подострый характер.
По месту расположения выделяют:
- остеонекроз нижней челюсти;
- некроз верхней челюсти.
По типу инфицирования:
- эндогенный — заражение происходит в результате стоматологических заболеваний;
- гематогенный — патогены попадают в челюсть с током крови.
Выделяют также:
- лекарственный (бисфофосфонатный);
- травматический.
Американская ассоциация стоматологов определяет следующие стадии развития заболевания:
0 стадия
– зубная боль, которая отдается в височно-нижнечелюстной сустав или пазуху носа. Подвижность зубов, при сохранном пародонте. Появление свищей,кист, флюсов.
1 стадия
– обнажение участка кости без сильных болей
2 стадия
– обнажение участка кости, сопровождающееся болью и воспалением
3 стадия
– обнажение участка кости, которое выходит за пределы альвеолярной (той, в которой находится зуб) кости. При некрозе нижней челюсти поражается челюсть вплоть до нижнего края. Происходит атрофия костной ткани. Это стадия патологических переломов. При некрозе верхней челюсти затрагивается скуловая дуга и верхнечелюстная пазуха. Образуются многочисленные свищи.
Способы предотвращения дистрофии кости
Чтобы остановить процесс резорбции, необходимо дать организму понять, что корень зуба вернулся на свое место. Это можно сделать единственным способом: провести операцию имплантации зубов, установив на место отсутствующего корня титановый имплантат. Имплантат, заменяя корень зуба, берет на себя его функцию и производит стимуляцию кости челюсти, останавливая резорбцию кости, которая неизбежно начинается после утраты зуба. Имплантаты позволяют восстановить функциональность зуба, обеспечивая естественный процесс пережевывания пищи. Видимая часть зуба заменяется абатментом, который служит опорой для коронки.
Диагностика
Симптомы остеонекроза челюсти сходны с другими заболеваниями: опухолями, туберкулезом костей, актиномикозом. Поэтому обследование проводят комплексно:
- Сбор анамнеза
Если пациент перенес остеомиелит, принимает большие дозы бисфосфонатов, проходил лучевую терапию или у него была травма челюсти, то врач проведет дополнительное обследование. Оно подтвердит или опровергнет наличие некроза.
- Стоматологический осмотр
Если кость обнажилась, то диагноз поставить легче, но, если болезнь находится на нулевой стадии, нужны дополнительные данные.
- Лабораторные анализы
Положительные пробы на с-реактивный белок, лейкоцитоз, высокий СОЭ – причины заподозрить некротический процесс. Также проверяют мочу на наличие белка, клеток крови. В некоторых случаях, делают анализ гнойных выделений, чтобы определить патоген перед назначением бактериальной терапии.
- Ренгенография
Рентген, а лучше КТ (компьютерная томография) помогает определить площадь патологического процесса, степень поражения, наличие переломов, секвестров (отмерших фрагментов кости, свободно лежащих между здоровых тканей).
Виды периодонтита зубов
По локализации заболевание подразделяется на такие виды:
- Краевой периодонтит. В этом случае поражение тканей происходит возле края десен. Зачастую возникает из-за травм.
- Апикальный периодонтит. Ткани поражены возле верхушечной части корня или же у основания. В некоторых случаях ошибочно диагностируется как пульпит.
По стадии болезнь подразделяется на:
- острую форму;
- хроническую форму.
Острый периодонтит
Может быть гнойного или серозного типа. Особенно опасной является первая разновидность, так как она может привести к разрушению тканей периодонта. В итоге зубы становятся подвижными.
Хронический периодонтит
Хроническую форму подразделяют на гранулематозный, гранулирующий и фиброзный периодонтит. Наиболее опасны первые два типа, так как они сопровождаются выраженной резорбцией костной ткани.
Лечение
Задача стоматолога – остановить разрушение костной ткани, предотвратить сепсис, облегчить симптоматику.
Для этого применяют терапевтические и хирургические методы, такие, как:
- Медикаментозная терапия
Назначают антибиотики широкого спектра действия, антигистаминные препараты, асептические растворы для полоскания рта. При болях выписывают анальгетики.
- Хирургическое вмешательство
Врач проводит кюретаж карманов или лунок удаленных зубов. Убирает секвестры, вскрывает и обеспечивает дренаж гнойных очагов, шинирует подвижные зубы.
В зависимости от стадии заболевания, показана операция, при которой пораженная кость удаляется полностью, остается только ее здоровая часть.
Во многих случаях, приходится прибегать к восстановительной хирургии, чтобы восполнить дефект или исправить деформацию. Это может быть пересадка костной ткани или восстановление челюсти.
Лечение некроза челюсти – многоэтапный процесс, который требует участия нескольких врачей. В зависимости от характера заболевания, стоматолог работает в тесной связи с онкологом или врачом общей практики. Для восстановительных операций под общим наркозом, требуется участие анестезиолога и челюстно-лицевого хирурга.
Принятие решения при неудаче эндодонтического лечения
Каждый клиницист постоянно принимает клинические решения в своей практике, исходя из своих знаний, умений и опыта. Но с годами практики все больше появляется клинических случаев, которые ставят нас в несколько затруднительное положение, так как отличаются от стандартов, описанных в руководствах и учебниках. Однако, принятие решения о судьбе зуба или выбора тактики лечения в какой-то клинической ситуации, все равно ложится ответственностью на нас.
Хочу представить вашему вниманию клинический случай с несколько не стандартной динамикой.
Пациентка обратилась по поводу боли в области 37 зуба. Перкуссия данного зуба была резко болезненна, изменений в области переходной складки не наблюдалось. Анамнез: зуб ранее лечен эндодонтически около 10 лет назад и был покрыт коронкой. Рентгенологически состояние коронарной реставрации удовлетворительное, без видимых дефектов нарушений краевого прилегания. В корневых каналах обтурационный материал расположен короче рентгенологической верхушки на 2-3 мм в мезиальном и дистальном корнях. Наблюдается фрагмент металлической плотности в дистальном канале, в апикальной части корня (отломок инструмента). Периапикально определяется деструкция костной ткани размерами 5 на 5 мм (по КЛКТ).
Диагноз: хронический апикальный периодонтит зуба 37 К. 04.5
Лечение
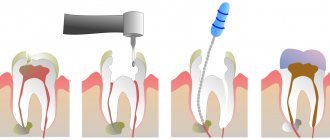
Под проводниковой анестезией проведено удаление коронки и реставрации. Извлечены внутрикорневые штифты, проведена дезобтурация корневых каналов, удален фрагмент инструмента, получена апикальная проходимость с гнойным отделяемым в большом количестве. Рабочая длина верифицирована с применением апекслокатора Морита, проведена хемомеханическая обработка корневых каналов до размера 50 (ИСО) в мезиальных каналах и 70 (ИСО) в дистальном. Каналы обработаны 3% раствором гипохлорита натрия и 17% раствором ЭДТА. В каналы введена водная суспензия гидроксида кальция на 7 дней. В последующем, гидроксид кальция заменялся несколько раз до стихания симптоматики и прекращения экссудации. Это заняло примерно 1,5 месяца. После этого корневые каналы были обтурированы гуттаперчей с силером АНплюс. Зуб восстановлен литой вкладкой и покрыт временной коронкой.
Динамическое наблюдение через 6 мес. показало полное отсутствие симптоматики, но рентгенологически наблюдалось значительное увеличение периапикального процесса в размерах, как на прицельном снимке, так и на КЛКТ.
Обсуждение
Итак, уже на этой стадии клинического контроля, нам клиницистам необходимо принимать решение о дальнейшей судьбе зуба. Согласно клинико-рентгенологическим критериям «успеха» или «неудачи» эндодонтического лечения по Strindberg (1956), увеличение периапикального процесса рентгенологически можно отнести к «неудаче», несмотря на все проведенное лечение, адекватную обтурацию и восстановление. Выбор дальнейшей тактики ведения таких зубов заключается либо в удалении, либо в апикальной микрохирургии, либо в наблюдении еще какое-то время. В этой области достаточно трудно провести апикальную хирургию из-за анатомических особенностей. Остается либо удаление этого зуба, либо дальнейшее наблюдение. И в этом случае такой фактор, как отсутствие клинической симптоматики, представляет нам шанс сделать выбор в пользу дальнейшего наблюдения. Другими аргументами за такую тактику, является знание нами всех аспектов течения воспалительного процесса у этого зуба.
Лизис костной ткани является одним из признаков иммунологической реакции организма на антигены внутриканальной микрофлоры. И он протекает чаще всего по определенным правилам. Ведущую роль в лизисе костной ткани периапикально играет активированный макрофаг, который вместе с Т лимфоцитом выделяет интерлейкины, которые, в свою очередь активируют остеокласты рассасывающие костную ткань. Соответственно, чем больше количество активированных макрофагов, тем больше лизис костной ткани. Согласно исследованиям Akamine А, Hashiguchi I, et al (1994) численное увеличение макрофагов происходит в первые 10 дней воспаления и в течении 60 дней их количество остается постоянным. После 90 дня только количество макрофагов снижается настолько, что активации остеокластов уже не происходит и начинают работать построение костной ткани. Но это в обычной, рутинной клинической ситуации. В данном клиническом случае стоит учитывать, что острая стадия процесса продолжалась не десять дней, а около месяца, с продолжающейся экссудацией. Поэтому количество активированных макрофагов скорее всего увеличивалось все это время и запустился процесс лизиса костной ткани, который продолжался даже после стихания симптоматики и обтурации корневых каналов. Согласно утверждению Zvi Metzger, «…длительное заживление многих периапикальных поражений говорит о возможности того , что активированные макрофаги в поражении могут поддержать свое состояние активации после того, как начальная причина их активации была устранена, а именно, состояние активации может пережить свою полезную цель и стать бременем. Макрофаги, как известно, сохраняются в тканях в течение многих месяцев и если их состояние активации сохраняется, они могут ингибировать фибробласты, поддержать остеокластическую активность и ингибировать остеогенез, таким образом предотвращая репарацию костной и соединительной ткани.» («Periapical Lesions of Endodontic Origin» — ZVI METZGER, ITZHAK ABRAMOVITZ).
Наше большое желание увидеть начало заживления периапикального процесса как можно раньше после лечения корневых каналов понятно, понятно, как и у каждого специалиста, ждущего положительных эффектов от своей работы. Однако, организм живет по своим законам и не подчиняется нашим желаниям.
Дальнейшие клинико-рентгенологическое исследования за данным клиническим случаем показали правильность моих рассуждений и выбор тактики дальнейшего наблюдения за зубом в достаточно непростой период принятия решений.
Основные признаки
- Боль
В каждом случае она может проявляться по разному. Иногда, это боль при надкусывании, иногда — непрерывная. Она может усиливаться ночью и спадать во время еды. Может отдавать в висок, ухо, даже в нос. Быть ноющей или резкой.
- Покраснение
Его может быть видно, а может и нет. Это симптом, который чаще обнаруживает врач.
- Отек
Любое воспаление сопровождается отеком, но мы не всегда можем это определить.
- Повышение температуры
Бывает далеко не всегда, но лихорадка — признак воспаления, так что в этом случае откладывать поход к стоматологу точно не стоит.
- Опухоль
Это тоже опасный сигнал, к врачу нужно срочно.
Если зуб воспалился и болит, временные меры не помогут, нужно полноценная диагностика и лечение в клинике. Альтернатива — потеря зуба из-за запущенного процесса.
Что такое остит челюсти?
Оститом челюсти называют воспалительный процесс, который протекает в челюстной костной ткани и распространяется за периодонт одного из зубов на губчатое вещество костей. Это стоматологическое заболевание, которое развивается по ходу сосудисто-нервного пучка, а также контактным путем. Оно часто сопровождается периоститом (воспалением надкостницы), реже остеомиелитом (воспалением костного мозга с образованием свищей, абсцессов, флегмоны).
Остит бывает острый и хронический. Острый характеризуется деструкцией зубной костной ткани, а хронический развивается при наличии хронического очага инфекции в периодонте зуба с последующей пролиферацией, когда клетки не могут выполнять защитную функцию, и инфекция распространяется глубоко.
Основные симптомы воспаления челюсти
Выделяют такие симптомы остита, которые возникают вначале воспаления в костных тканях. Это:
- внезапная боль, которая возникает в пораженном участке челюсти;
- отек (гиперемия) больного места;
- трудности при пережевывании еды;
- распространение боли на всю ротовую полость.
Если источником инфекции является больной зуб, то возникает затруднение при открывании рта. Если болезнь развивается стремительно, то возможно повышение температуры тела.
При дальнейшем развитии остита, воспалительный процесс сопровождается нагноением в пораженном участке. Общее состояние пациента зависит от присоединившихся вторичных повреждений, окружающих костную ткань (периостит, абсцесс, флегмона).