Как появляется неврит лицевого нерва
Неврит лицевого нерва может начаться с несильной боли в области уха. Одновременно с появлением боли или через пару дней мышцы лица частично или полностью теряют подвижность. Лицо больного перекашивается, поражённая часть застывает в маске.
При своевременном лечении у больного большие шансы на выздоровление — в 75% случаев болезнь полностью проходит. Если паралич лица не исчезает в течение трёх месяцев, шансы полностью выздороветь у пациента сильно уменьшаются.
Чтобы неврит лицевого нерва прошёл без последствий, нужно обращаться к врачу в первые часы после появления симптомов.
Причины
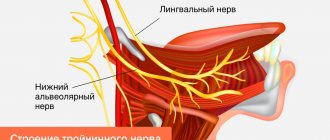
Невропатия тройничного нерва может быть связана с различными состояниями. Невропатия может быть вызвана компрессией кровеносного сосуда на тройничный нерв, при его выходе из ствола мозга. Эта компрессия вызывает изнашивание или повреждение защитного покрытия вокруг нерва (миелиновой оболочки). Симптомы невропатии тройничного нерва также могут возникнуть у пациентов с рассеянным склерозом, заболевания при котором возникает повреждение миелиновой оболочки тройничного нерва. Достаточно редко, симптомы невропатии могут быть обусловлены компрессией нерва опухолью или артериовенозной мальформацией. Повреждение тройничного нерва (возможно, как результат челюстно-лицевой хирургии, инсульта или травмы лица) может также привести к нейропатической боли.
Симптомы
Выделяют следующие симптомы воспаления лицевого нерва:
- частичное или полное нарушение движений мышц лица;
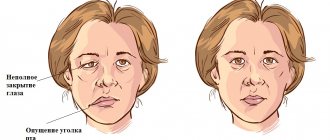
- угол рта опускается, носогубная складка с одной стороны разглаживается;
- лицо становится асимметричным;
- веко глаза не полностью закрывается;
- глазное яблоко выпирает и поворачивается кверху;
- боли в области уха, расстройство вкуса;
- слезотечение или сухость глаз;
- ухудшение слуха или болезненная чувствительность к громким звукам;
- больной не может свистеть, вытянуть губы трубочкой.
Как диагностируется болезнь?
Диагностикой неврологического расстройства занимается специалист – невролог. Для исключения стоматологических патологий потребуется первичная консультация и осмотр дантиста. Первичное исследование проводится методом пальпации. Медик определяет болезненность основных точек, расположенных на языке и в подъязычной области. Неприятные ощущения возникают при надавливании на кожные покровы, расположенные в нижней части челюсти с той стороны, в которой развивается нарушение. При этом изменение вкусовых ощущений отсутствует. Визуально могут быть определены дегенеративные изменения слизистой, язвенные поражения, деформация языковых сосочков.
Для уточнения диагностического предположения проводится блокирование описываемых нервных отростков. Для этого применяются распространенные анестетики: лидокаин, новокаин. Подтверждение предполагаемого заболевание происходит в случае исчезновения болезненности в результате введения местной анестезии. Параллельно невролог пытается исключить похожие по симптоматике аномалии: опухолевые, кистозные процессы, поражение тройничного нерва и т.д.
Причины воспаления
Первичный неврит лицевого нерва возникает из-за:
- переохлаждения лица, холода, ветра, сквозняков;
- недостаточного кровоснабжения (ишемии) нерва.
Вторичный неврит лицевого нерва вызывают следующие причины:
- воспалительные заболевания уха: отит, евстахиит, мастоидит;
- инфекции: вирус паротита, кори, герпеса;
- черепно-мозговые травмы;
- сосудистые нарушения — например, атеросклероз позвоночных артерий;
- опухоли головного мозга;
- обезболивание нижнего альвеолярного нерва стоматологом.
Среди других факторов, провоцирующих воспаление:
- поездка в автобусе или маршрутке у открытого окна;
- долгая работа под кондиционером;
- нарушение обмена веществ в организме;
- эндокринные болезни — например, сахарный диабет;
- гипертония, интоксикация организма;
- нервные стрессы, эмоциональная нестабильность.
Описание патологического состояния
Заболевание нервных веток, расположенных в языке и нижней челюсти, сопровождается болевым синдромом и расстройством слюноотделения. Нервные скопления (узлы), расположенные на данном участке, относятся к периферийным отделам НС. Несмотря на то, что неврологи анатомически разделяют подъязычный и подчелюстной узлы, дегенеративные процессы возникают в них одновременно. Это обусловлено тем, что между каналами распространены многочисленные нейронные связи. Это позволяет градировать патологию как одно заболевание.
Осложнения болезни
Неврит лицевого нерва может привести к контрактуре мимических мышц. Она появляется на 4-6 неделю после начала болезни из-за неполного восстановления двигательных функций мимических мышц. Контрактура представляет собой сведение мышц поражённой половины лица. При этом кажется, что парализована не больная часть лица, а здоровая.
Чтобы избежать осложнений воспаления лицевого нерва, нужно вовремя обратиться к врачу. Для профилактики рекомендуем делать гимнастику для лица. Примеры упражнений вы найдёте в конце статьи.
Лечение
Варианты лечения включают медикаментозное лечение, хирургическое лечение и комплексное лечение.
Лекарственные препараты
Противосудорожные препараты, используемые для блокирования возбуждения нервов, как правило, эффективны в лечении НТН 1, но часто менее эффективны для лечения второго типа невропатии. Эти препараты включают карбамазепин, окскарбазепин, топирамат, габапентин, прегабалин, клоназепам, фенитоин, ламотриджин, и вальпроевую кислоту.
Трициклические антидепрессанты, такие как амитриптилин или нортриптилин могут быть также использованы для лечения боли. Анальгетики и опиоиды обычно не эффективны для лечения острой, рецидивирующей боли, вызванной T1, хотя некоторые пациенты с T2 реагируют на опиоиды. В конце концов, если лечение не снижает боль или приводит к выраженным побочным эффектам, таким как когнитивные нарушения, потеря памяти, избыточная усталость, угнетение костного мозга или аллергия, то в таких случаях может быть рекомендовано хирургическое лечение. В связи с тем, что, чаще всего, невропатия тройничного нерва является прогрессирующим заболеванием, которое становится устойчивым к лекарственным препаратам с течением времени, пациенты часто обращаются за хирургическим лечением.
Хирургия
Для лечения НТН применяется в основном несколько нейрохирургических методик, в зависимости от характера боли, пожеланий индивида, физического здоровья, кровяного давления и наличия предыдущих операций. Некоторые процедуры проводятся в амбулаторных условиях, в то время как другие, которые выполняются под общим наркозом, проводятся в стационаре. После проведения этих хирургических процедур возможно некоторое снижение лица и нередко НТН рецидивирует, даже если процедура первоначально была успешна. Применятся несколько процедур. Это такие как:
- Ризотомия представляет собой процедуру, при которой повреждаются нервные волокна для того, чтобы блокировать боль. Ризотомия для лечения НТН всегда вызывает некоторую степень потери чувствительности и онемение лица.
- Инъекции глицерина — это амбулаторная процедура, которая проводится после легкого наркоза. Эта форма ризотомии, как правило, приводит к купированию боли в течение 1-2 лет. Тем не менее, эта процедура может быть повторена несколько раз.
- Радиочастотная термальная абляция наиболее часто выполняется в амбулаторных условиях.
- Стереотаксическая радиохирургия (с помощью гамма-ножа или кибер-ножа) использует компьютерную томографию для, чтобы направить высоко — сфокусированное радиоизлучение на участок, где тройничный нерв выходит из ствола головного мозга. Это вызывает медленное повреждение нерва, что приводит к нарушению передачу сенсорных сигналов в мозг. У пациентов, которым проводилась эта процедура, ремиссия может достигать трех лет.
- Микроваскулярная декомпрессия является наиболее инвазивной из всех операций для лечения НТН, но и результаты таких операций имеют лучшие отдаленные результаты и самую низкую вероятность того, что боль вернется. Около половины лиц, прошедших эту процедуру, будут испытывать периодические боли в течение 12 — 15 лет.
- Нейроэктомия, при которой проводится частичный разрез нерва, может быть выполнена у входа точки нерва в ствол головного мозга во время попытки декомпрессии микрососудов. Нейроэктомия также может выполняться путем разрезания поверхностных ветвей тройничного нерва на лице.
Хирургическое лечение T2 обычно более проблематично, чем для Т1, особенно там, где не обнаруживается компрессия сосудов при нейровизуализации.
Дополнительные методы лечения
Некоторым пациентам хороший эффект дает сочетание медикаментозных методов с другими методами лечения. Эти методы имеют разную степень эффективности. Некоторые пациенты считают, что легкие упражнения, йога, творческая визуализация, ароматерапия или медитация может давать определенный эффект. Другие варианты лечения включают акупунктуру, мануальную терапию, биологическую обратную связь, витаминотерапию и лечебное питание. Некоторые пациенты отмечает определенный эффект от применения ботулинотоксина.
Невралгия тройничного нерва
Тригеминальная невралгия (ТН) — (синонимы: tic douloureux, или болезнь Фотергилла) является одной из самых распространенных лицевых болей (прозопалгий — (греч. prosopon (лицо) + algos (боль)) и относится к числу наиболее устойчивых болевых синдромов в клинической неврологии. ТН является типичным примером нейропатической боли и считается самым мучительным видом прозопалгии. ТН чаще всего имеет хроническое или рецидивирующее течение, гораздо труднее поддается лечению, чем многие другие типы хронической боли. Высокая интенсивность и стойкость тригеминальной невралгии, ее особый, часто мучительный характер, резистентность к традиционным методам обезболивания придают этой проблеме исключительную актуальность. По данным ВОЗ распространенность ТН составляет до 30–50 больных на 100 000 населения, а заболеваемость — 2–4 человека на 100 000 населения. ТН чаще встречается у женщин, чем у мужчин, дебютирует на пятом десятилетии жизни и в 60% случаев имеет правостороннюю локализацию. Причины ТН Наиболее частой причиной возникновения ТН является компрессия проксимальной части тригеминального корешка в пределах нескольких миллиметров от входа корешка в мост мозга (т. н. «входная зона корешка»). Примерно в 80% случаев происходит компрессия артериальным сосудом (чаще всего патологически извитой петлей верхней мозжечковой артерии). В остальных случаях таковая компрессия вызвана аневризмой базилярной артерии, объемными процессами в задней черепной ямке, опухолями мостомозжечкового угла и бляшками рассеянного склероза На экстракраниальном уровне основными факторами, приводящими к возникновению ТН, являются: туннельный синдром — компрессия в костном канале, по которому проходит нерв (чаще в подглазничном отверстии и нижней челюсти), связанная с его врожденной узостью, присоединением сосудистых заболеваний в пожилом возрасте, а также в результате хронического воспалительного процесса в смежных зонах (кариес, синуситы); местный одонтогенный или риногенный воспалительные процессы. Развитие ТН может провоцироваться инфекционными процессами, нейроэндокринными и аллергическими заболеваниями, демиелинизацией корешка тройничного нерва при рассеянном склерозе.
Клинические проявления ТН
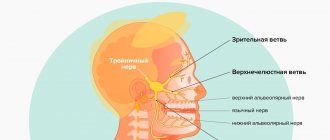
Заболевание, в большинстве случаев, развивается на одной стороне, двусторонний процесс бывает крайне редко. Сначала болевые ощущения возникают в месте иннервации какой-либо из трех ветвей, в дальнейшем при прогрессировании болезни боль может постепенно охватывать участки лица, иннервируемые соседними ветвями. Локализация боли зависит от того какие ветви вовлечены в процесс:
- при поражении первой ветви болевые ощущения локализуются в области надбровной дуги, лба, виска, иногда боль возникает в веках и глазном яблоке;
- при возникновении патологического процесса во второй ветви болевые ощущения возникают в верхней губе, крыле носа, в проекции скуловой кости, верхней части щеки, верхней челюсти и небе;
- при поражении третьей ветви болевая зона локализируется в нижней губе, подбородке, щеке, нижней челюсти, половине языка и мягкого неба.
Систематика тригеминальных прозопалгий
С точки зрения топической диагностики, развитие любой формы тригеминальной прозопалгии связано с поражением периферического тригеминального нейрона — периферических тригеминальных ветвей, сенсорного тригеминального ганглия (расположенного на основании черепа), следующего за ним в направлении ствола мозга сенсорного корешка тройничного нерва, а также входящих в ствол мозга сенсорных тригеминальных волокон и сенсорных ядер тройничного нерва. В зависимости от воздействия патологического процесса на соответствующий отдел тригеминальной системы выделяют ТН преимущественно центрального и периферического генеза. В возникновении ТН центрального генеза большую роль играют нейроэндокринные, иммунологические и сосудистые факторы, которые приводят к нарушению реактивности корково-подкорковых структур и формированию очага патологической активности в ЦНС. В патогенезе ТН периферического уровня большую роль играют компрессионный фактор, инфекции, травмы, аллергические реакции, одонтогенные процессы. Несмотря на различие симптоматологии клинических форм тригеминальных прозопалгий, основное значение для их дифференциации имеют особенности лицевой боли, в одних случаях — проявляющейся продолжительной (постоянной) болью, а в других — в виде пароксизмов боли. Пароксизмальные формы тригеминальной боли традиционно обозначаются невралгией, а непароксизмальные формы — невропатией тройничного нерва. Указанные формы лицевой боли — невралгия и невропатия тройничного нерва — принципиально различаются между собой по подходам к лечению. Деафферентационная тригеминальная невропатия (прозопалгия)
Деафферентационная лицевая боль (прозопалгия) — наиболее тяжелая форма тригеминального поражения, проявляющаяся высокоинтенсивной, нередко резистентной к консервативной терапии лицевой болью и выраженной сенсорной недостаточностью. Развивается в результате значительного повреждения (разрушения) периферических или центральных структур тригеминальной системы. Понятие «деафферентационные тригеминальные прозопалгии», в качестве обобщающего синдромологического определения, было предложено Ю. В. Грачевым и Ю. А. Григоряном (1995) для обозначения особой формы лицевых болей, развивающихся в результате деафферентации в сенсорной системе тройничного нерва. Патофизиологический термин «деафферентация» (де- + лат. afferentis приносящий), в буквальном смысле означает разобщение рецепторных зон периферических нервов с центральными сенсорными структурами, вследствие нарушения целостности или проводимости нервных волокон. Типичными периферическими формами деафферентационных тригеминальных прозопалгий являются постгерпетические, опухолевые и ятрогенно обусловленные лицевые боли (вызванные деструкцией ганглия и корешка тройничного нерва), а центральными — две достаточно редкие формы, обусловленные сирингобульбией и инфарктом продолговатого мозга.
Диагностика ТН
План клинического опроса при обследовании больных с лицевой болью. Описание болевых ощущений:
- Локализация боли
- Временная характеристика боли (приступообразная/неприступообразная, продолжительная)
- Частота болевых приступов
- Интенсивность боли
- Сенсорный характер боли
- Другие ощущения, сопровождающие лицевую боль (ассациированные признаки)
- Условия и время возникновения боли
- Лекарственные средства (другие факторы), уменьшающие или устраняющие боль
Анамнестические данные:
- Длительность заболевания
- Условия развития первого обострения
- Характер течения прозопалгии (острое, рецидивирующее, непрерывное)
- Частота обострений прозопалгии
- Предшествующее лечение
- Нарушения (неврологические, соматические), сопутствующие развитию заболевания.
При проведении пальпаторного исследования лицевой области необходимо различать «невралгический» и «миофасциальный триггер» (англ. trigger — курок). Невралгические триггерные точки или зоны (у больных с тригеминальной невралгией) представляют собой сверхвозбудимые участки кожи и слизистой оболочки, при механическом раздражении которых, включая легкое касание, возникает болевой приступ. В то же время сильное давление, обычно осуществляемое самим же больным, не только не вызывает боль, но в ряде случаев приводит к уменьшению или исчезновению боли. Миофасциальные триггерные точки (по сути — болевые точки) расположены в мягких тканях лица в проекции жевательных мышц. «Надавливание» на них сопровождается локализованной или иррадиирующей болезненностью.
Лечение ТН Основными направлениями медикаментозной терапии являются:
- устранение причины ТН, если она известна (лечение больных зубов, воспалительных процессов смежных зон и др.),
- проведение симптоматического лечения (купирование болевого синдрома).
- Препаратами выбора для лечения ТН являются антиконвульсанты, а карбамазепин стал одним из первых препаратов, официально зарегистрированных для лечения этого состояния.
В начале 90-х годов прошлого столетия появилась новая генерация противоэпилептических препаратов, и теперь антиконвульсанты обычно делят на препараты первого и второго поколения. Препараты первого поколения практически не рассматриваются в качестве первой линии терапии НБ (за исключением карбамазепина при ТН). К антиконвульсантам второго поколения относятся прегабалин (Лирика), габапентин (Нейронтин, Габагамма, Тебантин), ламотриджин (Ламиктал), окскарбазепин (Трилептал), топирамат (Топамакс), леветирацетам (Кеппра), тиагабин (Габитрил), зонисамид (Зонегран), вигабатрин (Сабрил), фелбамат (Талокса). Эти препараты имеют более благоприятные фармакокинетические характеристики и профили безопасности, а также низкий риск лекарственных взаимодействий по сравнению с антиконвульсантами первого поколения. Согласно рекомендациям Европейской федерации неврологических сообществ (2009) фармакотерапия ТН основана, прежде всего, на использовании предложенного С. Блюмом в 1962 году карбамазепина (Финлепсина, Тегретола) (200–1200 мг/сутки), который является препаратом первого выбора (уровень доказательности A). Противоболевое действие этого препарата обусловлено, главным образом, его способностью уменьшать проницаемость для натрия мембран нейронов, участвующих в ноцицептивных реакциях. Обычно назначается следующая схема лечения карбамазепином:в первые два дня суточная доза составляет 200 мг (по 1/2 таблетки утром и вечером), затем в течение двух дней суточная доза увеличивается до 400 мг (утром и вечером), а после этого — до 600 мг (по 1 таблетке утром, в обед и вечером). Габапентин (Нейронтин) — первый в мире препарат, который был зарегистрирован для лечения всех видов нейропатической боли. Во многих исследованиях была показана эффективность габапентина у больных с ТН, не отвечающих на лечение другими средствами (карбамазепин, фенитоин, вальпроаты, амитриптилин); при этом в большинстве случаев наблюдалось полное купирование болевого синдрома. Терапевтическая доза составляет от 1800 до 3600 мг/сутки. Препарат принимают 3 раза в сутки по следующей схеме: 1-я неделя — 900 мг/сутки, 2-я неделя — 1800 мг/сутки, 3-я неделя — 2400 мг/сутки, 4-я неделя — 3600 мг/сутки. Недавно были опубликованы результаты открытого проспективного 12-месячного исследования 53 пациентов с ТН, в котором оценивалась эффективность прегабалина (Лирики) в дозе 150–600 мг/сутки. Лечение прегабалином привело к обезболиванию или, по крайней мере, к 50%-му снижению интенсивности боли у 25% и 49% пациентов соответственно. Впервые об использовании леветирацетама (Кеппра) при лечении ТН сообщили в 2004 году K. R. Edwards et al. Свойства этого препарата особенно подходят для лечения пациентов с ТН с тяжелой болью, нуждающихся в быстром ответе на терапию. В отличие от других антиконвульсантов, особенно карбамазепина, в метаболизм леветирацетама не вовлечена система печеночного цитохрома Р450 и препарат экскретируется через почки. Кроме того, данный препарат характеризуется благоприятным терапевтическим индексом и имеет незначительное число неблагоприятных побочных эффектов (что является основной проблемой при использовании препаратов для лечения ТН). В 10-недельном проспективном открытом исследовании показано, что для лечения ТН по сравнению с терапией эпилепсии были необходимы более высокие дозы леветирацетама, составляющих 3000–5000 мг/день (50–60 мг/кг/день), которые, тем не менее, не вызвали значительных побочных эффектов. Это обстоятельство свидетельствует о перспективе использования этого лекарственного средства для лечения ТН. С 1970-х годов прошлого столетия для лечения ТН стали использовать антидепрессанты. В настоящее время доказана эффективность использования трициклических антидепрессантов (ТЦА) при лечении ТН. Патогенетическое лечение больных с ТН включает применение препаратов нейрометаболического, нейротрофического, антиоксидантного, антигипоксантного действия. В последние годы обнаружена высокая эффективность использования метаболических препаратов. При лечении пациентов с ТН показана высокая эффективность препарата метаболического действия Актовегина — депротеинизированного деривата из крови молодых телят. Основное действие этого препарата заключается в стабилизации энергетического потенциала клеток. Актовегин обладает также антигипоксическим эффектом, являясь непрямым антиоксидантом. Кроме того, действие Актовегина проявляется непрямым вазоактивным и реологическим эффектами за счет повышения капиллярного кровотока, снижения периферического сосудистого сопротивления и улучшения перфузии органов и тканей. В период приступа целесообразно применение Актовегина внутривенно медленно струйно или капельно в течение 10 дней в дозе 400–600 мг/сутки. В межприступном периоде препарат назначается внутрь в дозе 200 мг 3 раза в сутки на протяжении 1–3 месяцев. К патогенетическому лечению больных с ТН можно отнести применение высоких доз витаминов группы B в составе поликомпонентных препаратов, что обусловлено их полимодальным нейротропным действием (влиянием на обмен веществ, метаболизм медиаторов, передачу возбуждения в нервной системе), а также способностью существенно улучшать регенерацию нервов. Кроме того, витамины группы B обладают анальгезирующей активностью. К таким препаратам, в частности, относятся Мильгамма, Нейромультивит, Нейробион. До настоящего времени подбор анальгезирующей терапии НБ является скорее искусством, чем наукой, поскольку выбор препаратов осуществляется в основном эмпирически. Нередки ситуации, когда применение одного препарата оказывается недостаточно эффективным и возникает потребность в комбинации лекарственных средств. Назначение «рациональной полифармакотерапии» (одновременное применение препаратов, обладающих нейротропным, нейрометаболическим и анальгезирующим механизмами действия) позволяет повысить эффективность лечения при меньших дозировках препаратов и меньшем количестве побочных эффектов.
Дифференцированные лечебные подходы при пароксизмальных и непароксизмальных тригеминальных прозопалгиях.
Дифференцированные лечебные подходы при пароксизмальных и непароксизмальных тригеминальных прозопалгиях
| Пароксизмальная приступообразная лицевая боль Длительность болевых приступов: от нескольких секунд (мгновенная боль») до нескольких минут | Непароксизмальная (продолжительная) лицевая боль |
| Клинические формы Неврлалгия тройничного нерва — типичная тригеминальная невралгия — тригеминальная невралгия с невропатическими проявлениями (после проведения «лечебных блокад») — тригеминальная невралгия при рассеянном склерозе — симптоматическая тригеминальная невралгия при опухолях основания черепа и мозга | Клинические формы Невропатия тройничного нерва — одонтогенная — травматическая — герпетическая(включая постгерпетическую невралгию) — аутоиммунная (при системных ревматических заболеваниях) Деафферентационная тригеминальная прозопалгия (высокоинтенсиная постоянная боль) — ятрогенная («деструкционная») — постгерпетическая — опухолевая |
| Основные лечебные подходы — карбамазепин – базисный препарат, способствующий подавлению болевых приступов — Мильгамма, Мильгамма-композитум Физиотерапия, рефлексотерапия — При неэффективности конскервативного лечения типичной тригеминальной невралгии – нейрохирургическая декомпрессия корешка тройничного нерва | Основные лечебные подходы — НПВП (диклофенак, ибупрофен, мелоксикам) — габапентин (Габамма) – при герпетической и травматической невропатии, деафферентационной прозопалгии — амитриптилин – при герпетической невропатии (постгерпетической невралгии) — Мильгамма, Мильгамма композитум — Физиотерапия, рефлексотерапия |
Пациентам, длительно страдающим от непереносимой боли, и при неэффективности консервативной терапии в случае классической ТН рекомендуется хирургическое лечение. В настоящее время используются следующие подходы:
- хирургическая микроваскулярная декомпрессия;
- стереотаксическая лучевая терапия, гамма-нож;
- чрескожная баллонная микрокомпрессия;
- чрескожный глицериновый ризолизис ;
- чрескожное радиочастотное лечение Гассерова узла.
В заключение заметим, что лечение ТН должно носить мультидисциплинарный характер, при этом c пациентом должны быть обсуждены выбор различных методов лечения и риски возможных осложнений.
Причины и симптомы
Как правило, речь идет о воспалении височно-нижнечелюстного сустава (ВНЧС). Это может случиться как в результате механической травмы, так и попавшей в организм инфекции. Кроме того, воспаление может быть острым и хроническим, серозным асептическим, гнойным и деформирующим.
Часто данный недуг встречается у больных ревматизмом. Особенно пожилые люди подвержены разновидности данного заболевания – остеоартрозу.
Основные причины воспаления ВНЧС:
- травмы костей лицевого скелета;
- проблемы в развитии костных тканей челюсти;
- отсутствие жевательных зубов;
- не корректное ортопедическое лечение;
- постоянное жевание на одну сторону.
У пациентов заболевания челюстного сустава проявляются таким образом:
- во время открывания рта слышен хруст или щелчок;
- больно жевать и зевать;
- деформируется прикус;
- головная боль, «звон» в ушах.
При этом на ранних стадиях человек может даже не испытывать боли, а только замечать разные странности типа хруста челюсти или плохого самочувствия. А в некоторых ситуациях, наоборот, все запущено настолько, что невозможно даже открыть рот. Тут уже надо принимать меры немедленно.