Кровотечение всегда свидетельствует о повреждении сосудистой стенки. В некоторых случаях оно неопасно, в других – представляет угрозу для жизни и здоровья. С кровотечениями люди сталкиваются часто. В большинстве случаев при травмах, порезах, лечении зубов. Подобные ситуации считаются привычными и не вызывают паники. Совсем другое — это кровь изо рта. Подобный симптом может свидетельствовать о множестве тяжелых заболеваний. Среди них – рак легкого, туберкулез, язва желудка и т. д. При появлении даже небольшого количества крови следует обратиться к врачу немедленно. Не стоит паниковать в подобной ситуации, так как это может лишь ухудшить состояние больного. Также нельзя приступать к каким-то манипуляциям самостоятельно. Выяснить причину данного симптома и помочь человеку сможет только специалист.
Разновидности кровотечений изо рта
Кровь изо рта не всегда связана с болезнями легких, как думают многие. Существует множество различных факторов, приводящих к развитию этого симптома. В зависимости от источника повреждения, выделяют:
- Кровотечение из полости рта. Оно связано с повреждением слизистых оболочек, десен.
- Кровотечение из дыхательных путей. Считается самым опасным и часто приводит к гибели больных. Стоит отличать его от кровохарканья. Этот симптом наблюдается при туберкулезе и опухолевых заболеваниях бронхолегочной системы. Он характеризуется выделением до 50 мл крови при кашле. Несмотря на то, что данный симптом менее опасен, при его развитии тоже стоит срочно обратиться к врачу.
- Кровотечение из внутренних органов. Имеется в виду желудок и пищевод. При повреждении сосудов в этих органах кровь попадает в глотку, а затем – в полость рта.
Симптом может быть единственным признаком патологии или сочетаться с другими патологическими реакциями. Среди них – кашель и рвота. В зависимости от источника повреждения, выделяют венозные, артериальные и капиллярные кровотечения. Иногда нарушается целостность сразу нескольких сосудов.
Другие причины кровотечений из ротовой полости
Помимо десен существуют и другие причины, приводящие к развитию кровотечений. Рассмотрим их более подробно:
- Кровотечение миндалин. Миндалины могут кровоточить при ангине, тонзиллите и целом ряде других заболеваний. Воспаление миндалин может возникать по различным причинам, и в данном случае очень важно определить, что его спровоцировало.
- Болезни желудочно-кишечного тракта. Вызывать кровотечение ротовой полости может язва желудка, эрозия пищевода или желудка, а также тяжелые стадии цирроза печени. Кроме этого, если кровь имеет темный оттенок, то возможна опасность онкологического заболевания, потому при данных симптомах очень важно незамедлительно обратиться к врачу.
- Отхаркивание крови может свидетельствовать о развитии туберкулеза. Несмотря на то, что данная болезнь является изученной на сегодняшний день, тем не менее, она остается очень опасной, а потому запускать ее нельзя.
- Кроме этого, в ротовой полости может не наблюдаться самой крови, но при этом остро ощущаться ее привкус. Это может свидетельствовать о различных нарушениях, начиная от сухости рта и заканчивая заболеваниями мочеполовой системы.
Наличие крови — это следствие негативных процессов, происходящих в организме, а потому при первых же симптомах необходимо незамедлительно обратиться к специалисту. Ведь любое заболевание проще лечить на начальных стадиях.
Кровь изо рта: причины возникновения
К причинам возникновения крови во рту могут относиться как незначительные повреждения слизистых оболочек, так и серьезные заболевания органов дыхательной и пищеварительной системы. Чтобы выявить этиологию, доктора обращают внимание на сопутствующие клинические проявления, а также выясняют факторы, предшествующие возникновению симптома. Вследствие чего может появиться кровь изо рта? Причины развития симптома могут быть следующими:
- Туберкулез легких. Данное заболевание известно с давних времен. Раньше туберкулез диагностировали слишком поздно, при этом основным признаком патологии было кровохарканье. В настоящее время подобный симптом при своевременном лечении развивается редко.
- Рак легкого. Эта патология распространена среди курящих людей пожилого возраста. В большинстве случаев рак диагностируют у мужчин.
- Повреждение слизистых оболочек рта.
- Язвенная болезнь желудка.
- Повреждение слизистой оболочки пищевода.
- Осложнение цирроза печени.
- Онкологические заболевания полости рта.
- Отравление различными химическими веществами (кислоты, щелочи).
- Синдром Маллори — Вейсса. Развивается у больных, страдающих алкоголизмом.
- Патологии крови (гемофилия, тромбоцитопеническая пурпура).
Кровь из горла может появиться при воспалительных заболеваниях миндалин, рото- и носоглотки. Иногда данный симптом свидетельствует о хроническом заболевании десен.
Травматические поражения слизистой оболочки рта
- Хроническая механическая травма
Клинические проявления травматической язвы зависят от силы повреждающего фактора, общей реактивности организма, состояния микробиоценоза полости рта и других факторов. Как правило, травматическая язва бывает одиночной. Слизистая оболочка вокруг язвы гиперемирована, отечна. Травматическая язва всегда болезненна, имеет неровные края, дно ее покрыто фибринозным, легко снимающимся налетом. При длительном существовании язвы ее края и основание уплотняются (за счет преобладания явления пролиферации). Края язвы гиперемированы, болезненны при пальпации, дно чаще бугристое, покрыто некротическим налетом. Глубина язвы различная вплоть до мышечного слоя. Регионарные лимфатические узлы увеличены, подвижны, болезненны при пальпации.
Травматические язвы могут осложняться фузоспирохетозом или кандидозом, при длительном течении (2- 3 мес) могут озлокачествляться.
- Травматическую язву необходимо дифференцировать от:
- изъязвления раковой опухоли,
- туберкулезной язвы,
- сифилитического твердого шанкра,
- хронического язвеннонекротического гингивостоматита Венсана,
- трофической язвы.
Удаление травмирующего фактора также служит дифференциальнодиагностическим целям. Быстрое, в течение нескольких дней, заживление язвы свидетельствует о ее травматическом происхождении.
Костная ткань альвеолярного отростка местами резорбируется, альвеолярный край становится мягким, подвижным («болтающимся»). Нередко одновременно развивается ангулярный хейлит. В возникновении подобных состояний, кроме хронической травмы, определенную роль играет воздействие грибов рода Candida, которые, как правило, обнаруживаются в большом количестве на протезах, меньше — на слизистой оболочке протезного ложа. Следует помнить также о возможности аллергической реакции слизистой оболочки рта на материал базиса протеза (обычно акриловая пластмасса).
- Химическое повреждение
При остром поражении резкая боль возникает, как правило, сразу и локализуется в местах попадания химического вещества. Клиническая картина зависит от характера и количества повреждающего вещества, времени действия.
Ожоги кислотами приводят к возникновению на слизистой оболочке коагуляционного некроза — плотной пленки бурого (от серной кислоты), желтого (от азотной кислоты) или белосерого (от других кислот) цвета. Пленки плотно спаяны с подлежащими тканями, располагаются на фоне резко выраженного воспаления слизистой оболочки с отеком и гиперемией.
Ожог основаниями (щелочами) вызывает колликвационный некроз слизистой оболочки, при этом плотной пленки не образуется, некротизированные ткани имеют студнеподобную консистенцию. Поражение более глубокое, чем при ожоге кислотами. Некроз при ожоге щелочами может захватить все слои мягких тканей, особенно на деснах и твердом небе. Ожоги, особенно обширные, причиняют больному тяжкие страдания. Через несколько дней после отторжения некротизированных тканей обнажаются медленно заживающие эрозивные или язвенные поверхности. В легких случаях ожоги щелочами могут вызывать только катаральный воспалительный процесс.
Симптомы «гальванизма» следует дифференцировать от стомалгии, глоссалгии, аллергического стоматита.
Важное значение в дифференциальной диагностике имеют анамнез (отсутствие симптомов «гальванизма» до протезирования), а также измерение величины микротоков в полости рта.
- Лучевая болезнь
Лучевая болезнь (morbus radialis) развивается в результате воздействия ионизирующей радиации на весь организм или крупные его отделы: грудную клетку, живот, область таза.
Лучевое поражение может быть вызвано любым видом ионизирующего излучения: рентгеновскими лучами, улучами, потоками нейтронов и др. В облученных тканях изменяется морфологическая структура стенок сосудов, снижается барьерная функция соединительной ткани, подавляется регенерация. Различают острую и хроническую формы лучевой болезни.
Острая лучевая болезнь (morbus гаdialis acutus) развивается после однократного облучения организма массивными дозами (1 — 10 Гр, или 100 — 1000рад). В первый период — период первичных реакций, который наступает вскоре после облучения (через 1-2 ч) и продолжается до 2 сут, в полости рта появляется сухость (или слюнотечение), снижаются вкус и чувствительность слизистой оболочки. Слизистая оболочка рта и губ отекает, появляется гиперемия, могут возникать точечные кровоизлияния. Во втором, латентном, периоде, который длится от нескольких часов до 2 нед, все эти явления проходят. Период выраженных клинических явлений (третий период) — разгар болезни. На фоне резкого ухудшения общего состояния изменения в полости рта достигают максимума. Появляется чувство жжения, слизистая оболочка становится анемичной, сухой. Возникает картина лучевого стоматита.
Изменения кровеносных сосудов и состава крови в этот период обусловливают явления геморрагического диатеза: повышенная кровоточивость, множественные петехиальные кровоизлияния. Вследствие резкого снижения сопротивляемости тканей присоединяется бурно равивающаяся аутоинфекция, особенно гнилостная.
Таким образом, клиническая картина лучевого стоматита складывается в основном из геморрагического синдрома и язвеннонекротического процесса. Последний наиболее резко выражен в местах травм нависающими пломбами, острыми краями зубов, протезов, зубным камнем и там, где до болезни имелись скопления микрофлоры, т.е. сначала страдают край десны и миндалины, а затем боковые поверхности языка, небо. В местах прилегания к слизистой оболочке металлических протезов и пломб поражение может быть более выражено изза вторичного излучения. Слизистая оболочка рта, губы и лицо отекают. Десневые сосочки разрыхляются, кровоточат, затем край десны некротизируется. Костная ткань альвеолярного отростка резорбируется, зубы расшатываются и выпадают. Множественный некроз слизистой оболочки не имеет резких границ, воспалительная реакция окружающих тканей выражена слабо. Дно язв покрывается грязносерым некротическим налетом с гнилостным запахом. В тяжелых случаях некроз может распространиться со слизистой оболочки на подлежащие мягкие ткани и кость, возникает лучевой некроз кости с секвестрацией, возможны переломы челюстей. Этому способствует распространение инфекции из очагов хронического периодонтита и пародонтита.
Язык отекает, покрывается обильным налетом, появляются трещины, кровоизлияния и некроз, чаше в области корня языка; пропадают вкус и чувствительность. Развиваются тяжелые некротические ангины. Если больной не умирает, то наступает четвертый период — выздоровление: происходит медленное обратное развитие симптомов болезни. В полости рта также все возвращается к относительной норме. В этот период возможны рецидивы болезни.
Хроническая лучевая болезнь (morbus radialis chronicum) развивается вследствие длительного воздействия малых доз излучения на весь организм или значительную его часть. Полость рта чувствительна к воздействию ионизирующей радиации, поэтому в начале болезни изменения в полости рта могут быть особенно выраженными. Постепенно нарастает сухость изза поражения слюнных желез. Возникает стойкий катаральный гингивит, который впоследствии может перейти в язвенный. Вначале эрозии и язвы могут появляться по переходным складкам с вестибулярной стороны с последующим поражением десны и красной каймы губ.
Может развиться глоссалгия, а затем глоссит с отечностью языка, трещинами, налетом на языке. Длительное течение хронической лучевой болезни приводит, как правило, к картине, сходной с пародонтитом, — так называемому лучевому пародонтиту.
Реакция слизистой оболочки на облучение развивается постепенно — от гиперемии и отечности до появления эрозии. Эта реакция имеет свои особенности на различных участках слизистой оболочки. Первые клинические признаки на слизистой оболочке, не имеющей ороговевшего слоя в эпителии (щеки, дно полости рта, мягкое небо), проявляются легкой гиперемией и отечностью, которые по мере повышения поглощенной дозы увеличиваются. Затем слизистая оболочка мутнеет, теряет блеск, уплотняется, появляется складчатость, при поскабливании поверхностный слой не снимается. Это происходит вследствие усиленного ороговения эпителия. Некоторые пораженные участки напоминают лейкоплакию или красный плоский лишай. Если доза излучения увеличивается, то ороговевший эпителий в некоторых участках отторгается, десквамируясь, появляются эрозии, покрытые клейким некротическим налетом, — развивается очаговый пленчатый радиомукозит. Затем эпителий отторгается на обширных участках, эрозии сливаются и очаговый радиомукозит трансформируется в сливной пленчатый радиомукозит. Слизистая оболочка мягкого неба обладает высокой радиочувствительностью, стадия ороговения при его облучении отсутствует, реакция развивается быстрее, чем в других отделах полости рта. В участках слизистой оболочки, которые в норме подвергаются ороговению, лучевая реакция протекает более благоприятно и приводит только к очаговой десквамации эпителия или одиночным эрозиям.
Течение патологических процессов в слизистой оболочке рта осложняется поражением слюнных желез (при дистанционных способах облучения). Вначале (первые 3-5 дней) может отмечаться повышенное слюноотделение, которое быстро сменяется сухостью полости рта вплоть до полной ксеростомии, практически не поддающейся стимуляции.
Следствием гибели вкусовых луковиц языка является нарушение вкуса. Вначале ощущения в языке могут проявляться как глоссалгия, затем отмечается извращение вкуса, в дальнейшем — потеря его.
Лучевые изменения в полости рта в значительной мере обратимы. После прекращения облучения или во время перерыва в лечении слизистая оболочка довольно быстро возвращается к относительной норме. Этот период длится 2-3 нед. При большой величине поглощенной дозы (более 50-60 Гр, или 5000- 6000 рад) могут возникнуть необратимые изменения в слюнных железах и слизистой оболочке (отек, гиперемия, телеангиэктазии, атрофия, лучевые язвы).
Лучевой терапии должна предшествовать санация полости рта, так как реакция слизистой оболочки на лучевое воздействие протекает более тяжело в несанированной полости рта.
Вследствие трофических нарушений реактивность слизистой оболочки к механической травме и инфекции резко снижается. Отечная слизистая оболочка с неполноценным эпителиальным покровом легко травмируется острыми краями зубов и протезов, что может привести к появлению резко болезненных, длительно не заживающих язв.
- Лейкоплакия
Начальные проявления лейкоплакии обычно незаметны, поскольку субъективные ощущения отсутствуют. Начинается лейкоплакия с появления участков помутнения эпителия (сероватого цвета, с элементами ороговения на поверхности). Очаг поражения возникает на фоне неизмененной слизистой оболочки. Типичная локализация очага лейкоплакии — слизистая оболочка щек по линии смыкания зубов в переднем отделе, углы рта и красная кайма нижней губы без поражения кожи. Несколько реже поражаются спинка и боковые поверхности языка. Для курильщиков характерно поражение неба, описанное под названием «лейкоплакия курильщиков Таппейнера».
Различают следующие формы лейкоплакии: плоскую, или простую, веррукозную и эрозивную. Эти формы могут трансформироваться одна в другую. Возможно сочетание разных форм лейкоплакии на различных участках слизистой оболочки рта у одного и того же больного. Заболевание начинается с возникновения плоской формы.
Плоская, или простая, лейкоплакия (leukoplakia plana) встречается наиболее часто. Эта форма обычно не вызывает субъективных ощущений и обнаруживается случайно. Иногда у больных возникают жалобы на чувство стянутости, жжения, необычный вид слизистой оболочки. При наличии обширных очагов на языке возможно снижение вкусовой чувствительности. Основной морфологический элемент поражения при плоской лейкоплакии — гиперкератотическое пятно, представляющее собой участок помутнения эпителия с четкими контурами. При обследовании выявляют очаги гиперкератоза различной формы и величины, не возвышающиеся над уровнем слизистой оболочки, но с четкими границами поражения. Элементы плоской лейкоплакии напоминают ожог слизистой оболочки ляписом, наклеенную тонкую папиросную бумагу или белый налет, который не снимается даже при интенсивном поскабливании. Ороговение бывает различной интенсивности, по этому окраска участков поражения варьирует от бледносероватой до интенсивно белой.
Поверхность участка плоской лейкоплакии обычно слегка шероховатая и сухая. Уплотнения в основании очага поражения нет, так же как отсутствует видимая воспалительная реакция по его периферии.
Существует прямая связь между формой, окраской, размерами участков ороговения и их локализацией. Так, при гиперкератозе слизистой оболочки в области углов рта в 85 % случаев отмечается симметричность поражения. Форма очага имеет вид треугольника, основание которого обращено к углу рта, а вершина — в сторону ретромолярного пространства.
При локализации очага лейкоплакии на слизистой оболочке щек по линии смыкания зубов элементы поражения представляют собой вытянутую линию, непрерывность которой может нарушаться в отдельных участках. Лейкоплакия на красной кайме губ имеет вид как бы налепленной папиросной бумаги неправильной формы сероватобелого цвета (рис. 11.5). На слизистой оболочке языка, твердого неба, дна полости рта образуются ограниченные участки поражения, напоминающие иногда широкие полосы или сплошные пятна. Отмечаются и более обширные очаги поражения.
Рельеф слизистой оболочки, ее тургор также отражаются на внешнем виде очага поражения. Так, если лейкоплакия развивается на фоне складчатости языка, выступающие участки ороговевают сильнее и поверхность языка напоминает булыжную мостовую. Сходную картину можно видеть при снижении тургора и складчатости на щеках. Если на языке нет выраженной складчатости, плоская лейкоплакия выглядит как сероватобелые, слегка западающие пятна, сосочки языка на них сглажены.
Лейкоплакия курильщиков Таппейнера (leucoplakia nicotinica Tappeiner, никотиновый лейкокератоз неба) возникает у злостных курильщиков (особенно курильщиков трубки). Поражается в основном слизистая оболочка твердого неба и примыкающего к нему отдела мягкого неба. Иногда вовлекается край десны. Слизистая оболочка в области поражения сероватобелого цвета, часто складчатая. На этом фоне, преимущественно в задней половине твердого неба, выделяются красные точки — зияющие устья выводных протоков кистообразно расширенных слюнных желез, имеющих вид мелких узелков. Они образуются за счет закупорки выводных протоков гиперкератотическими массами. Поражение неба при лейкоплакии курильщика может сочетаться с расположением элементов на слизистой оболочке щек, углов рта, нижней губе и др. Эта форма лейкоплакии относится к легко обратимым процессам: прекращение курения (раздражающий фактор) приводит к исчезновению заболевания.
Веррукозная лейкоплакия (leucoplakia verrucosa) является следующим этапом развития плоской лейкоплакии. Этому способствуют местные раздражители: травма острыми краями зубов и протезов, прикусывание участков лейкоплакии, курение, употребление горячей и острой пищи, микротоки и др.
Основным признаком, отличающим эту форму лейкоплакии от плоской, является более выраженное ороговение, при котором обнаруживается значительное утолщение рогового слоя. Участок лейкоплакии значительно возвышается над уровнем слизистой оболочки и резко отличается по цвету. При пальпации может определяться поверхностное уплотнение. Больные обычно жалуются на чувство шероховатости и стянутости слизистой оболочки, жжение и болезненность во время приема пищи, особенно острой.
Различают бляшечную и бородавчатую формы веррукозной лейкоплакии. При бляшечной форме определяются ограниченные молочнобелые, иногда соломенножелтоватые бляшки с четкими контурами, возвышающиеся над окружающей слизистой оболочкой. Бородавчатая разновидность веррукозной лейкоплакии характеризуется плотными сероватобелыми бугристыми или бородавчатыми образованиями, возвышающимися на 2-3 мм над уровнем слизистой оболочки. Бородавчатая форма лейкоплакии обладает большей потенцией к озлокачествлению по сравнению с бляшечной. При пальпации элементы поражения плотные, безболезненные, не спаяны с подлежащими участками слизистой оболочки. Толщина возвышающихся участков гиперкератоза неодинакова — от выраженной до едва улавливаемой при обычном осмотре. При небольшом возвышении элементов участок поражения пальпаторно почти не определяется. Значительный по толщине лейкоплакический очаг становится плотным на ощупь, взять его в складку не представляется возможным.
Эрозивная лейкоплакия (leukoplakia erosiva) фактически является осложнением простой или веррукозной лейкоплакии под действием травмы. При этой форме лейкоплакии больные предъявляют жалобы на болезненность, усиливающуюся под влиянием всех видов раздражителей (прием пищи, разговор и др.). Обычно на фоне очагов простой или веррукозной лейкоплакии возникают эрозии, трещины, реже язвы. Эрозии трудно эпителизируются и часто рецидивируют. Особенно беспокоят больных эрозии на ороговевшем участке красной каймы губ. Под воздействием инсоляции и других раздражающих факторов они увеличиваются в размере, не проявляя тенденции к заживлению. Болевые ощущения при этом усиливаются.
Патогистологически выявляется утолщение эпителия за счет разрастания рогового и зернистого слоев. Роговой слой достигает значительной толщины, особенно при веррукозной форме лейкоплакии. В нем очаги гиперкератоза часто чередуются с очагами паракератоза. Зернистый слой эпителия в участке поражения имеет различную степень выраженности. Веррукозная и эрозивная формы лейкоплакии характеризуются резко выраженным гиперкератозом и акантозом. Акантоз при лейкоплакии бывает значительным, если ороговение имеет характер паракератоза; и наоборот, при выраженном гиперкератозе акантоз минимален или совсем отсутствует. В соединительнотканной строме пораженных участков слизистой оболочки определяется диффузное хроническое воспаление с выраженной инфильтрацией поверхностных слоев лимфоцитами и плазматическими клетками, проявлением склероза. Последним объясняются плохое заживление и частые рецидивы с появлением трещин и эрозий, что наиболее характерно для бляшечной формы лейкоплакии.
Лейкоплакия относится к предраковым состояниям, поскольку все ее формы способны озлокачествляться с разной степенью вероятности, трансформируясь в спиноцеллюлярный рак.
Плоская лейкоплакия малигнизируется у 3-5 % больных, причем у одних процесс озлокачествления идет быстро (1-1,5 года), у других заболевание может существовать десятилетиями, не трансформируясь в рак. Чаще всего происходит озлокачествление веррукозной и эрозивной форм лейкоплакии (в 20 % случаев).
Клиническими признаками озлокачествления являются усиление процессов ороговения; быстрое увеличение размеров и плотности очага; появление уплотнения в основании бляшки, эрозии; сосочковые разрастания на поверхности эрозий, кровоточивость при травме; появление незаживающих трещин.
- Мягкая лейкоплакия Пашкова
Характерно наличие участков шелушения слегка отечной, пастозной слизистой оболочки с нечеткими границами, без воспаления и уплотнения. Слизистая оболочка имеет сероватобелый цвет. Чаще всего мягкая лейкоплакия локализуется на слизистой оболочке щек по линии смыкания зубов, губ, реже — на языке и деснах. Поражение может быть ограниченным или диффузным, когда в процесс вовлекается почти вся слизистая оболочка, а иногда и красная кайма губ. У больных с невропатией, преимущественно молодого возраста, при привычном кусании или сосании щек, губ, языка эпителий по линии смыкания зубов неравномерно слущен, имеет бахромчатый вид изза наличия множественных мелких лоскутков, что обусловливает неровность пораженной поверхности (она как бы изъедена молью). Этот измененный эпителий частично снимается при поскабливании. В тяжелых случаях могут возникнуть болезненные эрозии от скусывания эпителия.
Гистологически отмечаются выраженный паракератоз, акантоз. На всех уровнях шиповидного слоя имеются так называемые «светлые» вакуолизированные клетки, цитоплазма которых почти не окрашивается, а ядра деформированы (пикнотизированы). В соединительнотканном слое определяются расширение мелких кровеносных сосудов, утолщение коллагеновых, истончение эластических волокон.
- Белый губчатый невус Кеннона
Белый губчатый невус может возникнуть в раннем детстве или позднее, затем прогрессирует и достигает своего максимального развития в период половой зрелости. Далее заболевание может регрессировать либо не меняться.
Субъективных ощущений нет. Больные могут предъявлять жалобы на необычный вид слизистой оболочки.
Типичная локализация белого губчатого невуса — слизистая оболочка щек. Поражение всегда симметрично. Слизистая оболочка щек белая или сероватобелая, несколько утолщенная, мягкая, как бы губчатая, сильно складчатая. В некоторых случаях складчатость и морщинистость слизистой оболочки настолько выражены, что складки свисают в полость рта. Поверхностные слои эпителия удаляются при поскабливании. Одновременно аналогичные поражения могут быть на слизистой оболочке половых органов и прямой кишки.
Белый губчатый невус следует дифференцировать от:
- плоской лейкоплакии;
- кандидоза;
- красного плоского лишая;
- мягкой лейкоплакии.
Существует большое клиническое сходство между белым губчатым невусом и мягкой лейкоплакией. Некоторые авторы считают белый губчатый невус и мягкую лейкоплакию разными клиническими формами одного заболевания, относящегося к невусам, однако между ними имеются достаточно выраженные различия. Белый губчатый невус в отличие от мягкой лейкоплакии возникает преимущественно в детском возрасте и часто имеет наследственный характер. Развитие мягкой лейкоплакии, как правило, связано с различного рода невротическими реакциями либо с гормональной перестройкой организма (периоды полового созревания, постклимактерический).
У больных с невусом Кеннона имеются врожденные дефекты строения и созревания эпителия полости рта, в ряде случаев и половых органов, прямой кишки. При мягкой лейкоплакии слизистая оболочка рта изначально имеет нормальный вид, а ее патологические изменения связаны с действием раздражающих факторов на фоне нарушений неврологического статуса или гормональных дисфункций. Кроме того, поражение слизистой оболочки рта при белом губчатом невусе, как правило, генерализованное.
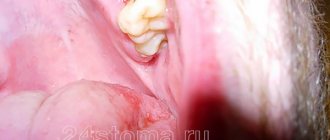
Повреждение слизистых оболочек
При различных заболеваниях механизм развития симптома в большинстве случаев ясен. Но почему изо рта идет кровь у здорового человека? В большинстве случаев это связано с повреждением поверхности слизистой оболочки. Незначительное капиллярное кровотечение возникает при прикусывании внутренней поверхности щек, языка, губ. Симптом часто развивается после проведения стоматологических манипуляций. В большинстве случаев подобным образом появляется кровь изо рта у ребенка. Дети часто прикусывают губу и щеки после анестезии, так как ткани теряют чувствительность.
При сильном воспалении миндалин кровь часто определяется при промывании горла. Также красные прожилки в мокроте иногда отмечаются у больных фарингитом. Подобный симптом свидетельствует о незначительном повреждении сосудов глотки. Подобные патологии не сопровождаются опасными кровотечениями. Тем не менее рекомендуется провериться. Кровь из горла может указывать на онкологические заболевания ротовой полости. Повреждение десен тоже бывает опасным. В некоторых случаях оно свидетельствует о развитии таких болезней, как тромбоцитопеническая пурпура, гемофилия или цинга.
3.Симптомы и диагностика
Для железодефицитных анемий характерно притупление вкусовых ощущений, бледность слизистой оболочки, болезненная реакция СОПР на кислую или острую пищу, различные ложные ощущения (пощипывание, покалывание и т.д.), отечность и, реже, кровоточивость языка, а также воспаления вдоль красной каймы губ (хейлит) и множественный кариес.
При гипопластической анемии наблюдаются геморрагические очаги, отечность и цианозный оттенок межзубных сосочков, тенденция к обнажению околозубных карманов; в более тяжелых случаях на СОПР появляются эрозии или язвочки, участки локального некроза.
В12-фолиеводефицитная анемия Аддисона-Бирмера характеризуется изжелта-бледным оттенком СОПР, глосситом (воспалением языка), в некоторых случаях – точечными геморрагиями на слизистой оболочке.
Что касается лейкозов, то существующие их классификации (построенные на этиологическом, цитогенетическом и других критериях) включают несколько десятков клинических форм, анализ которых выходит за рамки данного материала. Даже традиционное для медицины деление по типу течения, – на острый и хронический лейкоз, – в данном случае приобретает несколько иной смысл: по сути, это два разных заболевания, причем они никогда не трансформируются друг в друга.
Если не касаться основной симптоматики и ограничиться лишь изменениями на СОПР (как и в случае с анемиями, см. выше), то острые лейкозы проявляются выраженной кровоточивостью слизистой оболочки на деснах, щеках (вдоль линии зубной окклюзии), на верхнем небе, языке. Нередко наблюдается рыхлое гиперпластическое разрастание десен в виде валиков, кровоточащих при малейшем прикосновении или спонтанно. Кроме того, зачастую наблюдаются бледные, окруженные синюшным ореолом некротические участки с грязно-белым или серым скверно пахнущим налетом. Глотание затруднено, прием пищи вызывает боль в участках некротического изъязвления; к трофическим нарушениям нередко присоединяется активизация хронической инфекции (герпетической, кандидозной).
Для хронических лейкозов, которые могут длительное время протекать латентно, также характерна кровоточивость слизистой ротовой полости, однако выражена она меньше, чем при острых лейкозах, и геморрагии возникают преимущественно при травматизации или микротравматизации. Диагностически информативным признаком служит сочетание кровоточивости, синюшности, бледности СОПР в отсутствие признаков воспаления.
При миелолейкозе зачастую преобладают эрозивно-язвенные поражения СОПР, при хроническом лимфолейкозе – узлы-инфильтраты неплотной консистенции и синюшного оттенка.
В случае, если при осмотре у стоматолога, ортодонта, оториноларинголога, терапевта или иного специалиста возникает подозрение, что специфические изменения на слизистой оболочке полости рта могут быть вызваны заболеваниями кроветворной системы, в строго обязательном порядке назначается консультация гематолога, – с последующим углубленным лабораторным исследованием крови, результаты которого и являются наиболее информативными и решающими в постановке диагноза. По мере необходимости назначаются другие лабораторные и инструментальные исследования (методы визуализирующей диагностики, пункции костного мозга с последующим гистологическим анализом, и др.).
О нашей клинике м. Чистые пруды Страница Мединтерком!
Кровотечение при патологии легких
К наиболее часто встречающимся легочным патологиям, которые осложняются кровотечением, относят туберкулез, рак и бронхоэктатическую болезнь. Все эти недуги очень опасны и требуют длительного лечения в специализированных учреждениях. Легочное кровотечение свидетельствует о прогрессирующем кавернозном туберкулезе. Зачастую оно возникает на фоне приступа кашля.
При раке легкого кровотечение свидетельствует о распаде опухоли и повреждении сосудов. Остановить его бывает очень сложно. Особо опасно профузное кровотечение, при котором выделяется 500 мл биологической жидкости. Подобный симптом может закончиться летальным исходом. Помимо того что идет кровь изо рта, пациенты жалуются на затруднение дыхания, кашель, потерю веса.
Бронхоэктатическая болезнь относится к прогрессирующим деструктивно-воспалительным патологиям легких. Она характеризуется постоянным кашлем с отделением гнойной мокроты и отдышкой. Диагностируется в детском или молодом возрасте. При выраженном повреждении бронхов может осложниться нарушением целостности сосудов.
Признаки желудочно-кишечного кровотечения
Если изо рта идет кровь, то это может быть симптомом болезней пищеварительной системы. Наиболее часто встречающимися из них считаются цирроз печени и язва желудка. В первом случае источником кровотечения являются расширенные вены пищевода, во втором – сосуды стенки желудка. Заболевания пищеварительного тракта имеют характерные особенности. Кровь при этих патологиях будет иметь темный цвет. Зачастую она возникает во время рвоты. Помимо этого наблюдается выраженная боль в верхних отделах живота, тошнота, ухудшение самочувствия. В некоторых случаях из пищеварительного тракта в полость рта попадает алая кровь. Это может свидетельствовать о развитии синдрома Маллори — Вейсса, который заключается в линейном разрыве поверхностных сосудов слизистой оболочки желудка. К другим причинам кровотечения относят полипы, острый эрозивный гастрит и эзофагит. Независимо от источника повреждения, помощь необходимо оказать немедленно.
2.Причины
Из всех заболеваний кроветворной системы слизистая оболочка полости рта (СОПР) наиболее чувствительна к двум группам болезней, одна из которых касается красных кровяных телец (эритроцитов) и ассоциированного с ними гемоглобина, другая – белых форменных элементов крови, или лейкоцитов.
В группу анемий входит ряд болезней и патологических состояний, при которых уменьшается количество эритроцитов и снижается содержание гемоглобина в крови.
В группу лейкозов входят злокачественные заболевания кроветворной системы, при которых пролиферация (аномальное умножение и разрастание) клеток крови или костного мозга, а также активность кроветворной паренхимы, опережает созревание и дифференциацию кровяных телец (т.е. обретение ими того или иного функционального типа), в связи с чем в крови появляется большое количество измененных, атипичных, незрелых лейкоцитов – лейкобластов, миелобластов и т.д.
Как анемии, так и лейкозы, – при всем их этиопатогенетическом и клиническом разнообразии, безусловно заслуживающем отдельного рассмотрения, – отражаются на состоянии СОПР более чем у 90% пациентов, и нередко предварительный диагноз ставится именно на основании специфических изменений слизистой оболочки полости рта.
Посетите нашу страницу Онкология
Кровотечение при раке легких: особенности
Рак легкого считается одной из самых распространенных онкологических патологий среди мужчин. В большинстве случаев он развивается на фоне хронических воспалительных болезней дыхательной системы. Главным фактором риска считается злоупотребление табакокурением на протяжении долгих лет. Источником кровотечения при раке являются поврежденные сосуды или сама опухоль, находящаяся в фазе распада.
Признаками заболевания является длительный сухой кашель, не поддающийся лечению. Через несколько месяцев присоединяется кровохарканье. Помимо этого отмечается лихорадка, выраженная слабость, одышка и потеря веса. Кровотечение может иметь различный объем: от малого (50-100 мл) до профузного (более 0,5 литра). В большинстве случаев оно сопровождается кашлем. При этом имеется высокий риск аспирации и развития геморрагического шока.
Диагностика при кровотечении изо рта
Если у человека появилась кровь изо рта, необходимо срочно вызвать скорую помощь. Для выявления причины данного симптома врач должен выяснить у родственников, какие заболевания или жалобы имелись у пациента ранее. При подозрении на кровотечение из пищеварительного тракта проводится ФГДС. Если источник повреждения находится в легких, в стационаре выполняют бронхоскопию. Также требуется рентгенография грудной клетки и брюшной полости. Для определения степени кровопотери проверяют уровень гемоглобина и эритроцитов. Также требуется коагулограмма. Она нужна для исключения патологий крови.
Причины привкуса крови во рту
Изменения вкусовых ощущений при беременности
Для беременных характерны резкие гормональные перестройки, которые обуславливают обострение обоняния, изменение вкусовых пристрастий и ощущений. В результате специфический вкус металла, ощущаемый как привкус крови, возникает при употреблении полностью приготовленных мясных продуктов, рыбы или даже овощных блюд. Симптом отмечается периодически и чаще проходит самостоятельно спустя некоторое время.
Анемия
Основные причины изменения вкуса — падение гемоглобина и нарушения коагуляции, приводящие к ломкости капилляров. Особенно часто привкус крови во рту у молодых женщин отмечается в случае развития анемии при беременности. Его сохранение в течение дня, сочетание с мучительной тошнотой, позывами к рвоте свидетельствует о сопутствующей патологии (коагулопатии, гиповитаминозе). В отсутствие гестации анемическое изменение вкуса отмечается при хронических кровотечениях, неоплазиях и др.
Гингивит
Воспалительное поражение десен хронического характера встречается у 20-30% взрослого населения. Обычно привкус крови появляется после чистки зубов твердыми зубными щетками, которые вызывают травматизацию слизистой и кровоточивость десен. При обострении гингивита неприятный вкус во рту ощущается в любое время дня без видимой причины. Симптом сопровождается покраснением и отечностью десен, образованием трудноотделяемого налета на зубах.
Другие стоматологические причины
Кровянистый привкус во рту выявляется при различных патологических процессах: среднем и глубоком кариесе, пульпите, периодонтите. Признак может возникать спонтанно, но чаще провоцируется приемом твердой пищи, чисткой зубов. Специфический неприятный вкус крови развивается на фоне интенсивной боли в области больного зуба. Одонтогенные причины опасны своими осложнениями, поэтому нужно в кратчайшие сроки посетить специалиста.
ЛОР-патология
Вкус крови во рту часто возникает при хронических ринитах и синуситах, при которых происходит атрофия слизистой оболочки и периодически начинаются скудные кровотечения. Кровяной привкус беспокоит по утрам, когда скопившаяся за ночь кровь начинает стекать по задней стенке глотки. Человек испытывает сильную тошноту, отвращение к пище. Неприятные ощущения исчезают после полоскания рта и чистки зубов.
Респираторные инфекции
Чаще всего симптом встречается при гриппе, для которого патогномонично токсическое действие на капилляры и спонтанная кровоточивость из слизистой оболочки рта. Привкус возникает периодически в первые 2-3 дня инфекции, затем исчезает самостоятельно. Подобная клиническая картина также развивается при тяжелом течении ОРВИ, фарингитах и ларингитах.
Болезни гастродуоденальной зоны
Для ГЭРБ и гастритов характерен привкус крови во рту после употребления алкоголя, стрессов и тяжелых физических нагрузок. При этих заболеваниях основные причины необычного вкуса — формирование эрозий слизистой оболочки пищеварительного канала, которые под воздействием неблагоприятных факторов начинают кровоточить. Пациенты испытывают сильное жжение и боли за грудиной, на фоне которых беспокоят неприятные ощущения крови во рту.
Цирроз
Фиброзное поражение печени провоцирует расширение вен пищевода и истончение их стенок, что чревато спонтанными кровотечениями. Во рту у больных циррозом внезапно начинает ощущаться сильный привкус крови, при массивных кровотечениях открывается рвота темно-красной кровью. Симптом чаще проявляется у мужчин, злоупотребляющих алкоголем. При подозрении на разрыв варикозно расширенных эзофагеальных вен человеку необходима экстренная медицинская помощь.
Сердечно-сосудистые нарушения
Симптом определяется при гипертонической болезни, васкулитах, которые сопровождаются истончением и ломкостью капилляров. Специфический кровяной привкус появляется после физической активности или стрессов, приводящих к подъему артериального давления и разрывам мелких сосудов. Во время приступа стенокардии на фоне боли в сердце и одышки иногда возникает ощущение неприятного вкуса крови во рту.
Редкие причины
- Заболевания дыхательной системы
: бронхиальная астма, хронические обструктивные болезни легких, туберкулез. - Отравления тяжелыми металлами
: свинцом, ртутью, кадмием и др. - Патология ЖКТ
: панкреатит, холецистит, гепатит. - Опухоли
: злокачественные новообразования слизистой рта и языка, рак легкого.
Тактика на догоспитальном этапе
До приезда скорой помощи следует попытаться успокоить больного и приложить что-нибудь холодное к предполагаемому источнику кровотечения (верхний отдел живота или грудная клетка). Если симптом выражен не сильно, можно дать пациенту проглотить кусочки льда или мороженого. Если источник кровотечения находится в полости рта, следует промыть рану и приложить холод. Дальнейшие мероприятия выполняет врач.
Помощь при кровотечении в стационаре
Опасным признаком является кровь изо рта. Что делать, если данный симптом развился у пациента? В условиях стационара проводится кровоостанавливающая и инфузионная терапия. Для прекращения потери жидкости вводят препараты «Аминокапроновая кислота», «Дицинон», «Викасол», «Глюконат кальция». Чтобы восполнить ОЦК, ставят системы с физиологическим раствором, глюкозой. При геморрагическом шоке требуется вливание заменителей крови, сосудистые средства. В некоторых случаях проводится хирургическое вмешательство.
«Диклофенак»
Еще одно НПВП средство. Относительно безопасно, хорошо обезболивает.
От зубной боли рекомендуется таблетки. Они содержат от 25 мг до 100 мг диклофенака натрия.
Медикамент запрещен:
- детям до 6 лет (если дозировка больше 25 мг), и подросткам до 18 лет (если дозировка превышает 100 мг);
- при эрозиях и язвах органов пищеварения;
- если у пациента непереносимость нестероидных противовоспалительных препаратов.
Противопоказан беременным и кормящим.
С осторожностью назначают людям с сердечной, почечной и печеночной недостаточностью.
- Кровотечение в середине цикла: причины
«Диклофенак» быстрее и эффективнее будет снимать боль, если употреблять его за полчаса до приема пищи. Предельная доза в 24 часа – 150 мг, поделенная на 2 – 3 приема.