Гайморотомия — хирургическое лечение на гайморовой пазухе.
Автор:
- Оганесян Тигран Сергеевич
эксперт по лор-патологиям
5.00 (Проголосовало: 2)
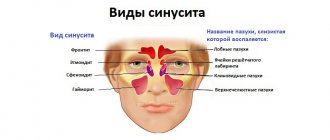
Хронические заболевания околоносовых пазух широко распространены. Из них наиболее часто встречается хроническое воспаление гайморовой пазухи – гайморит.
Когда заболевание протекает длительно – годами, эффективность консервативного лечения (пункции, промывание носа и даже антибактериальная терапия) становится все менее действенным, а количество обострений растет. Наличие хронического очага гнойной инфекции в верхних дыхательных путях может провоцировать осложнения. Вместе с обострениями гайморита человек начинает болеть бронхитом, трахеитом и даже пневмонией. Это называется «нисходящими» осложнениями – когда инфекция распространяется в нижние отделы дыхательных путей. Большую роль в этом играет и общее снижение иммунитета, так как любая хроническая инфекция заставляет работать иммунную систему в усиленном режиме, а частая антибактериальная терапия приводит к увеличению форм бактерий с устойчивостью к препаратам. В таких случаях, когда все средства испробованы, а устранить заболевание или даже уменьшить его симптомы не удается, показано хирургическое лечение — гайморотомия.
Цель операции — полное удаление всех пораженных тканей из пазухи. Так как при хроническом воспалении слизистая оболочка внутри пазухи усиленно разрастается и превышает толщину здоровой ткани в несколько раз, могут образовываться кисты, полипы. Важным моментом операции является ревизия соустья пазухи. В норме гайморова пазуха сообщается с полостью носа через отверстие (соустье), которое открывается в средний носовой ход. Если оно работает правильно, т.е. проходима для воздушного потока, то при дыхании кислород попадает в синусы и поддерживает там оптимальную среду для работы эпителия слизистой и препятствует размножению бактерий. Хронически воспаленная слизистая может закрывать соустье, тем самым поддерживая инфекцию в полости пазухи. Еще одной причиной сужения соустья могут стать анатомические особенности – искривление носовой перегородки, сужение среднего носового хода за счет врожденного или приобретенного увеличения его структур, например, средней раковины или крючковидного отростка.
Показания к гайморотомии:
- пристеночно-гиперпластическая форма гайморита;
- полипозно-гнойная форма гайморита;
- необратимые изменения в пазухе, вплоть до разрушения костной стенки;
- инородное тело в пазухе (например, пломбировочный материал, попадающий в пазуху при лечении зубов);
- частые обострения хронического гайморита (более 2-3 раз в год);
- грибковое тело в пазухе (встречается как осложнение вследствие длительной антибактериальной терапии или присутствия инородного тела).
Краткая анатомическая сводка
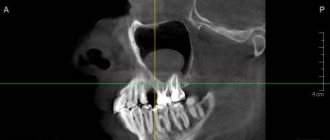
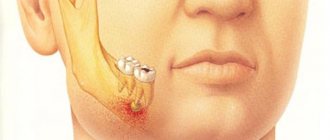
Верхняя челюсть содержит в себе гайморову пазуху (верхнечелюстной синус), альвеолярный отросток, расположенный под синусом и ряд иных анатомических образований. При отсутствии патологии, корни зубов верхней челюсти плотно зафиксированы в альвеолярном отростке. В норме между верхушками корней зубов и полостью пазухи находится от 3 до 15 мм костной ткани.
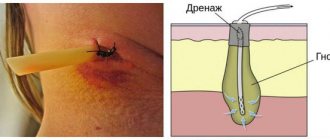
Свищ — патологический ход, образовавшийся вследствие инфекционно-воспалительного процесса. Ввиду того, что при проведении синус лифтинга количество костной ткани уменьшено, то при попадании инфекции в операционную рану происходит расплавление мягких и твердых тканей альвеолярного отростка и дна гайморовой пазухи. Формируется ороантральное соустье, свищ сообщающий полость синуса с ротовой полостью.
Методы гайморотомии
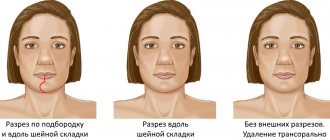
1. Радикальная операция на гайморовой пазухе по Колдуэллу-Люку.
Технику операции в начале прошлого века разработали и применяли G.W. Caldwell и Н. Luc. Для доступа к пазухе делают разрез под верхней губой, далее удаляют фрагмент кости на протяжении примерно от второго до пятого зуба, получается довольно большой вход в пазуху. Это, с одной стороны, позволяет свободно осмотреть и удалить патологически измененные ткани, с другой стороны, такое вмешательство травматично – рана долго заживает, передняя стенка пазухи остается без костной стенки и возможно возобновление симптомов воспаления, так как операция не восстанавливает естественный дренаж пазухи. Сейчас эта техника не используется.
2. Микрогайморотомия.
Современный и щадящий вариант операции. Доступ к пазухе также — через переднюю стенку (под верхней губой). Отверстие формируется небольшого диаметра – около 5-7 мм. Для этого используют троакар. Это воронка с острым основанием, которая проходит через слизистую и костную стенки, образовывая аккуратный и ровный вход в пазуху, через который можно ввести эндоскопическую камеру для осмотра полости и эндоскопические инструменты для удаления. Травматичность такой операции меньше, благодаря возможности использовать эндоскопический инструмент. Поэтому послеоперационный период проходит легко – пациент не ощущает боли и дискомфорта, а рана быстро заживает.
Микрогайморотомия чаще проводится для удаления локальных образований пазухи – кисты, инородные тела, т.е. когда соустье достаточно хорошо функционирует и не нуждается в расширении.
3. Эндоскопическая гайморотомия с доступом через полость носа.
Такая операция показана при хроническом гнойном или гиперпластическом гайморите, когда слизистая пазухи изменена на всем протяжении. Такие состояния часто являются следствием неправильной работы соустья пазухи, вплоть до того, что оно может быть полностью блокировано. Доступ в пазуху можно получить через средний или через нижний носовой ходы, которые расположены на латеральной (наружной боковой) стенке носа. Осмотр и расширение соустья возможны только при доступе через средний носовой ход, такая операция будет наиболее функциональной и эффективной. Стоит отметить, что эндоскопические операции требуют высокой квалификации оперирующего отоларинголога и знания им эндоскопической анатомии носа. На данный момент такие операции являются самыми продвинутыми и современными.
| Методы гайморотомии | Осложнения |
| Радикальная операция на гайморовой пазухе по Колдуэллу-Люку | Повреждение второй ветви тройничного нерва с последующей невропатией |
| Микрогайморотомия | |
| Эндоскопическая гайморотомия с доступом через полость носа | Послеоперационное кровотечение |
Гайморотомия: как и где проводится
См. также Лечение ЛОР-заболеваний Гайморит Лечение хронического гайморита Гайморит у ребенка
Гайморотомия – наиболее результативная операция по лечению хронического гайморита. Она может проводиться с помощью классических хирургических инструментов, но в настоящее время предпочтение отдается малоинвазивной эндоскопической методике.
Использование эндоскопа позволяет визуально контролировать все манипуляции, повышает точность процедуры, существенно снижает ее травматичность и уровень кровопотери. Восстановление после эндоскопической гайморотомии проходит быстрее и легче, чем после классических операций на синусах. Пациенты при этом не нуждаются в продолжительной госпитализации и уже через 2–3 часа могут покинуть клинику.
В специализированной ЛОР-Клинике доктора Коренченко эндоскопия – ключевая лечебно-диагностическая процедура. Такая практика повышает информативность осмотра каждого пациента, минимизирует травматичность манипуляций, увеличивает эффективность лечения даже хронических и осложненных форм гайморита.
Подготовка
Перед назначением гайморотомии пациенту показано тщательное обследование. Оно включает:
- осмотры терапевта, отоларинголога, стоматолога;
- общие анализы крови и мочи;
- коагулограмму;
- бактериологический посев отделяемого гайморовых пазух;
- флюорографию;
- ЭКГ;
- рентгенографию пазух;
- КТ или МРТ черепа.
Подобные хирургические вмешательства, как правило, проводятся в плановом порядке, назначаются на утреннее время. Пациенту нельзя принимать пищу в течение 8-12 часов до операции.
Проблемы замещения костных дефектов стенок околоносовых пазух (ОНП) и близлежащих структур лицевого скелета, повышения эффективности лечения риносинуситов являются одними из наиболее значимых в ринохирургии.
На протяжении длительного времени это направление является одним из приоритетных в научно-практической деятельности кафедры болезней уха, горла, носа и ЛОР-клиники РостГМУ, начало которой было положено основателями ростовской школы оториноларингологии — профессорами А.Р. Ханамировым и А.Н. Помухиной. Сохранение, осмысление и преумножение их творческого наследия является главной составной частью научной, клинической и учебно-методической работы их учеников и соратников. В этой статье мы представили обобщенный взгляд на основные этапы развития способов хирургического лечения различных заболеваний ОНП, применявшихся ранее и разработанных на кафедре болезней уха, горла, носа РостГМУ в настоящее время.
Наиболее древними пластическими хирургическими приемами в оториноларингологии были попытки лечения атрофического ринита и озены путем изменения ламинарного движения воздуха в полости носа на турбулентное путем трансформации размеров различных анатомических образований полости носа [1]. Для этого под слизистую оболочку нижних носовых раковин и/или мукоперихондрия перегородки носа хирурги вводили самые различные материалы: ауто-, гомо- или гетерокость; мягкотканные структуры: твердую мозговую оболочку, брюшину; естественные адаптогены человека.
Различные методы и способы пластики в хирургии, в том числе и ринохирургии, используются для замены, соединения или восстановления поврежденных структур и тканей. При операциях на ОНП пластическая часть вмешательства заключается в формировании путей оттока патологического и послеоперационного раневого содержимого из них, восстановлении костных или мягкотканных дефектов и в конечном счете в сохранении структуры и функции ОНП.
Длительное время весьма актуальной являлась задача формирования лобно-носового соустья на окончательном этапе экстраназального вскрытия лобной пазухи. Создание путей оттока содержимого из оперированной лобной пазухи, а нередко и из вовлеченных в воспалительный процесс других ОНП, а также передней черепной ямки являлось довольно сложной проблемой, так как вновь создаваемое лобно-носовое соустье проходит через ряд анатомически и функционально важных костных структур черепа, вызывая их деформацию или разрушение. При этом обязательным элементом ведения послеоперационного периода у таких больных является обеспечение полноценной эпителиальной выстилки вновь созданного лобно-носового канала, что занимает 28—35 дней.
Некоторые хирурги при формировании лобно-носового соустья смещали лоскуты слизистой оболочки из лобной пазухи, боковой стенки носа, полости рта [2].
Многие авторы стремились сформировать стойкое соустье с помощью трубчатых дренажей, которые вводили в его просвет на период полной эпителизации. Для достижения этой цели использовали разнообразные материалы: благородные сорта дерева, стекло, резину, золото, тантал, виталий — сплав кобальта, хрома и никеля [3—5].
Создание полимеров позволило использовать их лучшие качества: биологическую инертность, пластичность, легкость обработки и стерилизации. Из пластических масс — полиэтилена, тефлона [6], силастика, силикона, гидроксиапатита и др. [7] стали изготавливать дренажи для введения во вновь сформированное лобно-носовое соустье. Некоторые авторы использовали трубчатые эндопротезы из биосовместимых полимерных материалов, содержащих антимикробные препараты (диоксидин, хиноксидин), и веществ, способствующих регенерации и эпителизации [5].
Трубки из всех этих материалов вводили в сформированное соустье на различные сроки: от 7—8 дней до 4 лет [8].
Однако, несмотря на довольно разнообразный набор материалов для трубчатых дренажей, частота рецидивов заболевания сохранялась на довольно высоком уровне: до 20% в первые 3—4 года после вмешательства. Развитию рубцового стеноза сформированного лобно-носового соустья способствовали как обширная раневая поверхность, западение мягких тканей боковой стенки носа и орбиты в его просвет, так и раздражение тканей материалом дренажных трубок [9].
В начале 70-х годов прошлого века стали применять тканевые ауто-, гомо- или гетеротрансплантаты на плотной основе трубчатого дренажа в целях фиксации мягкотканного материала к стенкам сформированного соустья. А.Г. Лихачев в качестве тканевого фрагмента предлагал кожный лоскут, Н.П. Омельяненко и соавт. — коллаген, В.Т. Жолобов — гетерогенную формалинизированную брюшину крупного рогатого скота, В.А. Скоробогатый — пуповину плода [6, 10—12].
Комбинированный дренаж вводили в соустье на 28—35 дней, а после формирования стойкого канала извлекали через нос. По данным ряда авторов, количество рецидивов заболевания при этом несколько уменьшилось, однако оставалось довольно высоким. Было установлено, что рост грануляций происходил из области рубца, образующегося в месте дупликатуры листков мягкотканного фрагмента на стенке лобно-носового соустья [13].
Нами совместно с А.Н. Помухиной в качестве тканевого компонента комбинированной дренажной трубки был использован непрерывный замкнутый гомотрансплантат, являющийся естественным проводником жидкости в теле человека, — бедренная артерия [14].
Подготовку лобно-носового соустья производили тщательно, сглаживая неровности костной поверхности для полноценного прилегания трансплантата. После формирования лобно-носового соустья на тефлоновую дренажную трубку насаживали фрагмент бедренной артерии, равный диаметру трубки. Артерия при этом растягивалась за счет эластичности стенки сосуда. На проксимальной части сосудистого протеза ножницами делали 3—4 насечки вертикально книзу длиной 5—10 мм, образующие «лепестки» (рис. 1). Затем комбинированную дренажную трубку через нос вводили в сформированное лобно-носовое соустье. «Лепестки» сосудистого протеза расправляли в устье образованного канала, воронкообразно разводили в стороны и фиксировали тканевым клеем к стенкам пазухи. После установки протеза верхний отдел тефлоновой трубки длиной 2—3 мм выступал в просвет пазухи. Такая фиксация комбинированной дренажной трубки обеспечивала ее стабильное положение в соустье и хороший отток раневого отделяемого и экссудата. После эпителизации соустья тефлоновую дренажную трубку легко удаляли, а сосудистый фрагмент становился частью стенки лобно-носового канала. Гладкий и ровный эндотелий сосуда, являясь стенкой соустья, длительное время сохранял исходный просвет вновь сформированного лобно-носового канала, обеспечивал хорошее дренирование и аэрацию пазухи. Доля рецидивов заболевания после вмешательства с формированием лобно-носового соустья описанным способом не превышала 0,8% [15].
Рис. 1. Комбинированная дренажная трубка (по А.Г. Волкову и А.Н. Помухиной, 1981), предназначенная для пластики лобно-носового соустья с помощью бедренной артерии человека.
После внедрения в клиническую практику методик щадящей эндоназальной хирургии и инструментов для их осуществления способ формирования соустья таким образом применяется редко и только при массивных радикальных вмешательствах. В то же время использование методов эндоназальной хирургии дает возможность уменьшить степень инвазивности вмешательства и предполагает экстраназальные этапы операции по восстановлению полноценного функционирования структур полости носа и ОНП для улучшения их дренажа [16].
Длительное время ЛОР-клиника занималась проблемой лечения крайне тяжелой патологии — хронического диффузного остеомиелита стенок лобной пазухи (ХДОСЛП), который характеризуется наличием гнойно-некротического очага в кости, длительно существующего и не склонного, как правило, к самоизлечению. Об этом заболевании мы уже подробно писали ранее [15, 17] и отмечали, что при остеомиелите в воспалительный процесс вовлекается вся структура кости с формированием паностита, значительная роль в возникновении которого принадлежит тромбофлебиту вен слизистой оболочки, а в дальнейшем и вен костного мозга, периоста и твердой мозговой оболочки [18, 19]. В отличие от локальной деструкции, чаще всего нижней стенки с формированием свища, ХДОСЛП характеризуется хроническим диффузным воспалением с поражением всех слоев кости [15, 19]. Способы хирургического лечения ХДОСЛП мы разделили на два типа: первый тип — с сохранением воздухоносной пазухи и формированием лобно-носового соустья; второй тип — хирургическая облитерация пазухи. Как при первом, так и при втором типах операций отмечено значительное число послеоперационных рецидивов заболевания, которые, по данным W. Bosley [20], составляют более 50% от общего числа больных и являются показанием к неоднократным вмешательствам на лобных пазухах с наружным подходом и неблагоприятными исходами [19, 21, 22].
Имеется много сообщений о неудачах при проведении облитерации лобных пазух, несмотря на тщательное удаление слизистой оболочки [23].
Нами был предложен способ лечения больных ХДОСЛП, основным элементом которого является открытое ведение раны с заполнением ее тампонами, пропитанными оксигенированным белково-антибиотиковым комплексом (ОБАК), состоящим из куриного яичного белка и раствора антибиотика направленного действия. В основу такого способа лечения положено прямое воздействие на ткани всех компонентов этого природного белкового препарата с растворенным в нем кислородом. Как было показано А.Э. Рауэром и другими авторами [24, 25], при местном введении лекарственного препарата его концентрация в воспаленных тканях на несколько порядков выше, чем в этих же тканях при введении такого же препарата внутривенно.
Куриный яичный белок представляет собой 10% водный раствор белковых веществ и содержит яичный альбумин, кональбумин, овомукоид, глобулины, овомуцин, авидин, ферменты: лизоцим, каталазу, фосфатазу, ди- и полипептидазы, трибутириназу, протеиназу, диастазу, оксидазу. Он стимулирует фагоцитоз, обладая выраженным бактериостатическим эффектом [26], прерывает рост патогенных грибов, усиливает восприятие микроорганизмами антимикробных препаратов [27].
В ЛОР-клинике РостГМУ в период с 1980 по 1998 г. мы наблюдали 25 больных ХДОСЛП в возрасте от 17 до 67 лет. Мужчин было 24, женщин — 1. У 12 пациентов заболевание развилось в результате травмы лобной области, у остальных — из-за перенесенного воспаления лобных пазух или как следствие хирургического вмешательства на них.
С этого момента мы стали говорить о хроническом диффузном остеомиелите лобной кости (ХДОЛК), а не о ХДОСЛП, так как воспалительный процесс может распространяться за пределы анатомических границ лобных пазух.
Все больные до поступления в клинику перенесли от 2 до 6 операций на лобных пазухах с экстраназальным подходом и неудачными попытками сохранения их пневматизации. Рецидивы заболевания наступали в сроки от 2 мес до 1 года после вмешательства. У 5 больных были обширные кожные дефекты лобной области и рубцовые изменения близлежащих мягких тканей.
Для предупреждения рецидивов заболевания нами был разработан комплекс лечебных мероприятий, включающий следующие этапы:
1) экстраназальное вскрытие лобной пазухи;
2) удаление патологического содержимого лобной пазухи, в том числе остеомиелитических очагов, в пределах здоровой костной ткани;
3) облитерацию лобного устья лобно-носового канала;
4) аппликацию на слизистую оболочку носового устья лобно-носового канала 10—20% раствора азотнокислого серебра в течение 10—12 дней послеоперационного периода;
5) ежедневную рыхлую тампонаду послеоперационной полости марлевыми турундами, пропитанными ОБАК.
Санирующее хирургическое вмешательство заканчивали контролем радикальности иссечения костной ткани под микроскопом. Эта мера необходима, так как участки измененной кости невооруженным глазом с трудом отличимы от здоровой ткани, а у 12 больных, как уже отмечалось, процесс распространялся за пределы лобных пазух. Особенно тщательно производили осмотр межпазушной перегородки и при малейших разрушениях производили ее резекцию. При сомнении в полноценности удаления патологически измененной костной ткани рану расширяли. Такой подход совпадает с мнением хирургов, имеющих опыт операций при ХДОЛК и рекомендовавших не обходиться ограниченными кожными разрезами и небольшими трепанационными отверстиями в стенках пазухи [28].
По нашему мнению, в послеоперационном периоде у больных ХДОЛК рана должна оставаться открытой, так как на поверхности кости находятся сгустки крови и раневой экссудат, а в закрытой полости невозможно обеспечить полноценную трофику кости и мягких тканей, проводить динамический контроль за репаративными процессами. Именно поэтому венечный нейрохирургический доступ к ране [29], на наш взгляд, не приемлем для лечения больных ХДОЛК.
В предложенном нами способе лечения [30] большое внимание уделяется не только хирургическим приемам, но и местному воздействию куриного яичного белка на ткани лобной пазухи и лобной области. Бактерицидное и местное стимулирующее действие куриного яичного белка, по данным А.А. Яроша [31], лучше всего обеспечивается введением его на тампонах с добавлением антибиотиков. Наличие только одного из компонентов куриного яичного белка — нативного лизоцима — оказывает активное противовоспалительное действие, улучшает рост грануляций, ускоряет заживление [32].
Нами были разработаны инструмент и оригинальная методика приготовления ОБАК, пенистой массой которого пропитывали широкие тампоны и рыхло укладывали их, заполняя просвет пазухи. Формирование молодой грануляционной ткани приводило к постепенному уменьшению объема лобной пазухи и, соответственно, количества вводимых тампонов с ОБАК. Постепенное уменьшение просвета лобной пазухи с замещением его грануляционной тканью от периферии к центру вызывало ее облитерацию. Данный способ, который мы назвали вторичной облитерацией, при малых и средних размерах лобных пазух, как правило, гарантировал отсутствие рецидива заболевания. В дальнейшем мы пришли к выводу о необходимости биологической тампонады просвета пазухи [15], так как считаем, что первичная биологическая облитерация лобных пазух при ХДОЛК, орбитальных и внутричерепных осложнениях противопоказана.
Вскоре мы убедились, что при больших размерах лобных пазух сроки их полной облитерации могут быть значительными, но оправданными снижением риска рецидивов патологического процесса.
Попытки сократить сроки лечения этой тяжелой группы больных без снижения его качества позволили обосновать необходимость использования двухэтапного способа [33]. На первом этапе проводили открытое ведение раны с ежедневной сменой в ней тампонов с ОБАК до равномерного покрытия стенок пазухи грануляционной тканью. На втором этапе проводили хирургическую облитерацию сформировавшейся полости подкожно-жировым аутотрансплантатом с наложением вторичного шва на рану лобной области.
В раннем послеоперационном периоде перевязки производили описанным способом до полного и равномерного покрытия грануляционной тканью стенок пазухи. Использование ОБАК наряду с санацией патологического очага и удалением пораженных остеомиелитическим процессом тканей исключало скопление экссудата в полости пазухи.
Для предупреждения развития мукоцеле и гнойного воспаления в оперированной пазухе [22] мы постоянно контролировали состояние лобно-носового канала (или послеоперационного соустья) с тем, чтобы его облитерация происходила равномерно, без образования карманов или полостей, удаляя избыточные грануляции. У 12 больных по завершению экстраназального вскрытия лобной пазухи шаровидным электродом, введенным в просвет лобно-носового канала (или соустья), производили диатермокоагуляцию инвагинированной из лобной пазухи слизистой оболочки, что ускоряло и улучшало процесс его облитерации.
Методика второго этапа лечения больных ХДОЛК заключалась в следующем: после завершения процесса гранулирования стенок лобной пазухи, перед вмешательством скарифицировали поверхностный слой грануляционной ткани с удалением участков ее избыточного роста. Затем готовили подкожно-жировой трансплантат из передней брюшной стенки или ягодичной области больного, размеры которого на 25—30% превышали объем лобной пазухи, которая подвергалась облитерации [15]. Края кожной раны тщательно освежали, мобилизовывали и сближали, заканчивая операцию наложением вторичного шва.
Двухэтапный комбинированный способ лечения позволил сократить сроки лечения больных в условиях стационара по сравнению с одноэтапным более чем в 2,5 раза.
Наши наблюдения за группой больных ХДОЛК в течение длительного времени позволили сделать следующие выводы:
1) при наличии у данной категории больных лобных пазух больших размеров целесообразно использовать двухэтапный способ лечения;
2) отсутствие рецидивов заболевания в течение около 30 лет является важным критерием эффективности лечения и дает основание рекомендовать предложенные способы лечения больных ХДОЛК для внедрения в клиническую практику.
Открытый способ лечения больных ХДОЛК поставил перед нами еще одну важную задачу — достичь хорошего косметического результата при закрытии дефектов мягких тканей лобной области. Рубцовые изменения мягких тканей и большие костные дефекты, сохранившиеся после предшествующего хирургического лечения, осложняли выполнение этой задачи. У некоторых больных были кожные дефекты лобной области различных размеров (до 120×40 мм) и рубцовые изменения близлежащих мягких тканей после неоднократных вмешательств. Устранение таких кожных дефектов с помощью широко распространенных способов, применяемых в пластической хирургии лица, было невыполнимо. Эти способы предусматривали мобилизацию кожных лоскутов за счет закрытия дефекта [34]. Некоторые из этих способов уже были использованы для закрытия кожных дефектов больным до поступления в клинику. Специальные способы кожной пластики лица [35] не могли быть использованы из-за выраженных рубцовых изменений в области кожных дефектов.
Для этих больных нами были разработаны и выполнены варианты пластики дефектов кожи лобной области в условиях рубцового изменения мягких тканей.
Приводим примеры хирургической одноэтапной облитерации лобных пазух с пластикой кожной раны.
Клинический пример 1
Больной Р.
, 43 года, поступил в клинику с диагнозом «хроничекий двусторонний фронтит, остеомиелит лобной кости». В анамнезе 3 экстраназальных вскрытия лобных пазух. При осмотре: дефект кожи в области надбровья, деформация передней стенки правой лобной пазухи. Выполнена облитерация лобных пазух: из подкожной клетчатки ягодичной области был сформирован П-образный трансплантат примерно на 25—30% больше объема лобных пазух. Полость пазухи промыта теплым физиологическим раствором, избыточные грануляции со стенок удалены. В просвет лобных пазух введен трансплантат и уложен на грануляционную ткань, покрывающую стенки пазухи и твердую мозговую оболочку. Кожа в области краев раны освежена и мобилизована. В области надбровных дуг произведены два разреза длиной по 6 см, что на 0,7 см больше кожного дефекта, подлежащего пластике. Затем вторым дугообразным разрезом кверху выкроены два лоскута, основанием которых являются нижние стенки дефекта. Кожно-подкожно-жировые лоскуты отсепарованы от апоневроза, мобилизованы, развернуты в сторону раны и послойно ушиты. Течение послеоперационного периода составило 12 дней. Выписан на 14-е сутки после вмешательства (рис. 2).
Рис. 2. Хирургическая облитерация лобных пазух с одновременной пластикой кожной раны (первый и второй этапы).
В данном наблюдении были достигнуты хорошие результаты при двухэтапном способе облитерации лобных пазух и пластике кожного дефекта с использованием близлежащих неизмененных участков мягких тканей.
Клинический пример 2
Больной А.,
52 года, поступил в клинику с диагнозом «ХДОЛК, состояние после облитерации лобных пазух, значительный дефект мягких тканей левой лобной области». В анамнезе 4 операции на лобных пазухах. При осмотре: дефект передних стенок обеих лобных пазух и межпазушной перегородки. Выполнена пластика стенок лобных пазух. На первом этапе произведена ревизия раны с удалением поверхностных грануляций, а в рану введены тампоны, пропитанные ОБАК. В последующем в рану ежедневно вводили тампоны, пропитанные ОБАК с левомицетином сукцинатом натрия, согласно антибиотикограмме. После формирования на стенках пазухи грануляционной ткани первым этапом вмешательства были иссечены и умеренно мобилизованы края дефекта мягких тканей (рис. 3). В верхнем отделе левой лобной пазухи были удалены поверхностные грануляции, пазуха промыта, и в ее просвет введен подготовленный подкожно-жировой аутотрансплантат, взятый из левой ягодичной области больного. Вторым этапом был выкроен языкообразный кожно-подкожно-жировой лоскут кнаружи от латерального края дефекта в области неизмененной кожи левой надбровной части, вершиной направленный к середине лба, а основанием — к надбровной дуге слева. Кожно-подкожно-жировой лоскут достигал послеоперационного рубца на лбу больного, не соприкасаясь с ним. Лоскут был отделен от апоневроза лба до основания и хорошо мобилизован. Затем между наружным краем дефекта и внутренним краем лоскута скальпелем и ножницами был сформирован подкожный канал так, чтобы его нижний край находился на уровне нижнего края кожного дефекта, а верхний — верхнего (см. рис. 3). После измерения длины и ширины подкожного канала эти данные были перенесены на средний отдел лоскута и размечены на нем красителем. Лоскут введен в подкожный канал с сопоставлением его размеров и участков разметки. После необходимых поправок размеченный участок лоскута декутирован (рис. 4), а сам лоскут развернут книзу и медиально, введен в подкожный канал, после чего его дистальный отдел выведен в рану, образованную дефектом мягких тканей. После сшивания краев лоскута и дефекта, мобилизации краев раны с помощью выкраивания лоскута наложены послойные швы [30]. Послеоперационный период протекал без осложнений. Выписан на 10-е сутки с удовлетворительным результатом.
Рис. 3. Подготовка к пластике округлого, рубцово-измененного дефекта мягких тканей (первый и второй этапы). А — мобилизация края раны; Б — подкожный канал; В — языкообразный кожно-подкожно-жировой лоскут.
Рис. 4. Пластика рубцово-измененного дефекта мягких тканей лобной области (третий и четвертый этапы). Г — декутированный участок лоскута.
Преимущества данного варианта пластики дефекта мягких тканей: доступность, легкость выполнения, для его проведения не требуется большого количества времени и многоэтапных операций, он не причиняет неудобств больному, а сформированный кожно-подкожно-жировой лоскут обеспечивает полноценную трофику рубцово-измененных краев дефекта мягких тканей, подвергнутого пластике. Способ успешно использовался, в частности, для закрытия огнестрельных дефектов мягких тканей головы.
Наблюдение за оперированными пациентами в течение более чем 25 лет позволило констатировать отсутствие у них рецидивов заболевания.
Многие годы актуальной является проблема замещения костных дефектов стенок ОНП и близлежащих структур лицевого скелета. Причинами повреждений этих костных образований являются:
1) травмы или их последствия;
2) дефекты после хирургических вмешательств;
3) разрушения, вызванные мукоцеле или доброкачественными опухолями (остеомами, гемангиомами).
В конце прошлого века проблема травматизма стала особенно острой в связи с возникновением военных конфликтов, использованием новых боевых средств, криминализацией мирной жизни. В структуре травмы повреждения средней зоны лица, в том числе и носо-глазничного комплекса, составляют от 6 до 24% [36] и представляют собой не только медицинскую, но и социальную проблему. Характерной чертой травм лицевого скелета является высокая частота переломов стенок глазницы, которые встречаются в 20—80% случаев, среди них до 90% — переломы нижней и внутренней стенок глазницы.
Лечение этих травм только хирургическое и включает ревизию области перелома, интерпозицию мягких тканей и репозицию отломков.
На протяжении длительного времени лучшим материалом для пластики стенок ОНП и других структур лицевого скелета считались формалинизированные гомохрящ и гомокость, а экспериментальные исследования показали, что наиболее приемлемым материалом для пластики лобно-орбитальной области являются костная и хрящевая гомоткани, консервированные в 0,5% формалине [37]. Такие ткани устойчивы к инфекциям, быстро срастаются с краями костного дефекта и в дальнейшем равномерно перестраиваются, приводя либо к полному замещению костного дефекта, либо к облитерации костной полости вновь образованной костной тканью. По своим пластическим свойствам гомокость не уступала свободно пересаженной аутокости и перестраивалась равномернее [37].
На смену этим материалам пришли более совершенные — деминерализованные костные трансплантаты (ДКТ), которые нередко называют костным матриксом [12]. Они обладают такими необходимыми качествами, как гибкость в сочетании с упругостью, пластичность, возможность моделирования формы и простота механической обработки, отсутствие антигенных свойств и др. Все это позволяет производить с их помощью такие операции, которые практически невозможны с применением ригидных трансплантатов. Именно этот материал позволил нам вернуться к предложению G. Portmann [38]: при экстраназальном доступе вскрывать лобную пазуху через переднюю стенку и после удаления из нее патологического содержимого формировать соустье с полостью носа, удаляя часть группы клеток решетчатой пазухи, расположенных кпереди от лобно-носового канала.
Одним из важных свойств ДКТ является способность к стимуляции репаративных процессов в кости с последующим замещением формы, размера и объема трансплантированного фрагмента и возможностью остеогенеза в ране [39]. По мере роста вновь образованной кости размер ДКТ уменьшается, как и размер костного дефекта. Это свойство, по мнению некоторых авторов, позволяет осуществлять объективный контроль за остеоиндуктивными взаимоотношениями как трансплантата, так и тканевого ложа в послеоперационном периоде [40].
Основоположник исследования и применения ДКТ в нашей стране В.И. Савельев [39], резюмируя данные своих многолетних и обширных клинических, лабораторных и рентгеновских наблюдений, писал в рекомендациях к практическому использованию трансплантатов, что применяемые методы химической стерилизации костной ткани не нарушают ее важных биологических свойств, определяющих в конечном итоге положительный исход пластических операций. Автор считал, что стерилизованная кость не вызывает в организме реципиента патологических сдвигов, после пересадки она выполняет механическую роль, стимулирует остеогенез и подвергается перестройке с замещением ее полноценными костными структурами. В то же время белок, подвергнутый обработке формалином, изменяет свои aнтигенныe свойства. Изменение иммунологической активности ткани объясняется специфическими реакциями между белком и формальдегидом, в связи с чем, по мнению В.И. Савельева [39], ничтожные дозы формалина не только не влияют на генетический код, но и способствуют сохранению биологических свойств консервируемых тканей.
В отличие от недеминерализованных трансплантатов ДКТ с большим постоянством индуцируют остеогенез как в костном ложе, так и вне его, кроме того, они обладают и стимулирующим действием, сокращая сроки заживления костных и мягкотканных ран. Лишенные минеральной основы ДКТ быстрее васкуляризируются в организме реципиента и замещаются новообразованной костной тканью.
Ю.В. Зотов и соавт. [41] отмечали, что индуктивная активность ДКТ обусловлена наличием в них специфического белка-индуктора, получившего название костного морфогенетического протеина.
В.И. Савельев [28] доказал, что фрагменты ДКТ вследствие своей пористой структуры адсорбируют многие растворы, в том числе антибиотиков, постепенно выделяя их в окружающие ткани. Насыщение ДКТ антибиотиками, димексидом не оказывает влияния на их остеоиндуктивные свойства и позволяет использовать эти антисептические средства для придания трансплантатам антимикробных свойств [42].
Наша клиника одной из первых стала использовать этот интересный материал. Вначале ДКТ применяли для мирингопластики [43]. При этом основным доказательным элементом явилось исследование пластин ДКТ, имплантированных под надкостницу сосцевидного отростка. А.Н. Помухина и соавт. [43] на значительном количестве экспериментального материала доказали следующее:
1) применение тонкой пластины ДКТ при хирургической мирингопластике лишает его способности к остеоиндукции и обусловливает замещение рыхлой волокнистой соединительной тканью, что не определялось ранее другими исследователями;
2) ДКТ при тотальной или субтотальной перфорациях обеспечивает стабильную позицию неотимпанальной мембраны и сохранение переднего меато-тимпанального угла.
В ЛОР-клинике РостГМУ способы и методы пластики структур полости носа и ОНП совершенствуются на протяжении более чем 35 лет, а фундаментальные исследования возможностей ДКТ активно и успешно проводятся с 1986 г. по настоящее время [44].
На использовании ДКТ в пластике стенок ОНП, в том числе лобных пазух, сотрудниками клиники получено более 20 патентов Р.Ф. Наши разработки направлены на закрытие костных дефектов после вмешательств на верхнечелюстных и лобных пазухах с помощью корундовой керамики [45], титановой сетки [46] и пластин из пористого никелида титана [42], причем, с нашей точки зрения, использование указанных материалов для пластики стенок ОНП оказалось не достаточно эффективным.
Дальнейшие исследования касались использования ДКТ для закрытия послеоперационных дефектов в передней стенке верхнечелюстной пазухи, в том числе и после микрогайморотомии [42]. Удачный опыт применения данного материала позволил применять его и в других случаях, в частности при переломах верхней стенки верхнечелюстной пазухи со смещением глазного яблока в ее полость.
Стабилизировать положение фрагментов костных структур верхней стенки верхнечелюстной пазухи многие авторы пытались восстановлением ее целостности различными способами, в основном введением в полость орбиты каких-либо материалов, размеры которых позволяли перекрыть область посттравматического дефекта. При этом использовались полимеры (силикон, тефлон, гомо- и аутотрансплантаты), лиофилизированная широкая фасция бедра, надкостница сосцевидного отростка, ткани сустава нижней челюсти, аутогенная кость стенок верхнечелюстной пазухи, консервированный кадаверный реберных хрящ, а также гидроксиапатит, сверхвысокомолекулярный полиэтилен и титановые сетки, в том числе с напыленным биоситаллом, листы лактосорбида, пористый политетрафторэтилен, полидиоксаноновая фольга [47], аутогенные трансплантаты из подвздошной кости или ребра больного. Кроме этого, для лечения переломов скулоглазничного комплекса применяются различные конструкции из никелида титана с памятью формы, а также перфорированные мини-пластины и мини-скобки с двумя или тремя точками фиксации [32].
Для лечения этой травматической патологии стали применять ДКТ [39, 48].
Разработана каркасная конструкция из фрагментов ДКТ, которая позволяла длительное время фиксировать глазное яблоко в орбите, сохраняя его правильное положение [42] (рис. 5). Кроме этого, с помощью ДКТ была предложена опорная конструкция, сохраняющая анатомическое положение лицевых, а при необходимости и мозговых стенок лобных пазух [49].
Рис. 5. Схема создания опорной конструкции для фиксации поврежденной верхней стенки верхнечелюстной пазухи и глазного яблока.
А.Г. Волковым и Н.А. Захаровой [49] разработана и внедрена схема восстановления структур лобных пазух после удаления остеом, включающая в себя оригинальные хирургические решения с использованием ДКТ (рис. 6). Был предложен способ восстановления анатомической структуры самых тонких (орбитальных) стенок лобных пазух при их тотальном разрушении с восстановлением функции лобных пазух и предотвращением косметических дефектов лица. После удаления остеомы формировали ложе лобно-носового соустья из остатков его костных структур, затем в него вводили конусовидную дренажную трубку из термопластической массы, например, фирмы Portex, не вызывающую дегенеративно-дистрофических изменений в тканях при длительном нахождении ее в просвете сформированного соустья. Затем в нижнем отделе оперируемой лобной пазухи с обеих сторон дренажной трубки устанавливали гемостатическую губку в виде брусков, которые пропитывали кровью и обрабатывали измельченным заранее до консистенции муки ДКТ. Фрагмент ДКТ, приготовленный из продольного среза трубчатой кости, моделировали по форме и величине отсутствующей орбитальной стенки (рис. 7) и устанавливали его выпуклостью компактного слоя наружу в область отсутствующей орбитальной стенки таким образом, чтобы верхняя часть боковой поверхности ДКТ была расположена вдоль края лицевой стенки (ориентировочно в области края надбровной дуги). Верхний отдел ДКТ, который должен примыкать к лицевой стенке, несколько истончали, симметрично накладывали в нем и нижних отделах лицевой стенки лобной пазухи отверстия. ДКТ вводили под надкостницу и через наложенные отверстия фиксировали к лицевой стенке с помощью викриловых нитей.
Рис. 6. Подготовка ДКТ для пластики.
Рис. 7. Подготовка дренажной трубки для операции.
Во внутреннем крае ДКТ и нижнем отделе носовой кости соответствующей стороны накладывали два отверстия, через которые из полости носа в просвет раны П-образно вводили викриловую нить. Нити выводили на поверхность ДКТ через отверстия в нем и постепенно затягивали, сближая в нижних отделах с задней стенкой пазухи, образуя жесткое соединение, одновременно фиксируя дренажную трубку и гемостатическую губку, обработанную костной мукой из ДКТ (рис. 8). Надкостницу ушивали, усиливая фиксацию и жесткость позиции ДКТ. На кожу накладывали швы.
Рис. 8. Фиксация фрагментов из ДКТ.
Преимущества данного способа пластики заключаются в следующем:
1) сохраняется анатомическая и функциональная структура оперированной лобной пазухи, форма орбитальной стенки становится близкой по своим анатомическим параметрам к естественной;
2) отсутствуют косметические дефекты лица;
3) ДКТ жестко фиксируется в месте отсутствующей орбитальной стенки лобной пазухи;
4) фиксированная трансплантатом стационарная дренажная трубка позволяет полноценно функционировать и удалять раневое отделяемое в ранний и поздний послеоперационные периоды;
5) использование ДКТ в виде муки ускоряет процессы остеогенеза на уровне соединения орбитальной и мозговой стенок пазухи.
Наличие тотальных раз