Гайморова (верхнечелюстная) пазуха (синус), несмотря на существенный объем (до 10 кубических сантиметров), у здорового человека спрятана в толще кости верхней челюсти и никак своего присутствия не выдает. Однако ото рта она не так уж далеко – корни зубов взрослого человека иногда до нее достают. В ряде случаев возможна перфорация дна гайморовой пазухи, означающая ее прямое соединение с ротовой полостью. Такое возможно благодаря некоторым физиологическим особенностям конкретного пациента:
- тесное расположение корней зубов способно истончать костную границу между ротовой полостью и гайморовой пазухой, от нормального 1 сантиметра до весьма опасного 1 миллиметра;
- при невысокой толщине кости корни моляров могут достигать полости, отделяясь от нее только слизистой оболочкой;
- киста, периодонтит или пародонтит могут способствовать истончению костяной перегородки между синусом и ротовой полостью.
Перфорация возникает на фоне перечисленных факторов после стоматологического вмешательства, даже если техника проведения операции не была нарушена.
Особенности верхнечелюстной пазухи носа
Верхнечелюстная пазуха (ее другое название — гайморова пазуха) располагается в толще костной ткани верхней челюсти. От ротовой полости ее отделяет альвеолярный отросток верхней челюсти, который и образует ее дно. Объем такой пазухи достаточно велик, и у взрослых людей он может достигать 10 сантиметров кубических.
Такая пазуха, или синус, не является герметичной. Она имеет сообщение с полостью носа посредством узкой щели.
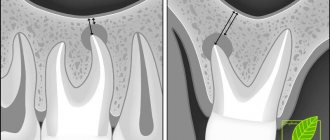
Обычно перфорация верхнечелюстной пазухи происходит в области ее дна. Этому способствуют некоторые ее особенности:
- Близкое расположение корней моляров и премоляров. В некоторых случаях толщина костного слоя между зубными корнями и дном гайморовой пазухи может быть сравнительно большой — до 1 см, но у некоторых людей костная граница между этими образованиями совсем тонкая — не более 1 мм.
- Иногда корни первого и второго моляров располагаются в самой полости пазухи, отделяясь от нее всего лишь слоем слизистой оболочки.
- Быстрое истончение слоя кости при наличии острых или хронических воспалительных заболеваний: периодонтитах, пародонтитах, кистах.
- Относительно тонкие костные трабекулы в ткани верхней челюсти.
Все это предрасполагает к возникновению перфорации при проведении стоматологических манипуляций, даже если техника лечения не была нарушена, а врач не прилагал значительной травмирующей силы.
Терапевтические мероприятия
В большинстве случаев лечение перфорации не обходится без оперативного вмешательства. Избежать подобной операции можно, только если патология возникла в результате проведения манипуляций по удалению зуба и сразу была обнаружена специалистом.
При этом также своевременно были предприняты все необходимые меры по предотвращению дефекта. В таких ситуациях чаще всего перегородку ушивают или в отверстие помещают турунду, которую предварительно смачивают специальным составом, обладающим противовоспалительными свойствами.
Это позволяет предотвратить проникновение и распространение инфекции. Также при проведении таких процедур происходит более быстрое зарастание отверстия.
В течение нескольких недель больной регулярно наблюдается у специалиста, который через день проводит осмотр и меняет турунду.
Однако, не во всех случаях рану зашивают сразу. Иногда бывает достаточно того, что в ране нет инородного тела. После этого лечащий врач следит за тем чтобы она не начала кровоточить. Для предотвращения повторных кровотечений, рану тампонируют на семь дней, а на десну накладывают швы.
Если повреждение стенки гайморовой пазухи было достаточно давно, то избежать хирургического вмешательства невозможно. При проведении процедуры верхнечелюстную пазуху вскрывают и все отмершие ткани, и инородные тела удаляют.
После такого лечения врач назначает курс приема антибиотиков, который длится на протяжении двух недель. При этом также необходимо употреблять противовоспалительные и антигистаминные лекарственные средства.
Причины перфораций дна гайморовой пазухи
Этиология перфораций пазухи верхней челюсти всегда связана с проведением каких-либо стоматологических манипуляций. Перфорация может произойти:
- при удалении зубов;
- при эндодонтическом лечении;
- при имплантации зубов;
- при резекции корня.
При удалении зубов повреждение дна гайморовой пазухи может быть следствием как грубых действий стоматолога или несоблюдения им лечебной тактики, так и результатом анатомических особенностей самого пациента (например, когда зубные корни располагаются непосредственно в полости пазухи).
При проведении эндодонтического лечения одним из осложнений является перфорация зубного корня, которая нередко сочетается с повреждением и прободением дна гайморовой пазухи. Это случается при чрезмерном расширении корневых каналов, в случае применения грубой силы при введении штифтовых элементов или уплотнении пломбирующего цемента. При таком варианте перфорации верхнечелюстной пазухи практически всегда происходит проникновение пломбировочного материала или обломков корня в ее полость.
Если же перфорация происходит в момент введения зубного импланта (это может быть имплант любой марки, например, Mis, Nobel, Xive и т.д.) или же при проведении пломбировки корневых каналов, введении штифтов в зубной корень, то она всегда является ошибкой терапевтической тактики врача.
Повреждения дна пазухи верхней челюсти является серьезным осложнением при имплантации искусственных корней в костную ткань при проведении протезирования. Это объясняется тем, что после удаления зуба костная ткань очень быстро подвергается процессам дистрофии. И в результате происходит уменьшение высоты альвеолярного отростка челюсти. Если врач не учитывает этот момент и неправильно проводит подготовку перед имплантированием, а также неверно подбирает размер импланта, то риск перфорации пазухи очень высок.
Резекция зубного корня является способом лечения при наличии кист в области его верхушки. При недообследовании пациента, когда врач не знает точного размера костной пластинки, отделяющей дно пазухи от стенки кисты, а также если требуется удаление большого объема челюстной кости – то перфорация гайморовой пазухи явление не редкое.
Какие врачебные ошибки приводят к перфорации?
Наличие описанных выше проблем еще не гарантирует, что зуб самостоятельно попадет в гайморову пазуху. Обычно это происходит при перфорации – пробитии тонкой стенки между ртом и носовым синусом. В подавляющем большинстве случаев это происходит во время стоматологических манипуляций. И если следить за состояние зубов и заниматься профилактикой остеопороза – это ответственность пациента, то механическая перфорация – всегда ответственность врача. Конечно, последнему гораздо тяжелее работать при наличии хоть одного из факторов, описанных выше. Именно поэтому крепкое здоровье (зубов, в том числе) – это результат сотрудничества врача и больного.
Часто пациенты жалуются, что боль при гайморите отдает в зубы. При детальном обследовании же выясняется кардинально противоположная картина. Обнаруживается перфорация дна гайморовой пазухи, которая и вызывает боль. Дело в том, что периодонтит может длительное время не давать о себе знать, а вот гайморит дебютирует стремительно. Поэтому и создается впечатление, что проблема в носу, а не во рту.
Перфорация в большинстве случаев появляется в результате врачебной ошибки, допущенной в процессе лечения или удаления зубов.
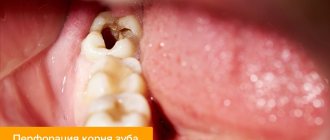
Перфорация гайморовой пазухи при удалении зуба
Удаление зуба, если его корень находится в гайморовой пазухе или отделен от нее тонким слоем кости, это всегда сложно. Особенно, когда речь идет о 2-3 молярах с массивными и переплетенными корнями. Поскольку в процессе операции стоматолог-хирург прикладывает физическую силу, то велика вероятность повредить и без того тонкий слой кости.
В этом случае по окончании процедуры рекомендуется сделать снимок. Лечение перфорации гайморовой пазухи сразу после удаления зуба несложное. Врач сможет быстро восстановить герметичность синуса, избежав осложнений. Чтобы исключить вероятность формирования свища в носовую пазуху спустя еще некоторое время, рекомендуется сделать повторный снимок через месяц.
Перфорация при имплантации
Прободение пазухи около зуба во время протезирования – это всегда очень грозное осложнение, способное поставить под сомнение успех всей операции. Чтобы не допустить этого, перед имплантацией проводится дополнительное наращивание кости различными методами.
Перед вживлением импланта врач обязательно делает панорамный снимок. Если корни зуба мудрости или других моляров и премоляров находятся в гайморовой пазухе или в непосредственной близости от нее, то назначается синус-лифтинг, во время которого дно синуса поднимается и укрепляется.
Если же перфорация все-таки произошла, то имплантация откладывается вплоть до полного заживления.
Перфорация во время эндодонтического лечения
Острый гайморит может развиться и после обычного лечения зуба. В процессе обработки каналов легко можно выйти за верхушку металлическим инструментом или пломбировочным материалом. Чтобы исключить вероятность осложнений и своевременно устранить перфорацию после каждого этапа эндодонтического лечения важно делать снимок. Современные радиовизиографы имеют очень низкую лучевую нагрузку, поэтому никак не могут навредить здоровью.
Перфорация во время удаления верхушки корня или корня зуба полностью
С точки зрения перфорации опасность также могут представлять и зубосберегающие операции, например, удаление корня зуба с кистой на нем, которая проросла в гайморову пазуху носа. Такие операции относительно безопасны для 4-5 зуба, в то время, как для 6-7 их проведение уже нецелесообразно. Слишком велик риск перфорации. Стоит уточнить, что речь идет о случаях с патологически тонкой костной перегородкой между носовым синусом и ротовой полостью. Если толщина кости в пределах нормы, то апектомия проводится для любого зуба.
Симптомы перфорации
Если перфорация носовой пазухи произошла в момент удаления зуба, то ее симптомы будут достаточно специфическими:
- Появление в крови, выделяемой из зубной лунки, мелких пузырьков воздуха, количество которых увеличивается при резком форсированном выдохе через нос.
- Появление кровянистых выделений из носа на стороне перфорированной гайморовой пазухи.
- Изменение тембра голоса пациента, появление «гнусавости».
Иногда пациент начинает предъявлять жалобы на прохождение воздуха через лунку после удаления зуба, а также чувство тяжести или давления в проекции пазухи верхней челюсти.
Если перфорация верхнечелюстной пазухи происходит при проведении имплантации или же при эндодонтическом лечении, то заподозрить ее врач может по:
- характерному провалу инструмента или имплантируемого элемента после приложения некоторого усилия для его продвижения;
- изменению положения инструмента в ране;
- появлению в крови мелких пузырьков воздуха.
Если перфорация гайморовой пазухи по какой-либо причине не была диагностирована и пролечена сразу, то происходит инфицирование ее полости с развитием клиники острого синусита или гайморита, для которого характерны такие симптомы как:
- сильнейшие острые боли в области верхнечелюстной пазухи;
- отек слизистой носовой полости на соответствующей стороне с нарушением дыхания через нос;
- появление гнойных выделений из носа.
Также характерно появление общих симптомов интоксикации: головных болей, озноба, высокой температуры, слабости.
Профилактика
Перфорация гайморовой пазухи – та проблема, которой проще избежать, чем потом ее устранять. Поскольку к перфорированию приводит стоматологическое вмешательство, профилактика проблемы ложится на плечи дантиста. Он обязан:
- ответственно обследовать пациента перед проведением процедур;
- четко понимать анатомические особенности клиента перед серьезным вмешательством;
- строго придерживаться технологии вмешательства.
Также стоматолог обязан адекватно реагировать на любые признаки перфорации, случившейся только что по его вине. Если же доктор по какой-либо причине не выполнил собственные обязанности, тогда дело за пациентом – он должен отказаться от самолечения и отбросить страх перед стоматологами, ни в коем случае не пытаться «перетерпеть» дискомфорт, а тут же обратиться за помощью.
Диагностика
Диагностика перфорации дна верхнечелюстной пазухи при удалении зуба основывается на типичной клинической картине. В сомнительных случаях, а также при подозрении на такое осложнение при проведении имплантации либо эндодонтических манипуляциях необходимо использование инструментальных методов диагностики:
- Зондирование лунки удаленного зуба либо перфоративного канала тонким зондом. Это позволяет определить, что в ране отсутствует костное дно. При этом инструмент свободно проходит через мягкие ткани и не встречает на своем пути препятствий.
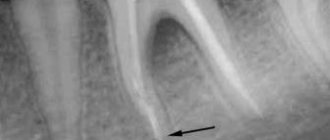
- Рентгенография области пазух. На снимках в таком случае можно обнаружить как затемнение полости вследствие скопления в ней крови, так и обломки зубных корней, импланты либо пломбировочный материал. Иногда целесообразно проведение рентгенографии с конрастированием, когда контрастное вещество вводится в полость через перфорационный свищ.
- Компьютерная томография, которая позволяет определить перфорации и наличие инородных тел в пазухе с максимальной точностью.
- При подозрении на застарелые перфорации проводятся общеклинические анализы крови, результат которых может свидетельствовать о наличии в организме активного очага инфекции.
Диагностирование
В момент проведения стоматологической операции, приведшей к перфорации гайморовой пазухи, вывод о новой проблеме доктор делает на основании признаков, описанных выше. Если перфорация сомнительна, вывод дантиста перепроверяют следующими методами:
- зондирование тонким зондом;
- рентгенография – показывает темные скопления крови, осколки зубного корня и пломбировочный цемент, расположенные внутри верхнечелюстной пазухи, может производиться с предварительным введением контрастного вещества;
- компьютерная томография;
- общеклинический анализ крови – необходим при выявлении застарелой проблемы, чтобы убедиться в наличии инфекции в организме.
Лечение
Лечение перфораций дна пазухи верхней челюсти зависит от того, какие изменения имеются в самой полости пазухи.
Лечение без операции возможно лишь в тех случаях, когда перфорация произошла при удалении зуба и была выявлена сразу же, а по данным рентгенографии нет признаков инфицирования полости пазухи или наличия в ней даже незначительных инородных тел. При таком варианте тактика врача заключается в максимально бережном сохранении сформированного в лунке кровяного сгустка, а также в профилактике его инфицирования. Для этого в нижнюю часть лунки вводится маленький марлевый тампон, пропитанный йодным раствором. Обычно он самостоятельно плотно фиксируется в раневой полости, но иногда требуется наложение швов на десну. Такое лечение йодом продолжается не менее 6-7 дней — до момента формирования полноценных грануляций и закрытия дефекта. При этом тампон не извлекается из лунки, чтобы не повредить кровяной сгусток.
Также возможно временное закрытие дефекта небольшой пластмассовой пластинкой, которую фиксируют на соседних зубах кламмерами. Она разобщает полости рта и пазухи, что способствует заживлению перфорации.
Одновременно назначается курс профилактических мероприятий, направленный на предупреждение развития воспалительных осложнений. Он включает прием антибиотиков, противовоспалительных препаратов, капель с сосудосуживающим эффектом. Проводится такой курс амбулаторно или в домашних условиях.
Если при перфорации произошло проникновение инородных тел в пазуху (импланта, пломбировочного материала, обломка зубного корня), то лечение проводится только в условиях стационара. В таком случае показана операция со вскрытием полости гайморовой пазухи, удалением инородного тела и нежизнеспособных тканей с последующим пластическим закрытием перфоративного дефекта.
»
Как лечить?
Тактика устранения проблемы зависит от того, какие именно причины привели к перфорации, и какова общая клиническая картина. Практически всегда устранение перфорации требует хирургического вмешательства, единственное исключение из этого правила – образование отверстия в ходе удаления зуба при условии, что дантист сразу же его обнаружил, и внутрь не попали никакие посторонние объекты или инфекция. Если проблема выявлена немедленно, важно сохранить кровяной сгусток на том месте, где он образовался, и не допустить его инфицирования – он-то и станет естественным барьером для проникновения заразы внутрь синуса. Защита кровяного сгустка от инфицирования осуществляется при помощи тампона с йодным раствором, который придется держать в течение хотя бы недели.
В некоторых случаях доктор выбирает тактику наложения швов на ткань десны. Еще одна альтернатива – установка компактной пластмассовой пластинки, прикрепляемой к соседним зубам и выполняющей функции барьера между ротовой полостью и синусом на время, пока перегородка не восстановится.
По понятным причинам физические барьеры не могут дать стопроцентной гарантии того, что зараза не проникнет в отверстие, потому дополнительно доктор назначает сосудосуживающие и противовоспалительные препараты. Их прием возможен в домашних условиях, но иногда требует амбулаторного присутствия пациента.
Проникновение в гайморову пазуху любых посторонних предметов расценивается как серьезное осложнение, автоматически означающее необходимость хирургического вмешательства и стационарного лечения. В такой ситуации синус вскрывают, убирая оттуда посторонние предметы и ткани, не подлежащие восстановлению, после чего свищ закрывают тканями пациента.
Застарелые перфорации
Если перфорация пазухи верхней челюсти не была своевременно выявлена и устранена, то через 2-4 недели стадия острых проявлений пойдет на убыль, а в области дефекта сформируется свищ, соединяющий полость пазухи с поверхностью десны.
Такой процесс одновременно сопровождается симптомами хронического гайморита:
- постоянные тупые боли в области пазухи с иррадиацией в глазницу, висок;
- заложенность носа со стороны поражения;
- гнойные выделения из носовой полости, а также из свищевого отверстия;
- иногда у пациентов опухает щека на стороне поврежденной пазухи.
Большинство пациентов также предъявляют жалобы на ощущение движения воздуха через свищ при разговоре или чихании, трудности в произношении некоторых звуков, а также попадание жидкой пищи изо рта полость носа.
Лечение таких застарелых перфораций со свищами представляет некоторые трудности, поскольку наличие хронического очага воспаления в гайморовой пазухе значительно снижает эффективность терапии и достаточно часто приводит к рецидиву и повторному формированию свищевого канала.
Таким больным показано оперативное вмешательство, которое включает вскрытие верхнечелюстной пазухи с удалением всех нежизнеспособных тканей и инородных тел из ее полости, иссечение свища и пластическое закрытие дефекта. Антибиотики после удаления свища назначаются на курс продолжительностью 10-14 дней с одновременным приемом противовоспалительных и антигистаминных препаратов, применением физиотерапевтических методов лечения.
Симптомы
Важно понимать, что гайморова пазуха не является изолированной. В ней постоянно происходит циркулирование воздуха. Поэтому, если есть данное патологическое состояние, то вытекающая кровь будет содержать воздушные пузырьки. Кроме того, часть кровяной массы будет проникать внутрь пазухи.
Для постановки правильного диагноза необходимо обратиться к высококвалифицированному специалисту, который по результатам анализов назначает наиболее эффективные терапевтические мероприятия.
Если человек имеет хоть какие-то сомнения относительно присутствия патологии, он должен сразу посетить хирурга-стоматолога или лор-врача.
Среди наиболее частых признаков, которые могут свидетельствовать о том, что имеется повреждение гайморовой пазухи, выделяют:
- Кровоточивость зубной лунки, которая образуется после проведения процедуры удаления зубной единицы. При этом в крови наблюдается большое количество пузырьков воздуха. Число их, как правило, увеличивается при глубоком вдохе пациента.
- Кровотечение из ноздри, расположенной ближе к месту повреждения. Как правило, при качественном удалении кровь вытекает только из лунки.
- Изменение голоса. Человек начинает гнусавить. Такое состояние не сразу замечается после проведения устранения зубной единицы, поскольку в полость рта помещают тампон, которые препятствует разговору.
- Ощущение прохождения воздушного потока через сформировавшуюся после устранения зуба лунку. При этом пациент отмечает давление в верхней челюсти.
Когда перфорация пазухи возникает при проведении процедуры имплантации, то наблюдается как бы проваливание хирургического инструмента глубже того расстояния, на котором он должен находиться. При возникновении такой ситуации грамотный специалист сразу определит, что костная мембрана подверглась прободению.
При несерьезных повреждениях, которые не были замечены ни специалистом, ни пациентом, начинают проявляться более опасные симптомы:
- сильный воспалительный процесс;
- формирование обширного гнойного содержимого;
- частые мигрени;
- постоянная болезненность в области верхней челюсти.
В момент начала воспаления у пациента возникают трудности с дыханием. На одной стороне носа наблюдается отечность. Кроме того, такой процесс сопровождается общей слабостью и повышением температуры тела.
При возникновении подобных симптомов необходимо поставить врача в известность о недавно вырванном зубе или установке имплантата.
Последствия перфорации
Перфорация пазухи верхней челюсти является достаточно серьезной патологией, которую часто приходится лечить в стационаре. Попытки самостоятельного ее лечения народными средствами дома без врачебного участия могут приводить к развитию серьезных и опасных последствий:
- Развитие выраженной воспалительной реакции в полости пазухи с переходом инфекции на окружающие костные ткани и формированием очагов остеомиелита верхней челюсти.
- Распространение воспаления на другие пазухи черепа (лобные, клиновидные и решетчатые).
- Потеря здоровых зубов, расположенных в области непролеченной перфорации.
- Формирование гнойных очагов (абсцессов, флегмон).
Из-за близкого расположения верхнечелюстной пазухи и головного мозга, после перфорации возможно распространение инфекции на мозговые оболочки с развитием менингитов или менингоэнцефалитов, угрожающих жизни пациента.
Почему не стоит лечить перфорацию гайморовой пазухи самостоятельно?
На сегодняшний день не существует эффективных методов лечения перфорации, кроме оперативного вмешательства. Попытка вылечиться самостоятельно в домашних условиях, используя средства «народной медицины», чреваты тем, что время будет упущено, а ситуация станет запущенной. Запустить проблему можно до появления осложнений:
- полость пазухи воспаляется, инфекция переходит на костную ткань, пациент начинает страдать от остеомиелита верхней челюсти;
- воспаление проникает в прочие внутричерепные пазухи, очагов инфицирования становится больше;
- рядом с невылеченной перфорацией ослабляется альвеолярный отросток, вследствие чего выпасть могут здоровые зубы;
- развиваются очаги нагноения.
Верхнечелюстной синус еще и расположен в непосредственной близости от головного мозга. Отсутствие своевременной реакции и развитие нагноения внутри пазухи чревато менингитом и менингоэнцефалитом – это уже диагнозы, напрямую угрожающие жизни.
Профилактические мероприятия
Профилактика перфораций дна верхнечелюстной пазухи заключается:
- в полноценном обследовании пациента перед проведением сложных стоматологических процедур;
- в правильной оценке анатомо-топографических особенностей каждого человека;
- в точном соблюдении технологии лечебных манипуляций.
Своевременное выявление признаков перфорации и ее адекватное лечение является залогом благоприятного исхода для пациента. Неправильная терапевтическая тактика или самолечение могут усугубить течение такого осложнения и стать причиной развития тяжелейших негативных последствий.
Признаки, если перфорация осталась без внимания врача
Симптомы воспаления после неудачного лечения возникают по-разному — через несколько дней, недель или даже лет. Зависит от стерильности инородного тела в пазухе, его способности вызывать воспалительные процессы, особенностей работы иммунной системы пациента. Возможны такие проявления:
- чувство тяжести;
- боль при жевании;
- гнойные и серозные выделения из одной ноздри;
- повышенная температура;
- нарушение обоняния;
- боль при легком постукивании под глазом и в области носа.
Это типичные признаки одонтогенного гайморита, спровоцированного некачественным лечением зубов. Ключевое отличие от риногенного гайморита (когда инфицирование пазухи происходит со стороны носовых ходов в результате ОРВИ или гриппа) — признаки воспалительного процесса обнаруживаются только с одной стороны, где проводилось лечение.
Что делать, если перфорация все-таки произошла?
Увы, периодически это случается. И дальнейшая тактика зависит, в большей степени, от размера перфорации.
Первое, и самое главное – НЕ ПАНИКОВАТЬ!
Второе, что нужно сделать вне зависимости от размера и локации дефекта – вывести перфорации в центр апертуры. Для этого, апертуру придется расширить:
Третье – мобилизация краев перфорации. Со всех сторон ее должна окружать нормальная мобилизованная слизистая оболочка верхнечелюстной пазухи.
Как правило, этого достаточно, чтобы небольшой дефект закрылся сам по себе. Происходит это по тем же принципам, что и уменьшение пятна на сдувающемся воздушном шарике:
Если этого не происходит, существуют разные варианты закрытия перфорации слизистой оболочки верхнечелюстной пазухи в ходе операции. В любом случае, это не повод прекращать операцию.
Вариант #1. Излишняя мобилизация слизистой оболочки верхнечелюстной пазухи
Это срабатывает только с небольшими дефектами и при хорошей мобильности слизистой оболочки пазухи.
Суть в следующем: слизистая оболочка верхнечелюстной пазухи мобилизуется значительно больше, чем нужно, это позволяет “стянуть” дефект. Некоторые хирурги предлагают накладывать при этом швы, но, во-первых, это не так просто, во-вторых, в этом нет необходимости, поскольку слизистая оболочка довольно быстро восстанавливает герметичность за счет собственной эластичности и формирования кровяного сгустка:
На фотографии видно, как дефект слизистой в правом углу спадается и уменьшается в размерах. В ходе дальнейшей мобилизации шнайдеровой мембраны он исчезает вообще.
Вариант #2. Использование аутокостного фрагмента и/или свободного деэпителизированного лоскута.
На RegenerationDay я неоднократно рассказывал о том, что любую остеопластическую операцию, в том числе и синуслифтинг, можно провести вообще без использования биоматериалов. Другое дело, что это несколько сложнее, дольше и травматичнее.
Однако, при “костнопластическом” создании доступа в верхнечелюстную полость, у нас остается аутокостный фрагмент, который мог бы использоваться для закрытия случайной перфорации слизистой оболочки верхнечелюстной пазухи. Сделать это очень просто:
Минус у этого варианта один: он работает только в случаях “костнопластического” создания апертуры, когда у нас появляется “лишний” фрагмент аутокости. Если же доступ в верхнечелюстную полость создавался другим способом, то получение деэпителизированного лоскута потребует донорского участка, что, в свою очередь, увеличивает время и травматичность операции.
Вариант #3. Использование барьерных мембран
По сути, это “классический” вариант закрытия перфораций шнайдеровой мембраны. Суть проста – мы используем барьерную мембрану типа Bio-Gide или Jason, перекрывая дефект, в среднем, на 30%. Таким образом, мы можем перекрыть даже очень большую перфорацию с достаточно предсказуемым результатом:
Сначала обнаруживаем и выделяем дефект слизистой так, чтобы он максимально уменьшился:
подбираем барьерную мембрану, подгоняем ее по размеру:
приклеиваем получившуюся “заплатку” и заполняем субантральное пространство графтом:
Существует лишь один нюанс применения барьерных мембран при закрытии дефектов слизистой оболочки гайморовой пазухи. И связан он, непосредственно, со свойствами барьерных мембран.
В полости носа и в гайморовой пазухе живут микробы. Это, по сути, такая же открытая среда, в ней, как и в полости рта, есть своя микрофлора. А барьерные мембраны проницаемы не только для клеток организма, но и для бактерий. Следовательно, если барьерная мембрана открывается в просвет верхнечелюстной пазухи, существует риск инфицирования подлежащего графта (см. “Факторы успеха остеопластических операций. Фактор #2 и Фактор #3). Поэтому перед тем, как “заклеивать” образовавшуюся дырку в слизистой оболочке заплаткой из барьерной мембраны, нужно по максимуму свести края этой дырки. В идеале – вообще полностью ее стянуть. Чтобы мембрана не открывалась в полость носа. Таким образом, вы существенно уменьшите вероятность инфицирования графта и сделаете результат операции более предсказуемым.
У этого варианта есть еще один существенный минус, а именно – стоимость барьерной мембраны. Если вы, изначально, не предполагали ее использовать, то вам будет очень сложно объяснить пациенту, почему его операция стала стоить больше, чем он изначально рассчитывал.
Вариант #4. Использование коллагеновых матриц
На этом варианте я хотел бы остановиться более подробно.
В случае возникновения перфораций до недавнего времени мы использовали барьерные мембраны в 100% случаев. Однако, у барьерных мембран есть один существенный недостаток – они проницаемы не только для клеток, но и для бактерий. А это значит, что микрофлора, которая всегда присутствует в верхнечелюстной пазухе (это такая же открытая среда, как полость рта или полость носа) вполне может инфицировать графт через барьерную мембрану и ухудшить результаты операции (см. выше “Вариант #3”).
Существует ли биоматериал, который не боится открытой среды? При этом, такой же удобный в работе, как барьерная мембрана?
Да, существует. Это коллагеновая матрица.
необязательно Geistlich Mucograft, но со схожими свойствами.
В отличие от барьерной мембраны, коллагеновая матрица предназначена для того, чтобы вестись “в открытую”, а ее структура препятствует проникновению микрофлоры в подлежащий графт. Именно поэтому мы используем их для аугментации лунок зубов после удаления.
Приведу простой пример.
В ходе проведения операции синуслифтинга, у нас образовалась небольшая перфорация шнайдеровой мембраны:
Мы начинаем с того, что выводим ее в центр апертуры, попутно мобилизуем края. В результате, она несколько уменьшилась в размерах:
Чем бы ее заклеить?
В данном случае я использовал Geistlich Mucograft Seal 8mm. Биоматериал в данном форм-факторе стоит дешевле, чем барьерная мембрана, а его диаметр позволяет легко перекрыть образовавшийся дефект слизистой:
Перед позиционированием Mucograft лучше намочить. Он станет более эластичным (без потери прочности) и мягким:
После чего, он легко приклеивается и перекрывает дефект:
Нам лишь остается заполнить образовавшееся субантральное пространство графтом (Bio-Oss) и закончить операцию синуслифтинга и остеопластики так, как мы планировали:
Минус этого варианта в том, что коллагеновая матрица Mucograft сравнимых с барьерной мембраной размеров, например, 15х20 мм, стоит дороже. К тому же, сама компания Geistlich не одобряет такой подход, ссылаясь на установленные протоколы и инструкции по применению биоматериалов. Тем не менее, мне он кажется очень удобным и доступным, ведь наибольшее количество перфораций имеют размер менее 5-6 мм, что позволяет легко и относительно недорого перекрывать их с помощью Mucograft Seal 8 mm. Ну и, на мой взгляд, коллагеновая матрица, благодаря своим свойствам, относительно спокойно переживет контакт с микрофлорой верхнечелюстной пазухи и не позволит ей инфицировать подлежащий графт.
Собственно, результат такого подхода, несмотря на возражения Geistlich Pharma AG был очень даже ничего:
Так, что этот вариант заслуживает, если не активного внедрения, то, как минимум, внимания как со стороны производителя, так и со стороны имплантологов.
Вариант #5. Отказ от продолжения операции
Как видите, перфорация слизистой в ходе проведения синуслифтинга – вообще не проблема. Тем или иным вариантом мы можем перекрыть дефект и спокойно продолжить операцию. Однако, возникает резонный вопрос: “До каких пор и какого размера перфорацию мы можем перекрыть?
В статье про синуслифтинг я пишу, что перфорация диаметром более 1 см – это повод закончить хирургическую операцию и отложить синуслифтинг до момента полной реабилитации. Однако, это было до того, как у меня в практике произошел вот этот случай. Повторяться не буду, кому интересно – можно почитать здесь>>
Этот случай наглядно показал, что даже большие дефекты слизистой оболочки, значительно больше 1 см в диаметре, вполне себе закрываются и делают возможным проведение синуслифтинга. Поэтому незаконченных операций у нас уже давно нет.
Как проходит лечение
Мы с уважением относимся к личному времени пациента, стремимся провести все мероприятия комплексно, в один день:
- Профессиональная гигиена Подготовка полости рта для обеспечения стерильности при хирургической операции во избежание вторичного инфицирования пазухи
- Операция по устранению воспаления Выполняется во сне, метод доступа к пазухе выбирается в зависимости от расположения инородного тела, наличия новообразований
- Временное протезирование Если причинный зуб пришлось удалить, для маскировки дефекта устанавливается временная коронка или иммедиат-протез
Хирургические операции в нашем Центре выполняются в седации. Пациент ничего не чувствует, исключены страхи и переживания. Седативные препараты погружают в контролируемый медикаментозный сон без провала в бессознательное состояние — это не общий наркоз! Не содержат токсичных компонентов, действуют мягко, сохраняя рефлексы. Аппарат искусственной вентиляции легких не подключается, госпитализация не требуется.
Завершает хирургическое вмешательство обязательное КТ-обследование, необходимое для оценивания качества выполненных работ.
Через 10-14 дней пациент приглашается в клинику для снятия швов и контрольного КТ-снимка. Составляется график профессиональных осмотров.