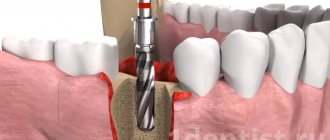
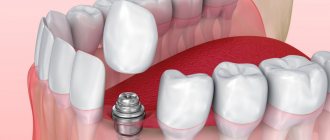
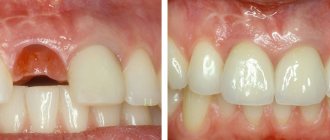
Перед операцией необходимо провести профессиональную гигиену полости рта.
Если операция проводится с анестезиологом, необходимо приезжать с сопровождающим лицом, либо операция будет отменена.
Рекомендации при проведении хирургического лечения
После хирургического вмешательства Вы можете испытывать болезненные ощущения, которые будут проходить по мере заживления тканей. Послеоперационный отек или гематома могут возникнуть и в областях смежных с областью операции, что является естественным следствием хирургического вмешательства. Возможно незначительное повышение температуры тела.
Пожалуйста, следуйте нашим рекомендациям!
Перед операцией
- Подготовьте дома пакет со льдом.
- В день операции примите легкую пищу за 2-3 часа до назначенного времени.
- За сутки до операции категорически запрещено употребление алкогольных напитков.
- Обязательно сообщите врачу-стоматологу обо всех индивидуальных особенностях Вашего организма и имеющихся аллергических реакциях, с целью точного выбора безопасного для Вас анестетика.
- Перед операцией посетите туалет.
- На операцию лучше прийти в свободной одежде без ворота.
После операции
— Во избежание возникновения сильного отека и кровоточивости в течение первых суток после операции необходимо прикладывать пакет со льдом к щеке на стороне операции на 15-20 минут с перерывами на 30-40 минут.
— Полоскание рта при кровоточивости недопустимо!
— После операции синус-лифтинга не следует пить через соломинку, усиленно сморкаться и надувать щеки.
— Для снижения вероятности носового кровотечения (после операций на верхней челюсти) и уменьшения послеоперационного отека необходимо в течение нескольких дней после операции спать с приподнятой головой (добавьте лишнюю подушку).
— Не рекомендуется употребление табачных изделий за 1 неделю до и в течение 2 недель после операции.
— Запрещается управлять автомобилем в день проведения операции с премедикацией.
— Не рекомендуется принимать пищу до прекращения действия анестетика. В первые дни после операции рекомендуется употреблять мягкую негорячую пищу.
— Не рекомендуется употреблять алкоголь, кофе, крепкий чай во избежание негативного влияния перечисленных напитков на циркуляцию крови и заживление раны.
Простая методика удаления зубов
Предполагает использование одного инструмента. Как правило, это щипцы или элеватор. Методика удаления зубов и корней на верхней челюсти предполагает использование всей силы правой руки стоматолога. А вот при методике удаления корней и зубов на нижней челюсти давление происходит при помощи большого пальца правой руки.
При использовании щипцов, стоматолог накладывает их на коронку таким образом, чтобы хватка была достаточно крепкой, чтобы выдернуть зуб, но не сильно, чтобы его не разрушить. Далее происходит процесс вывихивания, который может проводиться двумя техниками: при помощи раскачивания или вращения. Первый способ, как правило, применяется при экстракции многокоренных зубов, а второй – при наличии не более одного корня. После вывихивания зуба из десны, происходит процесс извлечения зуба.
Дополнительные советы
Не следует поднимать тяжести, наклоняться, заниматься спортом, а также принимать горячую ванну в течение 5-7 дней после хирургического вмешательства.
В течение нескольких дней может быть снижена работоспособность, а также способность водить автомобиль.
Не забывайте принимать лекарственные препараты, назначенные хирургом-стоматологом после операции.
Убедительно просим!
Явиться для осмотра и снятия швов через 5-7 дней после операции, по согласованию с Вашим врачом-хирургом. О любых изменениях Вашего самочувствия необходимо незамедлительно ставить в известность врача-хирурга или администратора клиники.
Рекомендации по уходу за дентальными имплантатами
Срок службы имплантата зависит от:
- Правильности проведения хирургического и протетического этапов, проведенных в стоматологической клинике.
- Выполнения пациентом рекомендаций, данных стоматологом непосредственно в послеоперационный период и период после протезирования на имплантате.
- Тщательности гигиенического ухода за конструкцией «имплант-коронка».
- Кровоснабжения костной ткани и десны в области имплантации. (Курение сигар и сигарет весьма и весьма негативно влияет на периферическое кровообращение, что может даже помешать приживлению имплантата. !!!)
Постэкстракционные лунки однокорневых зубов: классификация и протоколы восстановления
В настоящее время существует множество клинических протоколов, предусматривающих экстракцию функционально скомпрометированных зубов с последующей их заменой конструкциями с опорой на дентальные имплантаты. Однако, предсказуемость каждого конкретного алгоритма лечения весьма вариабельна, особенно в условиях различных дефектов постэкстракционных лунок, поэтому систематизация таковых помогла бы значительно оптимизировать процесс выбора и аргументации соответствующих протоколов ятрогенных вмешательств в ходе комплексной реабилитации стоматологических пациентов.
Данная статья является некой дорожной картой, цель которой состоит в том, чтобы помочь практикующим врачам правильно подойти к выбору клинических манипуляций в ходе восстановления лунок однокорневых зубов. Предложенная авторами классификация является уникальной, в которой учитывается объем необходимого вмешательства, возможность планирования лечения и обеспечения условий для адекватного заживления раны после хирургической экстракции. Кроме того, данная классификация также учитывает топографические особенности костной ткани в области участков экстракции, а выбор протокола лечения базируется на биологических принципах заживления ран челюстно-лицевой области. Протокол реабилитации также состоит из анализа формы резидуальной костной ткани, биотипа и особенностей позиционирования лунок на верхней и нижней челюстях. Но для общего понимания всей проблемы в первой части статьи приведено описание тех предрасполагающих условий и аспектов, которые привели к созданию вышеупомянутой классификации.
Актуальность темы
В основе предложенной классификации лежит состояние костной ткани лунок: ее наличие и форма определяют дальнейшие манипуляционные аспекты лечения. Костный рельеф лунки влияет на дальнейшие сроки установки имплантата и выбор необходимых методов аугментации в ходе комплексной реабилитации. Понятие костной топографии экстракционной лунки включает в себя параметры формы, контура и 3-мерной структуры резидуального гребня, оставшегося после удаления зубов. В свою очередь, все вышеперечисленные параметры определяются формой альвеолы апикальнее области экстракции, уровнем кости в межзубных участках, высотой, толщиной и качеством костной пластинки с вестибулярной стороны. Каждый из этих аспектов твердых тканей влияет на дальнейший исход восстановления лунки, и был учтен в процессе создания предлагаемой авторской классификации.
Наличие и качество костной ткани
Форма и размер костной ткани находящейся апикальнее области экстракции зубов, которые представляют так называемый параметр апикальной топографии кости, играют важную роль в дальнейшем планировании процедур немедленной и отсроченной имплантации. Для того чтобы обеспечить адекватную первичную стабильность интраоссальных конструкций, необходимо наличие как минимум 3-4 мм интактной поддерживающей кости. Кроме того, если подлежащий удалению зуб имеет специфическую апикальную выпуклость, в дальнейшем это может несколько утруднить процесс заживления костной ткани перед процедурой имплантации. В подобных случаях для обеспечения необходимой позиции имплантата без дополнительных хирургических манипуляций попросту не обойтись (фото 2). Говоря конкретнее, зубы с дефицитной апикальной топографией значительно утрудняют выполнение процедуры имплантации по любому протоколу даже в условиях проведения необходимой костной аугментации лунки. Подобная ситуация часто встречается после периапикальных патологий зубов или же по причине специфической анатомии костной альвеолы. Уровень интерпроксимальной кости влияет на заживление и поддержку мягких тканей с контактных сторон установленного имплантата, поскольку наличие или отсутствие межзубного сосочка определяется именно состоянием кости в контактной области между опорными конструкциями. Таким образом, топография кости определяет не только функциональный, но и эстетический результат будущего комплексного лечения. Кроме того, интерпроксимальная костная стенка вместе со щечной и язычной составляющими непосредственно влияет на процесс естественного восстановления лунки, поскольку кровяной сгусток после экстракции формируется именно в пределах имеющихся костных границ. В дальнейшем он играет роль своеобразного каркаса, трансформирующегося в зрелую трабекулярную кость. Поскольку костные стенки являются единственной поддержкой кровяного сгустка, их высота непосредственно влияет на размер сформированного каркаса, а, следовательно, и на конечную структуру костной ткани.
Качество костных стенок является еще одним параметром, определяющим морфологию альвеолярного участка после процедуры экстракции. При тонких параметрах кости, ее превалирующем кортикальном характере или при наличии дигисценций значительно возрастает риск резорбции лунки после удаления скомпрометированных зубов. Негативные изменения размеров лунки, возникающие после процедуры экстракции, можно компенсировать посредством направленной костной регенерации (GBR), проводящейся сразу после первичного хирургического вмешательства. Использование костного заменителя также может значительно уменьшить потерю объема щечной костной пластинки, который является критически важным как с точки зрения функциональных, так и эстетических параметров.
Принципы восстановления пародонтальных дефектов
В описанных ниже протоколах лечения для восстановления постэкстракционных лунок использовались те же принципы, что и для реставрации пародонтальных дефектов, поскольку эти два типа альтераций являются весьма аналогичными: рана заживает от периферии к центру, а постэкстракционная лунка является ни чем иным, как 4-ех стеночным дефектом. В то же время при потере половины высоты щёчной стенки дефект трансформируется в трехстеночный-с-половиной, а при полной редукции одной из костных пластин – в полноценный трехстеночный. Логично, что чем меньше количество костных стенок, тем ниже уровень предсказуемости будущего хирургического лечения. Не последними важными параметрами являются также ширина имеющихся костных границ, как и их качество, отталкиваясь от которых авторы провели систематизацию дефектов на три разные группы. Каждый из протоколов лечения специфической группы учитывает возможный прогноз восстановления лунки с исходящими из него последствиями. Выбор же материала костного трансплантата остается дилеммой самого практикующего врача.
Главное помнить, что подобные манипуляции нацелены на ретенцию пространства, заполнение дефектов клетками-предшественниками и первичное закрытие операционной раны. Кроме того, не следует забывать, что выполнение аугментации непосредственно после удаления зубов может спровоцировать дисгармонические нарушения в области слизисто-десневого соединения. Подобное несоответствие можно откорректировать посредством репозиции мягких тканей или во время открытия имплантатов для фиксации супраструктур.
Тонкий и толстый биотипы
Характеристики и качество мягких тканей оказывают значительное влияние на окончательный эстетический и функциональный результат лечения, следовательно, учет биотипа тканей у пациента является обязательным во время планирования будущей комплексной реабилитации. Толстый или тонкий биотип тканей определяет особенности их покрытия костного каркаса и то, каким образом они реагируют на хирургическое вмешательство. Толстый биотип десен более терпимый к хирургическим вмешательствам по типу имплантации или экстракции, следовательно, при таких параметрах мягких тканей легче предупредить дисколорацию десневого профиля и проще обеспечить восстановление сосочков и объема мягких тканей вокруг реставраций с опорой на имплантаты. Кроме того, риск возникновения рецессии в результате хирургических или механических манипуляций при толстом биотипе почти сведен к минимуму. Из этого следует, что алгоритм лечения при толстом и тонком биотипах должен отличаться с целью достижения и эстетического, и функционального результата лечения. Тонкие биотипы десен нуждаются в большей поддержке для обеспечения того же уровня контура и требуют реализации более консервативного подхода лечения, учитывая их восприимчивость к возможности развития рецессии. Следовательно, при разработке хирургических протоколов, влияние биотипа мягких тканей на окончательный результат лечения является предметом долгого и тщательного анализа и обеспечивает необходимые критерии для прогнозирования возможных исходов комплексной реабилитации.
Атравматическая безлоскутная техника
Во всех клинических случаях протокол лечения предусматривает выполнение атравматического безлоскутного подхода с обязательным анализом параметров резидуальной костной структуры, особенностей апикальной топографии и уровня интерапроксимальной кости, а также оценку биотипа мягких тканей. Анализ костных критериев выполняется с использованием возможностей рентгенографических методов исследования и современной конусно-лучевой компьютерной томографии сразу же после выполнения экстракции. Атравматический подход к удалению зубов обеспечивает максимальное сохранение структуры твердых и мягких тканей с поддержкой соответствующего уровня кровоснабжения между десной и щечной пластинкой лунки, что помогает минимизировать эффект резорбции твердых тканей. После определения класса лунки и биотипа мягких тканей, врач может приступать к непосредственному выполнению ятрогенного вмешательства. В конкретных случаях для компенсации дефицита костной ткани, врач может прибегнуть к проведению процедуры ортодонтической экструзии перед удалением зубов. В подобных ситуациях оценку области будущей имплантации нужно проводить только после завершения ортодонтической фазы лечения. Оценка постэкстракционных лунок по предложенному протоколу поможет клиницистам более аргументировано подойти к выбору наиболее подходящего алгоритма лечения и достичь максимально прогнозированных результатов реабилитации.
Классификация и протокол лечения
Демонстрация параметров по типу пародонтального статуса, состояния лунки и результатов КЛКТ-исследований однокорневых зубов представлены на фото 1-4.
Фото 1. Слева. Клинический пример процедуры удаления фронтального 27 зуба нижней челюсти с дальнейшим восстановлением данного участка при помощи имплантата. Обратите внимание на вогнутость альвеолы в апикальном участке. Учитывая особенности апикальной топографии, в данной ситуации был применен 2-этапный протокол имплантации. При непосредственном заполнении лунки материалом костного заменителя особенности морфологии все равно не позволяли установить титановую инфраконструкцию. В процессе лечения был отсепарирован полный лоскут и проведена полноценная процедура направленной костной регенерации. Справа. Обратите внимание на заново сформированный уровень кости с вестибулярной стороны и новую морфологию гребня, позволяющую провести процедуру дентальной имплантации.
Фото 2. Слева. Пример адекватного уровня интерапроксимальной костной ткани. Здоровое состояние пародонта с опорой на костную ткань обеспечивает адекватный десневой профиль. Справа. Пример средней резорбции костной ткани: наличие резидуальной костной ткани обеспечивает достаточную поддержку мягких тканей.
Фото 3. Слева. Постэкстракционная лунка класса I с интактной вестибулярной пластинкой, резорбируемой не более чем на 25%. В центре: постэкстракционная лунка класса II с дигисценциями и резорбций щечной пластинки приблизительно на 50%. Справа. Постэкстрационная лунка класса III с более чем 50% потерей вестибулярной костной пластинки.
Фото 4. Сагиттальные срезы постэкстрационных лунок класса І (слева), класса ІІ (в центре), и класса ІІІ (справа). Обратите внимание на уровни щечной пластинки относительно цементно-эмалевого соединения.
I класс
Лунки I класса являются наиболее подходящими для лечения. Альвеолы с интактной щечной пластинкой, адекватным уровнем междуапроксимальной костной ткани и достаточными параметрами апикальной топографии подпадают под данный класс систематизации. Интактность щечной пластинки определяется отсутствием трещин и дигисценций в структуре таковой, а также уровнем редукции костной ткани не более, чем на 25% (фото 4, слева; фото 5, слева). Данный процент был выбран для оценки, исходя из среднего показателя длины корней однокорневых зубов, составляющий 14,2 мм среднего объема костной ткани, который регенерирует после немедленной установки имплантатов. Адекватная апикальная топография предусматривает такой объем костной ткани, который бы обеспечил ретенцию как минимум 3-4 мм дентального имплантата (фото 2). Что же касается междуапроксимальной кости, то ее параметр определяется отсутствием или умеренным (до 2 мм) уровнем редукции костной массы, обеспечивая при этом все условия для необходимой поддержки мягких тканей и размещения платформы имплантата в надлежащем апикально-корональном положении относительно соседних зубов с учетом позиции контактных сторон (фото 3, слева). Постэкстракционные лунки I класса можно лечить посредством немедленной установки имплантатов с или без фиксации провизорных реставраций, исходя из показателей стабильности инфраконструкции и зазора между титановым винтом и стенкой альвеолы, который нужно выполнить трансплантатом.
II класс
Лунки класса II отличаются от лунок класса I в по параметрам количества и качества резидуальной щечной пластины. Альвеолы II класса характеризуются наличием дигисценций или дефицита щечной стенки на 25-50% ее высоты, но, как и лунки I класса, они имеют адекватный объем межпроксимальной костной ткани и достаточные параметры апикальной топографии (фото 3, слева; фото 4, в центре, фото 5, в центре). При наличии толстого биотипа десен в лунки II класса можно проводить непосредственную имплантацию. При этом не рекомендовано фиксировать провизорные реставрации, а резидуальный дефект вокруг инфраконструкции необходимо аугментировать и покрыть изолирующей мембраной. При тонком биотипе лучше отдать предпочтение отстроченному алгоритму имплантации с проведением всех мероприятий для сохранения объема костной ткани лунки зуба. При топографии области экстракции на верхней челюсти для обеспечения адекватного эстетического профиля мягких тканей можно воспользоваться техникой аугментации с помощью соединительнотканного ротированного лоскута на ножке, сформированного с области неба. Положение области экстракции на верхней челюсти сопутствует возможности проведения мягкотканной аугментации вокруг установленной титановой инфраконструкции, но при удалении зубов на нижней челюсти лучше всего придерживаться конкретно отстроченного алгоритма имплантации. Подобный консервативный подход рекомендован по причине встречаемости тонкого биотипа десен и повышенного риска возникновения рецессий. В ходе закрытия раны первичным натяжением возможно нарушение в области слизисто-десневой линии вокруг титановой опоры, что легко можно откорректировать во время повторного открытия имплантатов.
III класс
Лунки III класса представляют собой наиболее сложные клинические ситуации, характеризующиеся недостаточной апикальной топографией, дефицитом интерапроксимальной костной ткани и редукцией вестибулярной пластинки более, чем на 50%. Как правило, дефицит кости в апикальной области может быть вызван или патологическим периапикальным процессом, или в результате особенностей анатомии данной части альвеолы (фото 4, справа; фото 5, справа). Недостаток апроксимальной костной ткани проявляется уровнем ее редукции, превышающим 2 мм с одной или обеих контактных сторон. Постэкстракционные лунки III класса условно можно разделить на те, в которых наблюдается дефицит кости в апикальном участке, и те, в которых недостаток уровня костного гребня находится на апроксимальной стороне альвеолы с или без наличия дефекта щечной пластины. При неадекватной апикальной топографии рекомендовано проводить костную аугментацию по типу направленной костной регенерации с последующей отстроченной установкой имплантатов. При достаточных апикальных параметрах и дефиците апроксимальной кости лунки III класса, независимо от биотипа, восстанавливаются так же, как и лунки II класса с тонким биотипом, то есть по отсроченному протоколу имплантации с проведением соответствующих аугментационных мероприятий. На верхней челюсти также можно использовать ротированный соединительнотканный лоскут с неба, на нижней же следует проводить аугментацию с дальнейшей отстроченной установкой титановых опор. В отдельных случаях клиницист может использовать технику костной экструзии для восстановления параметров интерапроксимальной костной ткани. Повторный анализ лунки проводят только по завершении ортодонтического лечения, поскольку параметры костных и мягких тканей в процессе такового значительно изменяются.
Выводы
В данной статье представлена уникальная классификация с адаптированными к ней протоколами лечения постэкстракционных лунок однокорневых зубов при помощи дентальных имплантатов. Классификация базируется на оценке исходных параметров количества и качества костной ткани щечной пластины, резидуального гребня в интерапроксимальных участках, а также учитывает особенности апикальной топографии. Протоколы лечения также предполагают проведение анализа топографии самой лунки, биотипа мягких тканей и трехмерной позиции альвеолы. Группирование лунок происходит, исходя из процентного значения редукции щечной пластинки с учетом других ключевых параметров, которые помогают врачу подойти к выбору необходимого алгоритма лечения наиболее адекватно и аргументировано. Конечно, другие варианты лечения постэкстракционных лунок могут быть не менее успешными, однако выбор предлагаемых протоколов лечения основывался на показателях их прогнозированности и биологических принципах заживления раны. Анализ отдаленных результатов сохранения уровня костной ткани, а также достижения соответствующих эстетических параметров мягких тканей остаются темой для дальнейших более глубоких исследований. Ни один из предложенных в статье методов не является абсолютно новым или ранее неизвестным, авторы лишь хотели предложить соответствующий протокол выбора того или иного наиболее подходящего алгоритма ятрогенного вмешательства.
Авторы: Edgard El Chaar, DDS, MS Sarah Oshman, DMD Pooria Fallah Abed, DDS
Гигиена полости рта
Независимо от размера и количества имплантатов, о них необходимо заботиться, как будто это обычные зубы. Щеткой и нитью чистите Ваши зубные имплантаты два раза в день. Используйте специальные пушистые зубные нити (например, Oral-B superfloss или ultrafloss).
При чистке зубов обращайте особое внимание на задние зубы и межзубные промежутки. Используйте щетку мягкой или средней жесткости. Кроме того, пользуйтесь ирригатором, для дополнительной глубокой очистки межзубных пространств водяным орошением.
Существуют специальные щетки, которые могут быть использованы для очистки межзубных промежутков — зубные ершики. Спросите своего стоматолога о них — в некоторых случаях они не рекомендованы.
Посещайте стоматолога-гигиениста два раза в год, он является единственным, кто может очистить ваши имплантаты так тщательно, как необходимо. Регулярные визиты к стоматологу очень важны. Ваш стоматолог будет проверять состояние Ваших десен, челюстей и имплантатов.
Курение является злом для здоровья и для зубных имплантатов, в том числе. Для хорошего прогноза срока службы имплантатов было бы неплохо, если бы Вы перестали курить.
Подготовка
Прежде чем начинать непосредственно удаление зуба на нижней челюсти, врач должен не только визуально обследовать ротовую полость, но и отправить пациента на рентген. На снимке будет видно точное расположение корней, их состояние – стоматолог сможет заранее определить возможные сложности с удалением.
Кроме рентгена, необходимо убедиться в отсутствии гиперчувствительности и/или индивидуальной непереносимости к анестезирующим препаратам – использование обезболивающих при удалении обязательно. Нужно убедиться в том, что пациент хорошо переносит инъекции и не имеет стоматофобии – в противном случае, провести оперативное вмешательство без проблем не получится.
Прием пищи
Старайтесь не жевать твердые леденцы, лед или другие твердые продукты (например, твердый шоколад или сухая рыба), так как они могут ослабить или сломать винт абатмента.
Воздерживайтесь от таких продуктов, как карамель или ирис, так как они могут прилипнуть к коронке и провоцировать раскручивание винта абатмента.
Не открывайте бутылки и не раскалывайте зубами орехи по тем же причинам.
Используйте защитные спортивные каппы во время участия в спортивных состязаниях и избегайте прямых ударов по лицу.
Воздержитесь от скрипа зубами. Если скрип происходит непреднамеренно или во время сна (бруксизм), известите об этом стоматолога и он сделает Вам тонкую ночную защитную каппу.
От качества и регулярности ухода за имплантатами зависит длительность их службы.
До и после имплантации
До операции:
Подготовьте несколько выходных дней после даты планируемой операции.
Не курить или снизить количество выкуриваемых сигарет.
Если накануне операции вы заболели, то предупредите об этом имплантолога.
Узнайте у имплантолога о медикаментах, которые понадобятся сразу после операции.
Пациентам, страдающим сахарным диабетом в компенсированной форме, за 2 недели до операции и 2 недели после нее, необходимо соблюдать строгую диету.
Накануне операции хорошо выспитесь.
Позаботьтесь о сопровождении, если планируется наркоз, седация или сложная операция, не планируйте быть за рулем.
Если у Вас появились герпетические высыпания на слизистой, то операцию следует перенести.
После операции:
Если у вас была проведена зубная имплантация у вас могут возникнуть некоторые типичные неудобства, связанные с любым типом стоматологической хирургии. Они могут включать:
- Отек десны и лица.
- Травму десен.
- Подвижность рядом стоящих зубов.
- Боль в месте имплантации.
- Небольшое кровотечение.
- Синяки и кровоподтеки.
Вам могут понадобиться обезболивающие и антибиотики. Соблюдайте рекомендации имплантолога.
Что необходимо соблюдать после имплантации:
- Чистить зубы мягкой щеткой до снятия швов
- Принимать мягкую пищу в течение 5-7 дней. Нельзя принимать горячую, острую, соленую пищу.
- Начиная с третьего дня после операции и до снятия швов, дважды в день (после чистки зубов) необходимо полоскать рот раствором хлоргексидина.
- Не перегреваться на солнце, в сауне.
- Не заниматься активными видами спорта.
- Не курить или снизить количество выкуриваемых сигарет.
- Не летать на самолете, не плавать, не нырять в течение 2-х недель (особенно важно после операции синус-лифтинга).
- Не сморкаться, чихать с открытым ртом (особенно важно после операции синус-лифтинга).
- Если отеки, дискомфорт или другие симптомы усиливаются в течение нескольких дней после операции, повышается температура — обратитесь к хирургу-имплантологу.
- После удаления зуба
- Если Вам удалили зуб, Вы должны заботиться о вашей полости рта. Соблюдая определенные рекомендации, вы почувствуетеь себя лучше, время заживления ускорится.
Восстановительный период
После удаления врач должен исследовать образовавшуюся лунку на предмет отсутствия осколков зубной ткани. Обращается внимание и на состояние раны — обильное кровотечение, как правило, не развивается, но исключения бывают. Рекомендации пациентам:
- принимать пищу и напитки можно только через 2 часа;
- на несколько дней (до полного заживления раны) исключить употребление слишком горячей/холодной пищи и жидкостей — найдите «золотую середину»;
- можно полоскать ротовую полость раствором обычной пищевой соды;
- гигиену полости рта проводить крайне аккуратно и избегать воздействия зубной щеткой на раневую поверхность.
Удаление зуба, при профессиональном подходе к процедуре, не представляет опасности и считается обычной практикой стоматолога.
Остановка кровотечения:
Для контроля остановки кровотечения, необходимо накусить марлевый тампон, размещенный стоматологом в полости рта. Давление способствует формированию кровяного сгустка в лунке. Если у вас есть сильное кровотечение, которое не остановилось через час после удаления зуба, необходимо накусить обычный чайный пакетик. Танин в чае помогает в формировании тромбов. Удерживайте тампон или чайный пакетик, пока кровотечение не прекратится.
Дополнительно охладите район удаления, сделайте холодовой компресс на лицо в районе удаления зуба по 10-15 мин. в час. Незначительное выделение крови в первый день после удаления — это нормально.
Цели операции удаления зуба
- Санация организма за счет устранения очагов одонтогенной инфекции.
- Ликвидация острого одонтогенного воспалительного процесса.
- Устранение предопухольных процессов, обусловленных хронической травмой слизистой оболочки полости рта, языка зубами.
- Улучшение жевательной функции путем создания условий для зубного протезирования.
- Устранение психоэмоционального дискомфорта и улучшение жевательной функции при лечении больных с аномалиями зубочелюстного аппарата.
Показания к удалению зуба делятся на две группы: общие и местные.
К числу общих показаний относятся такие, при которых проявления патологического состояния организма, вызванные больным зубом как очагом инфекции, выступают на первый план. Например, общие заболевания органов или систем в организме (эндокарда, миокарда, почек и т. д.).
Местные показания можно разделить на 3 группы:
- Санационные показания к удалению зуба: хронические периодонтиты, острые периодонтиты, наличие патологических процессов вокруг аномально расположенного зуба, разрушенные молочные зубы и т. д.
- Санационно-функциональные показания к удалению зуба: неправильно расположенный зуб, травмирующий слизистую оболочку полости рта, сверхкомплектные зубы, при наклоне в преддверие полости рта или в сторону языка.
- Санационно-протетические показания к удалению зуба: одиночные зубы, препятствующие стабилизации съемного протеза, корни зубов, которые не могут быть использованы для опоры протеза, выдвинувшиеся из-за отсутствия антагонистов зубы, удаление зубов по ортопедическим показаниям.
Абсолютных противопоказаний к удалению зубов нет. Однако, при некоторых заболеваниях операцию следует отложить и провести предварительно соответствующую подготовку. Временными противопоказаниями к операции удаления зуба являются:
- сердечно-сосудистые заболевания в период обострения;
- острые заболевания почек, поджелудочной железы;
- инфекционный гепатит (острый и период обострения);
- заболевания крови, протекающие с геморрагическими симптомами;
- острые инфекционные заболевания;
- заболевания цнс;
- психические заболевания в период обострения;
- беременность (первый и третий триместры);
- острая лучевая болезнь;
- зубы, расположенные в зоне злокачественной опухоли.
Для проведения операции удаления зуба используются специальные инструменты: щипцы и элеваторы (рычаги). Щипцы различаются по своему целевому назначению:
- для удаления зубов верхней или нижней челюсти;
- для удаления зубов с наличием или отсутствием коронковой части;
- для удаления зубов у взрослых и детей;
- для удаления зубов при ограниченном открывании рта.
Все они имеют такие элементы, как щечки, рукоятки и замок. Применение элеваторов основано на реализации принципа рычага или ворота.
Элеваторы могут использоваться как основной инструмент для удаления зубов с разрушенной коронкой (корней), ретенированных и дистопированных, а также как вспомогательный инструмент. В этих случаях с помощью элеватора осуществляют первый этап вывихивания, а завершают вывихивание и извлечение зуба щипцами.