Симптомы пузырчатки
Характерные симптомы пузырчатки – высыпания мелких пузырьков с серозным содержимым. Их локализация зависит от того, какая форма заболевания развивается:
- обыкновенная – появляются высыпания на слизистой оболочке, сопровождающиеся неприятным запахом;
- листовая – на кожных покровах формируются пузырьки, одновременно образуются корочки;
- неакантолитическая – высыпания располагаются на слизистой и губах. Такая форма патологии чаще диагностируется в пожилом возрасте.
При пузырчатке у детей и взрослых также наблюдаются:
- сильная слабость;
- повышенная сонливость;
- ухудшение или полная потеря аппетита;
- похудение даже на фоне употребления калорийной пищи.
Для выявления пузырчатки у новорожденных, более старших детей и взрослых проводятся такие методы обследования:
- осмотр больного и оценка высыпаний;
- проба Никольского – при ее помощи проводят дифференциальную диагностику с другими кожными болезнями;
- гистологическое и цитологическое исследование.
Симптомы пемфигуса (второе название заболевания) нередко похожи на симптомы других патологий, которые будут требовать совершенно иной терапии. Поэтому перед назначением лечения потребуется скрупулезное изучение возникшей симптоматики.
Главная > Терапевтическая
стоматология
> Заболевания слизистой полости рта > Поражения слизистой оболочки полости рта при дерматозах > Пузырчатка Пузырчатка
Пузырчатка (истинная, акантолитическая) — тяжелый дерматозвирусного или аутоиммунного происхождения, характеризующийся образованием пузырей и эрозий на слизистой оболочке полости рта, коже. Страдают этим заболеванием преимущественно люди старше 35 лет.
Различают 4 клинические формы пузырчатки: вульгарную, вегетирующую, листовидную и себорейную. Зачастую процесс начинается в полости рта, затем распространяется на кожу и другие слизистые оболочки, поэтому именно стоматолог может первым выявить данное заболевание и принять экстренные меры для его лечения.
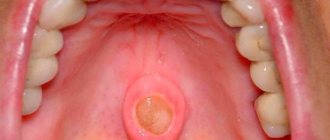
Изменения на слизистой оболочке полости рта при пузырчатке длительное время (несколько месяцев и даже лет) могут быть единственными симптомами заболевания. Во рту поражаются чаще всего щеки, небо, дно полости рта, губы, а также глотка.
В полости рта процесс протекает несколько иначе, чем на коже, что можно объяснить особенностями строения слизистой. Типичные пузыри здесь наблюдать обычно не удается. Вначале на месте поражения слизистая мутнеет, в центре очага возникает эрозия, быстро распространяющаяся по периферии. Характерным для пузырчатки является симптом Никольского – если потянуть за слизистую по краю эрозии, то она отслоится и на видимо здоровых тканях. Боли от эрозий довольно сильные, особенно при приеме пищи и разговоре. Если в полости рта есть разрушенные и недолеченные зубы, зубные камни и налет, то к высыпаниям может присоединяться гноеродная микрофлора, что существенно утяжеляет течение процесса. Появляется сильный гнилостный запах, общее состояние резко ухудшается.
Кроме слизистой оболочки полости рта и кожи, при пузырчатке могут поражаться и другие слизистые оболочки: глотки, пищевода, желудка, кишечника. Часто обнаруживаются поражения внутренних органов при пузырчатке, а также значительные изменения в центральной и периферической нервной системе.
Пузырчатка обычно протекает хронически, реже остро. До применения современных методов лечения длительность заболевания была от 2 месяцев до 2 лет, а исход, как правило, смертельным.
Лечение проводится совместно дерматологами и стоматологами.
Местное лечение направлено на борьбу с присоединившейся инфекцией, дезодорирование полости рта, уменьшение болевых ощущений. Рекомендуются тщательная санация полости рта, антисептические растворы в малых концентрациях, обезболивающие средства в виде ванночек, аппликаций, смазываний. При поражении губ облегчают страдания больных мази с антибиотиками, масляный раствор витамина А и др.
Bирусная пузырчатка полости рта и конечностей: Обзор темы
Что такое вирусная пузырчатка полости рта и конечностей у детей?
Вирусная пузырчатка полости рта и конечностей у детей – распространенная детская болезнь. Заболевание вызывает опухоль во рту, на руках, стопах, иногда на ягодицах и ногах. Опухоль во рту может причинять много боли и ребенку может быть трудно есть. Это неопасное заболевание и обычно все симптомы пропадают через неделю или около того.
Заболевание встречается в любое время года, но чаще всего вирусная пузырчатка рта и конечностей встречается летом и осенью.
Вирусная пузырчатка полости рта и конечностей не имеет ничего общего с другими заболеваниями, которые имеют похожие названия: ящур (иногда это заболевание еще называют молочницей) или «коровье бешенство». Эти заболевания встречаются практически только у животных.
Что вызывает вирусную пузырчатку полости рта и конечностей у детей?
Вирусная пузырчатка полости рта и конечностей у детей – распространенная детская болезнь, вызываемая вирусом под названием энтеровирус (кишечный вирус).
Вирус легко распространяется при чихании и кашле. Вы также можете заразится, вступив в контакт с зараженным стулом, например, при смене подгузников. Очень часто вспышки заболевания наблюдаются в границах общины. Чаще всего дети распространяют заболевание в течение нескольких первых недель заболевания. Но вирус сохраняется в стуле и иногда может распространяться в течение нескольких месяцев после того, как волдыри уже стухли, а ранки затянулись.
Обычно проходит от 3 до 6 дней после того, как у человека, попавшего под воздействие вируса пузырчатки полости рта и конечностей, проявляются симптомы заболевания. Это называется инкубационным периодом.
Какие симптомы?
Сначала ребенок может чувствовать себя уставшим, у него может воспалится горло, и подняться температур. Затем через день или два у ребенка могут появится ранки или волдыри на руках, стопах, во рту и иногда на бедрах. В некоторых случаях у ребенка появится сыпь до того, как выступят волдыри. Волдыри могут лопнуть и покрыться корочкой. Ранки и волдыри пропадают примерно через неделю.
Как ставится диагноз вирусная пузырчатка полости рта и конечностей у детей?
Доктор сможет поставить диагноз вирусная пузырчатка полости рта и конечностей основываясь на проявлении вышеописанных симптомов и основываясь на осмотре ранок и волдырей.
Как лечить это заболевание?
Вирусная пузырчатка полости рта и конечностей у детей не требует специального лечения. В большинстве случаев заболевание проходит через 7-10 дней. Вы можете воспользоваться нижеперечисленными советами, чтоб ослабить симптомы, проявляемые у ребенка:
- Предложите ребенку употреблять много прохладных напитков. Ребенку также можно предложить газированные напитки и мороженное.
- Не давайте ребенку кислые или острые и пряные продукты и напитки, например, сальса или апельсиновый сок. Эти продукты могут раздражать ткани в ротовой полости.
- Для уменьшения боли или для снижения жара, дайте ребенку ацетаминофен (например, Тайленол) или ибупрофен (например, Адвил). Не давайте ребенку аспирин, его связывают с возникновением синдрома Рейе.
Чтобы заболевание не распространялось:
- Приучите всех членов семьи часто мыть руки. Очень важно помыть руки после смены подгузников заболевшего ребенка. Это происходит потому что вирус может сохраняться в стуле несколько месяцев подряд после того как волдыри прошли.
- Не разрешайте ребенку делится игрушками и не целуйте его, пока он инфицирован.
- Если ребенок ходит в школу или в детский сад, поговорите с персоналом о том, когда ребенок может вернуться.
- При нанесении лосьона, крема или мази на волдыри ребенка носите латексные или резиновые перчатки.
| Ящур Ящур – вирусная инфекция, которая встречается у животных, например, у крупного рогатого скота, овец, свиней (парнокопытные животные). Это заболевание никак не связано с вирусной пузырчаткой полости рта и конечностей, которая встречается у людей – эти два заболевания вызваны абсолютно разными вирусами. Вирус, вызывающий развитие ящура, может распространяться от животного к животному при непосредственном контакте с инфицированным животным или в результате контакта с пищей или другими предметами, которые были заражены. Человек, ухаживающий за животными, может распространять заболевание от одного животного к другому через зараженную одежду, обувь, или другие зараженные предметы. Коровье бешенство Коровье бешенство (коровья губчатая энцефалопатия, КГЭ) – это перерожденное и обычно фатальное заболевание, которое влияет на центральную нервную систему крупного рогатого скота, овец, коз. Люди не могут заболеть коровьим бешенством, но в очень редких случаях они болеют одной из форм этого заболевания под названием болезнь Крейтцфельда – Якоба, если употребляют в пищу нервные ткани (мозг или спинной мозг) скота, инфицированного коровьим бешенством. Никто точно не знает, что вызывает коровье бешенство. По одной из теорий заболевание вызвано изменением формы некоторых протеинов, которые встречаются в клетках животного. Подобные изменения могут быть вызваны другими анормальными протеинами под названием прионы. У инфицированных коров анормальные протеины (прионы) встречаются в мозгу, спинном мозге, и в малом кишечнике. По другой теории коровье бешенство вызвано вирусом, вызывающим изменение протеинов до аномального уровня (прионы). Энтеровирус Энтеровирус, например, вирус Коксаки и ЕСНО-вирусы, живут в кишечниках людей и других животных. Обычно энтеровирусы не вызывают заболеваний, но при определенных условиях это может произойти. Инфицированные люди передают вирусы друг от друга через загрязненную пищу, воду или другие предметы. |
Публикации в СМИ
Истинная пузырчатка сопровождается появлением на неизменённой коже или слизистых оболочках пузырей, имеющих тенденцию к генерализации и слиянию. Частота. До 1% всех кожных заболеваний. Возникает в любом возрасте, но чаще страдают лица 40 60 лет, женщины чаще, чем мужчины.
Патогенез. В части случаев зарегистрировано образование аутоантител к гликопротеинам кератиноцитов — входящим в состав десмосом десмоглеинам 1 и 3 (125670, *125671, 169615, гены DSG1, DSG3, 18q12). Эти гликопротеины известны как Аг PVA обыкновенной и листовидной пузырчатки. Аутоантитела к PVA распознают поверхностно клеточный гликопротеин кератиноцитов, что приводит к потере межклеточной адгезии. Патогистология. Характерны межклеточный отёк, деструкция десмосом в надбазальных слоях эпидермиса, образование пузырей. В полости пузыря видны единичные и группы акантолитических клеток округлой формы с крупными пузырьковидными ядрами и бледной цитоплазмой. При прямой иммунофлюоресцентной микроскопии: чёткое свечение IgG и С3 компонента комплемента в межклеточных промежутках эпидермиса. При вегетирующей пузырчатке — выраженный акантоз, папилломатоз и внутриэпидермальные микроабсцессы из эозинофилов. При листовидной пузырчатке акантолиз происходит в верхних слоях эпидермиса — зернистом и подроговом.
Клиническая картина и классификация • Вульгарная (обыкновенная) пузырчатка. На нормальной коже или слизистых оболочках появляются единичные пузыри, достигающие иногда величины грецкого ореха, с прозрачным, постепенно мутнеющим, редко геморрагическим содержимым. Одни пузыри спадаются, и содержимое их ссыхается в корки, другие разрываются и образуют эрозии. Симптом Никольского положителен. Акантолитические клетки обнаруживают в препаратах-отпечатках со дна эрозии. • Себорейная (эритематозная) пузырчатка Сенира–Ашера. Процесс начинается чаще на лице, спине, груди или волосистой части головы. Первичный элемент — пузырь небольших (в отличие от пузыря вульгарной пузырчатки) размеров, быстро ссыхающийся в серовато-желтоватые корочки, по снятии которых обнаруживают эрозивную поверхность. Симптом Никольского положителен. Акантолитические клетки обнаруживают не всегда. • Листовидная (эксфолиативная) пузырчатка. Регистрируют редко. Пузыри вялые, постепенно развивается эритематозно-сквамозный крупнопластинчатый дерматоз. Симптом Никольского резко положителен. • Вегетирующая пузырчатка (болезнь Нейманна). Регистрируют редко. Первоначальные очаги поражения локализуются на слизистой оболочке ротовой полости и на коже углов рта, на губах, в подмышечных и пахово-бедренных складках, на половых органах, вокруг пупка и заднего прохода, у женщин — под молочными железами. Сначала появляются быстро лопающиеся пузыри, на дне которых образуются постепенно увеличивающиеся, иногда кровоточащие вегетации. Симптом Никольского положителен. Акантолитические клетки обнаруживают всегда. Диагностика основана на совокупности результатов клинического, цитологического, гистологического и иммунологического обследований. При всех формах пузырчатки отмечают отложение IgG в межклеточной склеивающей субстанции эпидермиса. Гистологически выявляются горизонтальные трещины и полости над базальной мембраной, акантолитические клетки.
Дифференциальная диагностика • Экзема • Дерматомикоз • Герпес • Опоясывающий лишай • Многоформная экссудативная эритема • Буллёзное импетиго • Пемфигоид • Герпетиформный дерматит. Лечение • ГК — преднизолон системно по 70–150 мг/сут и местно (бетаметазон) • Иммунодепрессанты — метотрексат, циклоспорин • Для профилактики нарушений электролитного баланса — препараты калия, кальция • Для предупреждения катаболического действия ГК — анаболические гормоны. Осложнения связаны с длительным приёмом ГК • Синдром Иценко–Кушинга • Образование язв в ЖКТ • СД • Артериальная гипертензия • Психозы • Обострение очагов хронической инфекции • Остеопороз. Течение и прогноз. Заболевание протекает длительно, годами, с ремиссиями и рецидивами. Вульгарная пузырчатка иногда имеет острое злокачественное течение и, несмотря на лечение, через несколько месяцев заканчивается летально. Профилактика. Длительная поддерживающая терапия ГК, регулярный контроль уровней глюкозы в крови и моче, протромбина, АД. Оценка трудоспособности, при необходимости оформление инвалидности III или II группы. Рекомендовано соблюдение режима труда и отдыха, следует избегать значительных физических нагрузок, повышенной инсоляции. Соблюдение диеты с повышенным содержанием белков и витаминов. Не рекомендуют приём больших количеств пищи. Ограничивают употребление поваренной соли, углеводов и жиров. Синонимы • Пемфигус • Пузырчатка акантолитическая • Пузырчатка обыкновенная
МКБ-10 • L10 Пузырчатка [пемфигус]
Пузырчатка
Пузырчатка имеет длительное волнообразное течение, и отсутствие адекватного лечения приводит к нарушению общего состояния пациента. При вульгарной форме
пузырчатки пузыри локализуются по всему телу, имеют разный размер и наполнены серозным содержимым, при этом покрышка на пузырях вялая и тонкая.
Дебютирует вульгарная пузырчатка как правило на слизистой рта и носа, а потому пациенты длительно и безуспешно получают терапию у стоматологов и отоларингологов. На этой стадии пузырчатки пациенты предъявляют жалобы на боль во время приема пищи и при разговоре, гиперсаливацию и специфический неприятный запах изо рта. Продолжительность этого периода от трех месяцев до года, после чего пузырчатка принимает распространенный характер и в воспалительный процесс вовлекаются кожные покровы.
Иногда пациенты не замечают наличие пузырей из-за их небольшого размера и тонкой покрышки, пузыри вскрываются быстро, а потому основные жалобы больных пузырчаткой на данном периоде – это болезненные эрозии. Проводится длительная и безуспешная терапия стоматитов, прежде чем диагностируют пузырчатку. Пузыри, которые локализуются на коже, имеют тенденцию к самопроизвольному вскрытию с обнажением эрозированной поверхности и с остатками покрышки, которая ссыхается в корки.
Эрозии при пузырчатке ярко-розовые, с гладкой глянцевой поверхностью, отличаются от эрозий при других заболеваниях склонностью к периферическому росту и к генерализации с формированием обширных очагов поражения. Если пузырчатка принимает такое течение, то общее состояние пациента ухудшается, развивается интоксикация, присоединяется вторичная инфекция и без должного лечения такие пациенты умирают. При вульгарной пузырчатке синдром Никольского положительный в очаге поражения и порой на здоровой коже — при незначительном механическом воздействии происходит отслойка верхнего слоя эпителия.
Эритематозная пузырчатка
отличается от вульгарной тем, что в начале поражаются кожные покровы; эритематозные очаги на груди, шее, лице и на волосистой части головы носят себорейный характер, имеют четкие границы, поверхность покрыта желтоватыми или бурыми корочками различной толщины. Если эти корочки отделить, то обнажается эрозированная поверхность.
При эритематозной пузырчатке пузыри могут быть небольшими, их покрышка дряблая и вялая, они очень быстро самопроизвольно вскрываются, потому диагностировать пузырчатку крайне сложно. Симптом Никольского, как и при эритематозной пузырчатке, может несколько лет носить локализованный характер, затем при генерализации процесса приобретает черты вульгарной. Эритематозную пузырчатку следует дифференцировать с красной волчанкой и с себорейным дерматитом.
Листовидная пузырчатка
клинически проявляется эритемо-сквамозными высыпаниями, тонкостенные пузыри имеют тенденцию появляться на ранее пораженных участках, после вскрытия пузырей обнажается ярко-красная эрозированная поверхность, при подсыхании которой образуются пластинчатые корки. Поскольку при такой форме пузырчатке пузыри возникают и на корочках, то пораженная кожа иногда покрыта массивной слоистой коркой за счет постоянного отделения экссудата. Листовая пузырчатка поражает кожу, но в очень редких случаях наблюдаются поражения слизистых, она быстро распространяется по всей здоровой коже и одновременно на коже имеются пузыри, корки и эрозии, которые сливаясь друг с другом, образуют обширную раневую поверхность. Симптом Никольского положительный даже на здоровой коже; с присоединением патогенной микрофлоры развивается сепсис, от чего обычно и наступает смерть больного.
Вегетирующая пузырчатка
протекает доброкачественнее, порой пациенты долгие годы находятся в удовлетворительном состоянии. Пузыри локализуются вокруг естественных отверстий и в области кожных складок. Вскрываясь, пузыри обнажают эрозии, на дне которых формируются мягкие вегетации со зловонным запахом; вегетации сверху покрыты серозным или серозно-гнойным налетом. По периферии образований имеются пустулы, а потому вегетирующую пузырчатку требуется дифференцировать от вегетирующей хронической пиодермии. Синдром Никольского положительный только вблизи пораженной кожи, но в терминальных стадиях вегетирующая пузырчатка схожа с вульгарной по своим клиническим проявлениям.
Клинический случай вульгарной пузырчатки в пожилом возрасте
Истинная пузырчатка является одним из самых тяжелых заболеваний. На ее долю приходится от 0,7 до 1% всех кожных заболеваний [1, 4]. По данным областного кожно-венерологического диспансера г. Астрахани за 2014 г., на стационарном лечении находилось всего 9 пациентов с пузырчаткой. Пузырчатка может встречаться в любом возрасте. Чаще всего болеют женщины после 40 лет, в последние годы участились случаи заболевания молодых людей от 18 до 25 лет. Наиболее тяжелое течение отмечается в возрасте от 30 до 45 лет [1, 4]. Пемфигус (акантолитическая, или истинная, пузырчатка) является аутоиммунным заболеванием, характеризующимся появлением внутриэпидермальных пузырей на видимо неизмененной коже и/или слизистых оболочках. Характерной морфологической основой являются супрабазальные пузыри с акантолизом [4, 7, 8]. Этиология пузырчатки до сих пор остается неизвестной [1]. В настоящее время признана ведущей роль аутоиммунных процессов, развивающихся в ответ на изменение антигенной структуры клеток эпидермиса под воздействием различных повреждающих агентов. Нарушение клеток возможно в результате химических, физических, биологических факторов [4]. Было установлено, что при пузырчатке аутоантитела направлены против поверхностных структур клеток эпидермиса – кератиноцитов. Связывание аутоантител (пемфигусных IgG) с гликопротеидами клеточных мембран (пемфигус-антигенами) кератиноцитов приводит к акантолизу – нарушению адгезии между клетками и образованию пузырей. Показано, что в этот процесс не вовлечены система комплемента и воспалительные клетки, хотя присутствие комплемента усиливает патогенность аутоантител, а попадание инфекции в местах повреждения кожи приводит к присоединению воспалительного процесса, что отягощает состояние больного [6]. Факторами риска развития истинной пузырчатки могут явиться различные экзогенные и эндогенные факторы (в т. ч. генетическая предрасположенность). Показано, что полиморфизм HLA-DR и HLA-DQ является основой генетической предрасположенности к пузырчатке (и другим аутоиммунным заболеваниям) [4, 6].
Различают четыре клинические формы истинной пузырчатки: вульгарную (обыкновенную), вегетирующую, листовидную и эритематозную (себорейную). Все клинические разновидности характеризуются длительным хроническим волнообразным течением, приводящим в отсутствие лечения к нарушению общего состояния пациентов. Наиболее часто встречается вульгарная пузырчатка (до 80% всех случаев) [4]. Более чем в 50% случаев заболевание начинается с поражения слизистых оболочек полости рта и зева. Возникающие на неизмененных слизистых оболочках небольшие дряблые пузыри с серозным содержимым, вначале единичные или немногочисленные, могут располагаться на любом участке. Со временем их количество нарастает. Пузыри быстро (в течение 1–2 дней) вскрываются, образуя мокнущие болезненные эрозии с ярко-красным дном или покрытые белесоватым налетом эрозии, окаймленные по периферии обрывками беловатого эпителия. При дальнейшем нарастании процесса эрозии становятся многочисленными, увеличиваются в размерах и, сливаясь между собой, образуют очаги фестончатых очертаний. Пациентов беспокоят боли при приеме пищи, разговоре, при проглатывании слюны. Характерный признак – гиперсаливация и специфический гнилостный запах изо рта. При поражении гортани и глотки голос может быть хриплым. Долгое время пациенты наблюдаются у стоматологов или ЛОР-врачей по поводу стоматита, гингивита, ринита, ларингита и др. Поражение слизистых оболочек может оставаться изолированным от нескольких дней до 3–6 мес. и более, а затем в процесс вовлекается кожа туловища, конечностей, волосистой части головы.
Поражение кожи начинается с появления единичных пузырей, затем их количество увеличивается. Пузыри располагаются на неизмененном, реже на эритематозном фоне. Имеют небольшие размеры, напряженную покрышку и серозное содержимое. Через несколько дней некоторые пузыри на коже подсыхают в желтоватые корки, или при разрыве покрышки могут обнажаться ярко-красные эрозии, отделяющие густой экссудат. Эрозии на этом этапе заболевания малоболезненны и быстро эпителизируются. Общее состояние больных остается удовлетворительным. На смену высыпаниям, подвергшимся регрессу, появляются новые. Эта начальная фаза может продолжаться от 2–3 нед. до нескольких месяцев или даже лет. Затем наступает генерализация процесса, отличающаяся быстрым распространением высыпаний по кожному покрову и переходом на слизистые оболочки полости рта и гениталий, если они не были поражены ранее. Пузыри в результате эксцентрического роста за счет отслаивания верхних слоев эпидермиса увеличиваются в размерах, покрышка становится дряблой, а содержимое – мутным или гнойным. Под тяжестью экссудата крупные пузыри могут принимать грушевидную форму («синдром груши» Шеклакова). Пузыри самопроизвольно вскрываются с образованием обширных эрозированных участков кожи. Эрозии при вульгарной пузырчатке обычно ярко-розового цвета с блестящей влажной поверхностью. Особенность эрозий – тенденция к периферическому росту, при этом возможны генерализация кожного процесса с формированием обширных очагов поражения, ухудшение общего состояния, присоединение вторичной инфекции, развитие интоксикации и в отсутствие лечения – смертельный исход [1–5]. Важным диагностическим признаком вульгарной пузырчатки является симптом Никольского: отслойка внешне неизмененного эпидермиса при надавливании на его поверхность вблизи пузыря или даже на видимо здоровой коже вдали от очага поражения [1]. Выделяются три варианта симптома Никольского, позволяющие оценить распространенность акантолиза. В первом случае при потягивании покрышки лопнувшего пузыря эпидермис отслаивается дальше его границ. При втором варианте верхний слой эпидермиса отслаивается, и образуется эрозивная поверхность, если потереть здоровую кожу между двумя пузырями. Появление эрозии после потирания здоровой кожи в месте, возле которого буллезные элементы отсутствуют, свидетельствуют о наличии третьего варианта симптома Никольского [5]. Модификацией симптома Никольского является феномен Асбо – Хансена: давление пальцем на покрышку невскрывшегося пузыря увеличивает его площадь за счет дальнейшего расслоения акантолитически измененного эпидермиса пузырной жидкостью. В начальной фазе вульгарной пузырчатки симптом Никольского выявляется далеко не всегда, да и то лишь в виде краевого. При генерализации процесса он положителен у всех больных во всех модификациях [3]. Диагностика истинной пузырчатки основывается на совокупности результатов клинического, цитологического, гистологического и иммунологического обследования. Учитывают клиническую картину заболевания, наличие положительного симптома Никольского и его модификации, феномена «груши», описанного Н.Д. Шеклаковым, в основе которых лежит явление акантолиза. При цитологическом исследовании выявляют акантолитические клетки (клетки Тцанка) в мазках-отпечатках с эрозий и пузырей после окраски по методу Романовского – Гимзы (тест Тцанка). Наличие клеток Тцанка в пузырях является не патогномоничным, но очень важным диагностическим признаком заболевания.
Гистологическое исследование позволяет обнаружить внутриэпидермальное расположение щелей и пузырей [1, 4]. Необходимым условием квалифицированной постановки диагноза истинной пузырчатки является проведение иммунофлуоресцентного исследования. Посредством непрямой иммунофлуоресценции выявляют антитела против компонентов эпидермиса при обработке люминесцирующей анти-IgG-сывороткой человека. Посредством прямой иммунофлуоресценции в срезах кожи выявляют антитела типа IgG, локализующиеся в межклеточных промежутках шиповидного слоя эпидермиса [1]. Определенную вспомогательную роль играют лабораторные данные (анемия, лейкоцитоз, повышенная СОЭ, протеинурия, гипоальбуминемия, снижение выделения натрия с мочой и др.), позволяющие оценить степень тяжести процесса [3]. Дифференциальный диагноз проводят с буллезным пемфигоидом Левера, герпетиформным дерматитом Дюринга, хронической доброкачественной семейной пузырчаткой Гужеро – Хейли – Хейли, красной волчанкой, себорейным дерматитом, синдромом Лайелла, хронической вегетирующей пиодермией [4].
Лечение истинной пузырчатки до настоящего времени вызывает большие затруднения. Поскольку основные звенья патогенеза трактуются с позиций аутоиммунной патологии, все существующие терапевтические мероприятия сводятся к иммуносупрессивным воздействиям на аутоаллергические процессы посредством использования кортикостероидных и цитостатических препаратов [1]. Введение кортикостероидов в практику лечения пузырчатки снизило смертность среди больных с 90 до 10% [6]. Пузырчатка является одним из немногих заболеваний, при которых назначение кортикостероидов производится по жизненным показаниям, а существующие противопоказания в этих случаях становятся относительными. Положительный эффект глюкокортикоидов объясняется прежде всего блокадой ключевых этапов биосинтеза нуклеиновых кислот и белков, выключением афферентной фазы иммуногенеза, уменьшением лимфоидных органов, разрушением средних и малых лимфоцитов тимуса, угнетением образования иммунных комплексов. Считается также, что кортикостероиды оказывают стабилизирующее влияние на мембраны лизосом и ингибируют синтез аутоантител [1]. Обычно наиболее тяжело протекают вульгарная и листовидная пузырчатка, поэтому при этих клинических формах назначаются наиболее высокие дозы глюкокортикостероидов (от 60–100 до 150–300 мг/сут преднизолонового эквивалента) [1,4]. Дозу преднизолона подбирают с учетом распространенности высыпаний и тяжести заболевания. Она должна составлять не менее 1 мг/кг/сут. Суточную дозу распределяют таким образом, чтобы 2/3 приходилось на ранние утренние часы (желательно после еды), а 1/3 – после полудня (12–13 ч). При особенно тяжелом состоянии больного назначают более высокие дозы преднизолона – до 300 мг/сут [4]. При высоких дозах прием преднизолона можно частично заменить его парентеральным введением или введением бетаметазона (возможно применение пролонгированных форм 1 раз в 7–10 сут). Длительное применение кортикостероидных препаратов приводит к развитию серьезных осложнений и побочных явлений, а при быстрой их отмене возникает так называемый синдром отмены, и заболевание рецидивирует. Поэтому необходимо проводить коррекцию и профилактику побочных явлений, вызванных длительным приемом глюкокортикостероидов. С целью профилактики синдрома отмены прекращать прием препаратов или снижать их суточную дозу рекомендуют осторожно и постепенно. Первоначально снижение дозы глюкокортикостероидов возможно на 1/4–1/3 от максимальной начальной дозы после достижения отчетливого терапевтического эффекта (прекращение появления новых пузырей, активная эпителизация эрозий), который наступает обычно через 2–3, иногда через 4 нед. Затем доза преднизолона постепенно, медленно, в течение нескольких месяцев, снижается до поддерживающей. Суточную дозу гормона постепенно снижают, примерно 1 раз в 4–5 дней на 2,5–5 мг преднизолона до тех пор, пока не будет достигнута минимальная поддерживающая эффективная доза кортикостероида, введение которой обеспечивает ремиссию заболевания.
В дальнейшем поддерживающую дозу кортикостероидов советуют вводить попеременно. Однако периодически (каждые 4–6 мес.) ее следует уменьшать на 2,5 мг эквивалента преднизолона. Таким образом, снижая поддерживающую дозу, можно уменьшить количество вводимого гормона в 3–4 раза по сравнению с первоначальной поддерживающей дозой. Предельно допустимая минимальная поддерживающая доза может варьировать от 2,5 до 30 мг/сут. Обычно больные пузырчаткой пожизненно получают глюкокортикостероиды, иногда от их применения удается отказаться [1, 4]. Добавление к терапии препаратов второй линии показано для увеличения эффекта от лечения, уменьшения побочных эффектов кортикостероидов, а также для предупреждения рецидивов при их постепенной отмене. Адъювантная терапия включает азатиоприн, метотрексат, циклофосфамид, микофенолата мофетил, внутривенное введение иммуноглобулина и дапсона [8]. Комбинированное применение цитостатических и иммуносупрессивных препаратов с кортикостероидами позволяет в более короткие сроки и при меньших суточных дозах кортикостероидов добиться хороших терапевтических результатов. Цитостатическими свойствами обладают многие препараты, например алкилирующие вещества и антиметаболиты. Из алкилирующих средств при лечении пузырчатки наиболее широко используется циклофосфамид. Этот препарат способен вступать в реакции алкилирования с некоторыми группами белков и нуклеиновых кислот клетки, угнетать различные ферментные системы и резко нарушать жизнедеятельность клеток, прежде всего высокоактивных и лимфоидных. Антиметаболиты, к которым относятся антагонисты пуриновых оснований (азатиоприн) и антагонисты фолиевой кислоты (метотрексат), напоминают по структуре естественные метаболиты клетки и, конкурируя с ними, нарушают внутриклеточный метаболизм. Следствием этого является накопление токсичных для клеток веществ, приводящее к гибели клеток, в первую очередь активно пролиферирующих. Азатиоприн назначают в дозе 1,5–2 мг/кг/сут в 2–4 приема в комбинации со стероидами. Метотрексат вводят в/м 10–20 мг (при хорошей переносимости до 25–30 мг) 1 р./нед (на курс 3–5–8 инъекций). Циклофосфамид применяют внутрь 100–200 мг/сут, длительность терапии определяют индивидуально. В процессе лечения необходим контроль анализов крови (общего и биохимического) и мочи.
При недостаточной терапевтической эффективности глюкокортикостероидов и наличии противопоказаний к применению цитостатиков назначают иммунодепрессанты. Циклоспорин А для лечения больных истинной пузырчаткой применяют в комплексе с кортикостероидными препаратами, причем суточная доза кортикостероидов при этом уменьшается в 3–4 раза и соответствует 25–50 мг преднизолонового эквивалента. Суточная доза циклоспорина А в комплексной терапии больных истинной пузырчаткой в стадии обострения не должна превышать 5 мг на 1 кг массы тела больного и в среднем составляет 3–5 мг/кг/сут. При этом учитывают клиническую картину, тяжесть и распространенность заболевания, возраст больного, наличие сопутствующих заболеваний. Первые 2 дня для оценки переносимости препарата циклоспорин А назначают в половинной дозе, в последующем суточную дозу разделяют на 2 приема – утром и вечером с интервалом 12 ч. Суточную дозу циклоспорина А начинают уменьшать после интенсивной эпителизации имеющихся эрозий. Обычно ударную дозу принимают в среднем в течение 14–20 дней с последующим постепенным снижением суточной дозы препарата до 2–2,5 мг на 1 кг массы тела больного. Полное очищение кожных покровов не должно считаться окончательной целью лечения. После достижения ремиссии больному и далее следует принимать минимальную эффективную поддерживающую дозу циклоспорина А, которая должна подбираться индивидуально. В такой дозировке препарат можно длительно (2–4 мес.) использовать в качестве поддерживающей терапии. В настоящее время лечение иммуносупрессантами не считается общепризнанным [1, 4]. Местно применяют анилиновые красители, кортикостероидные кремы с антибактериальным или антимикотическим компонентом и аэрозоли [3]. Для дополнительного лечения пузырчатки успешно применяют методы экстракорпоральной детоксикации (гемосорбция, плазмаферез) [1]. Несмотря на успехи отечественных и зарубежных исследователей в уточнении механизмов патогенеза и совершенствования методов лечения больных истинной пузырчаткой, проблема пузырчатки остается актуальной и обусловлена тяжестью заболевания, его неизлечимостью и потенциальной летальностью [1].
Нами представлен клинический случай, демонстрирующий трудности дифференциально-диагностического поиска при постановке диагноза «пузырчатка». Больной Ж., 1945 г. р., болен с осени 2014 г., когда впервые появились высыпания на коже волосистой части головы. Лечился самостоятельно, применял мази с антибиотиками без эффекта. В мае 2015 г. началось обострение кожного процесса. Высыпания распространились на лицо и туловище. Наблюдался в поликлинике по месту жительства, в связи с торпидностью лечения был направлен в областной онкологический диспансер, где было проведено патогистологическое исследование кожи головы. После обследования выставлен диагноз: множественный рак кожи головы. Т1N0М0. Рекомендовано проведение лучевой терапии. В течение 2 нед. процесс на коже распространился значительно: появились элементы на груди, спине, верхних конечностях. На волосистой части головы отмечалось серозно-гнойное отделяемое, и эрозии приняли сливной характер. С учетом изменения клинической картины был направлен на консультацию в областной кожно-венерологический диспансер с диагнозом «пузырчатка вульгарная». В результате обследования в отделении данный диагноз клинически и лабораторно подтвердился. Одновременно в онкодиспансере были пересмотрены патогистологические препараты, и диагнозы рака и базалиомы кожи головы были сняты как ошибочные. Из анамнеза известно, что у больного отягощенный преморбидный фон. В 2012 г. перенес мелкоочаговый инфаркт миокарда. Страдает хроническим бронхитом. При осмотре был выявлен распространенный патологический процесс. На коже волосистой части головы, лица, шеи, туловища и верхних конечностей располагались множественные эрозии ярко-красного цвета с серозным и серозно-гнойным отделяемым. Часть эрозий были покрыты плотными корками серо-желтого цвета (рис. 1–3). На эритематозном фоне располагались пузыри различных размеров с дряблой покрышкой и мутным содержимым. Симптом Никольского положительный. При лабораторном обследовании в мазках-отпечатках с пузырей на предплечьях обнаружены единичные акантолитические клетки в препарате с грубыми ядрами. Выявлены клетки эпителия с признаками атипии (увеличенные грубые ядра, двухъядерные клетки) до 8–10–12 в поле зрения. При бактериологическом исследовании отделяемого с эрозий был выделен стафиллококк. По данным патоморфологического исследования выявлена морфологическая картина пузырчатки – в эпидермисе обнаружен пузырь с серозной жидкостью и акантолитическими кистами с гнойным воспалением по периферии. При пересмотре препаратов в онкодиспансере морфологическая картина пузырчатки подтвердилась и опухолевого роста обнаружено не было. Общеклиническое исследование показало повышение СОЭ и резко положительный С-реактивный белок. При фиброгастродуоденоскопии выявлены эрозивный антрум-гастрит, эрозивно-язвенный бульбит и дуоденит. Обнаружены мелкие (до 0,2 см) острые язвы луковицы и верхнегоризонтальной части луковицы.
С учетом генерализованного процесса кожного поражения было назначено парентеральное введение преднизолона в дозе 90 мг с постепенным переходом на пероральный прием препарата в дозе 30 мг. Также получал дезинтоксикационную, антибактериальную и противогрибковую системную терапию и местное лечение с использованием антисептиков, репарантов и противовоспалительных средств. По причине наличия эрозивного гастрита, эрозивно-язвенного бульбита, а также из-за приема преднизолона больному проводилась антисекреторная терапия. На фоне проводимой терапии в течение 3 нед. отмечалась положительная динамика. На коже волосистой части головы, шеи, груди, спины эрозии полностью эпителизировались, корочки отпали (рис. 4–6). Выписан на амбулаторное лечение с рекомендациями по снижению дозы преднизолона на 1/4 таблетки в 7–10 дней под контролем дерматовенеролога по месту жительства.
Развитие пузырчатки у мужчины в возрасте 70 лет со стертым дебютом заболевания, возможно, и явилось причиной поздней диагностики, а следовательно, несвоевременно начатой терапии. После правильной интерпретации клинических и морфологических данных и проведенной комплексной терапии удалось добиться положительного результата.
Литература 1. Матушевская Е.В. Пемфигус // Русский медицинский журнал. 1997. № 11. 2. Мордовцев В.Н., Мордовцева В.В., Алчангян Л.В. Эрозивно-язвенные поражения кожи // Consilium Medicum. 2000. № 5. 3. Пальцев М.А., Потекаев Н.Н., Казанцева И.А., Кряжева С.С. Клинико-морфологическая диагностика и принципы лечения кожных болезней. Руководство для врачей. М.: Медицина, 2010. 4. Кубанова А.А., Кисина В.И., Блатун Л.А., Вавилов А.М. и др. Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем: Руководство для практикующих врачей / под общ. ред. А.А. Кубановой, В.И. Кисиной. М.: Литтерра, 2005. 882 с. (Рациональная фармакотерапия: сер. рук. для практикующих врачей; т. 8). 5. Рубинс А. Дерматовенерология. Иллюстрированное руководство. М.: Издательство Панфилова, 2011. 368 с. 6. Свирщевская Е.В., Матушевская Е.В. Иммунопатогенез и лечение пемфигуса // Русский медицинский журнал. 1998. № 6. 7. Kumar R., Jindal A., Kaur A., Gupta S. Therapeutic Plasma Exchange-A New Dawn in the Treatment of Pemphigus Vulgaris // Ind. J. Dermatol. 2015. Vol. 60(4). P. 419. doi: 10.4103/0019-5154.160509. 8. Quaresma M.V., Bernardes-Filho F., Hezel J. et al. Dapsone in the treatment of pemphigus vulgaris: adverse effects and its importance as a corticosteroid sparing agent // An. Bras. Dermatol. 2015. Vol. 90 (3 Suppl. 1). Р. 51–54.