Экструзия зуба – что это за процедура? Суть метода и показания к его применению
Экструзия зуба – это самостоятельная стоматологическая процедура. Сейчас ее проводят достаточно редко, но в некоторых клинических случаях именно она позволяет сохранить корень при сильном разрушении видимой части зуба и впоследствии на его основе восстановить коронку с помощью современных методов реставрации и протезирования. Экструзия впервые была представлена миру в 1973 году. Автором методики стал доктор G.S. Heithersay, который предложил данную процедуру в качестве альтернативы удалению корней с переломами1. Подробнее о том, в чем суть данного метода и как проводится такое лечение, читайте далее в этой статье.
В чем суть процедуры
Экструзия зуба – это процедура вытягивания зуба или оставшегося корня из десны в вертикальном направлении. Согласно этому определению, экструзия позволяет немного приподнять корень и создать более подходящие условия для надежной и долговечной реставрации коронки. В рамках такой процедуры зуб обычно вытягивают на 3-4 мм. Но для ее проведения важно, чтобы сохранился хотя бы дентинный ободок. Его толщина должна быть не менее 1 мм, а высота – не менее 2 мм. При отсутствии такого ободка специалист может попробовать вытянуть его из-под десны.
Экструзия зуба – это процедура вытягивания зуба или оставшегося корня из десны
Данная процедура в некоторых случаях позволяет избежать удаления корня и впоследствии восстановить на нем коронку. Однако если корень поврежден, его полная экстракция с последующей заменой имплантом будет самым верным решением. Кстати, экструзия способствуют образованию костной ткани, поэтому процедура также может проводиться в качестве альтернативы искусственному наращиванию челюстной кости для последующей установки имплантов.
Устройства скелетной опоры в ортодонтии
Перемещение аномалийно расположенных зубов невозможно без обеспечения стабильности опоры. Однако в постоянно меняющейся зубочелюстной системе практически невозможно достичь абсолютной стабильности, при которой реактивные силы не будут приводить к смещению выбранной внутриротовой опоры.
Сформулированы требования для скелетной (кортикальной) опоры в ортодонтии:
- Биосовместимость с тканями полости рта.
- Легкость в установке, использовании и последующем удалении.
- Первоначальная стабильность.
- Возможность нагрузки сразу после установки.
- Устойчивость при применении ортодонтических сил.
- Малые размеры.
- Совместимость с ортодонтической техникой.
Ранее стабильная опора обеспечивалась только использованием внеротовых приспособлений — маски, лицевой дуги с шейной тягой, что требовало значительной кооперации со стороны пациента, непрерывного ношения, создавало дискомфорт пациенту и сложности в работе ортодонта, который не был уверен в выполнении рекомендаций пациентом в домашних условиях.
Несколько десятилетий ученые и клиницисты занимались исследованием возможности применения дентальных имплантатов в качестве опоры. Однако классические имплантаты могут быть установлены только в области отсутствующих зубов или в ретромолярной области. Все это сужает показания к их применению. Тем не менее опыт и знания, полученные в ходе этих исследований, привели к созданию и успешному использованию микровинтов, которые прошли свой эволюционный путь и в настоящее время используются в клинике ортодонтии достаточно широко.
Таблица № 1. Эволюция устройств скелетной опоры для клиники ортодонтии
Оригинальные устройства | Направление изменения | Современные конструкции |
| 1. Остеоинтегрируемые имплантаты 2. Фиксирующие устройства для челюстно-лицевой области | 1. «Частично (условно) интегрируемые» конструкции 2. Оптимизация дизайна винта или пластины | 1. Ортодонтические микроимплантаты 2. Мини-пластины 3. Небные ортодонтические имплантаты |
Говоря об ортодонтической костной опоре, используют множество терминов, таких как система скелетной опоры (SAS), мини-винты (miniscrew), мини-имплантаты (miniimplants), микроимплантаты (microimplants), устройства временной ортодонтической опоры (TAD). Имплантология использует термин «мини-имплантаты» для определения вида временного имплантата для временной ортопедической конструкции. Диаметр простого мини-имплантата меньше дентального, но больше ортодонтического.
Термин «скелетная опора» включает в себя все виды внутриротовой опоры — ортопедический имплантат, онплант и т. д. Все ортодонтические имплантаты относятся к винтовым, поэтому термин «микровинтовой имплантат» не используется. Для обозначения ортодонтических винтов предпочтительнее всего использовать термин «микроимплантат».
Кроме этого, существуют онпланты — дискообразные поднадкостничные имплантаты, покрытые гидроксиаппатитом. Они достигают 10 мм по диаметру опорной площадки и 3 мм в высоту, устанавливаются под местной анестезией, на дистальные участки твердого неба.
Со времени появления первого микроимплантата в ходе изучения способов его применения значительно увеличилось количество его разновидностей, предусматривающих различные локализацию и способ установки, имеющих различные конструкцию и материал изготовления. Наиболее широкое применение получили внутрикостные ортодонтические микроимплантаты (рис. 1, 2).
Рис. 1. Значительная экструзия d 26.
Рис. 2. Состояние через 6 мес. применения ОМИ и интрузии d 26.
По способу установки имплантаты бывают двух видов: саморежущие и самонарезающие винты. В литературе нет единого мнения по поводу того, какие конструкции оптимальны.
В большинстве случаев для установки микроимплантата достаточно использовать местную аппликационную или инфильтрационную анестезию. Для установки самонарезающего винта необходимо предварительное формирование лоскута слизистой и препарирование костной ткани в том месте, куда он будет установлен. Винт сам нарезает резьбу и обеспечивает стабильность.
Такой метод требует сверления пилотного канала, квалифицированных действий хирурга-стоматолога, наличия соответствующего технического обеспечения и инструментария. Саморежущие винты не требуют какой-либо подготовки костной ткани. Перфорация кортикального слоя кости и создание пилотного канала чаще требуются на нижней челюсти.
Для уменьшения травмы слизистой оболочки ее рекомендуют рассекать пробойником. Оперативный доступ через мягкие ткани и (или) формирование слизисто-надкостничного лоскута требуются в области подвижной слизистой оболочки для избегания ее травмирования.
Большинство имплантатов изготавливаются из титана и его сплавов, этот материал обладает наилучшим сочетанием характеристик: эластичность, сопротивление излому, износостойкость, податливость обработке и, самое главное, биоинертность. Существуют и другие варианты материалов, в состав которых могут входить золотые сплавы, кобальтхроммолибденовые соединения (виталиум), стеклоуглерод, соединение керамики с оксидом алюминия, никельхромванадиевые сплавы.
Применение сталей позволяет изготавливать микроимплантаты с максимально агрессивной резьбой, что повышает уровень первичной стабилизации. Однако отсутствие интеграции с костной тканью снижает длительность функционирования таких микроимплантатов.
По способу изготовления микроимпланты могут быть цельнолитыми и составными (паяными), последние менее надежны, подвержены перелому и возникновению трещин. Производители предлагают около 50 типов микроимплантатов с различным дизайном головок (рис. 3, 4).
Рис. 3. ОМИ Vektor Tas.
Рис. 4. ОМИ «Конмет».
Основные разработки идут в области воздействия имплантатов различной конструкции на окружающую костную ткань. Большое влияние на это оказывает качество поверхности, а также диаметр, форма винта и способ нарезки. Микровинт цилиндрической формы гарантирует плотное удержание его в кости и устойчивость к нагрузкам; коническая форма нарезки винта дает плотный контакт с окружающими тканями и способствует первичной стабильности.
Сочетание этих параметров считается наиболее эффективным. Длина микроимплантатов — от 5 до 12 мм, диаметр — от 0,9 до 2,7 мм, и выбор того или иного микровинта зависит от топографии места применения.
Использование ортодонтических микроимплантатов (ОМИ) в качестве опоры возможно в двух вариантах. Прямая опора подразумевает случаи, когда нагрузка напрямую приходится на ОМИ при перемещении или коррекции положения зуба или группы зубов. При непрямой опоре ОМИ стабилизирует сегмент ортодонтической системы, взаимодействующий с перемещаемым зубом активными элементами.
Сочетание со всеми активными элементами, применяемыми в ортодонтии, такими как круглые, четырехгранные дуги, пружины и эластики, модификация и дополнение других ортодонтических аппаратов, совместное использование с лингвальными брекет-системами позволяют успешно осуществлять ортодонтическое лечение в сложных клинических ситуациях (рис. 5—8).
Рис. 5. Применение дистальной тяги по низкому вектору.
Рис. 6. ОМИ «Конмет», пример мезиализации d 47.
Рис. 7. ОПТГ до мезиализации d 47.
Рис. 8. ОПТГ после мезиализации d 47.
Чаще устройства скелетной опоры необходимы при решении сложных ортодонтических задач, которые требуют особенно надежной опоры: это сагиттальный и вертикальный вектор перемещения в зубной дуге отдельных групп зубов (дистализация, мезиализация, интрузия и экструзия, выравнивание дистопированных зубов или коррекция отдельных зубов перед протезированием).
Применение ОМИ возможно при дистализации моляров. Обсуждаются работы, иллюстрирующие снижение потребности в экстракции зубов при включении в план ортодонтической терапии устройств, опирающихся на костные структуры.
Использование микроимплантатов обоснованно в комплексном лечении пациентов со скелетными формами зубочелюстных аномалий, в качестве эффективной опоры на предхирургическом этапе, межчелюстной фиксации на хирургическом и послеоперационном этапах. Применение микроимплантатов определило возможность расширения показаний для ортодонтической коррекции у пациентов с поражением опорных тканей зубов, с малым количеством зубов или серьезной соматической патологией, такой как, например, заболевания соединительной ткани.
Таким образом, мы можем сказать о некоторых очевидных выводах:
- Во-первых, применение ортодонтических микроимплантатов может снижать нежелательное воздействие на зубные ряды при длительном применении значительных сил.
- Во-вторых, риск применения устройств скелетной опоры сравним с риском применения традиционных назубных и внеротовых конструкций, а удобство их использования для пациента и врача говорит о необходимости всестороннего изучения их эффективности в различных приложениях комплексного лечения ортодонтических пациентов.
Список литературы находится в редакции.
Показания к проведению экструзии
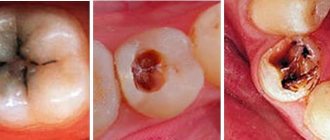
Как уже было сказано выше, данный метод показан при сильном разрушении и переломе коронковой части зуба, а также при переломе корня, но только в том случае, если излом находится в десне. Для справки: согласно МКБ-10, перелому корня присвоен номер S02.5. Среди других показаний к применению данного метода эксперты в области стоматологии выделяют ретенцию. Этот диагноз ставят, когда коронковая часть прорезается не полностью или остается в десне. Такая ситуация особенно характерна для зубов мудрости.
«Мне экструзию проводили. Был зуб, постоянно разрушался. Врачи несколько раз его наращивали, но он же так потемнел, все время скалывался. Когда как-то в очередной раз пришла на прием, мне опять убрали весь композит, что-то там вычищали долго, ну а потом сказали все, больше уже наращивать нельзя. Вместо того, чтоб удалять, предложили вытянуть корень немного. Я согласилась. Процедура прошла нормально, больно не было. В итоге поставили коронку, пока держится».
Ira, отзыв на сайте www.32top.ru
Такая процедура может стать спасительной в случае, если кариозная полость локализуется ниже десневого уровня. За счет выведения пораженной поверхности можно предупредить влияние вредоносных микроорганизмов на слизистую и ее воспаление.
Вытягивание также назначается при ретенции
Другое показание, о котором уже упоминалось выше, – недостаточная толщина и высота челюстной кости для надежного закрепления импланта. Экструзия корня зуба позволяет освободить немного пространства между ним и альвеолой, что будет способствовать росту клеток костной ткани и соединительного эпителия.
Показания к процедуре
Экструзия может потребоваться при переломе корня, если линия излома расположена в десне. Вытягивают этим способом и ретинированные единицы (те, что не прорезались или прорезались не полностью), а также элементы с полностью разрушенной коронкой.
В ряде клинических случаев процедура целесообразна при кариесе, локализующемся ниже уровня десны – благодаря выведению на поверхность пораженной части корня снизится патогенное влияние бактерий на ткани пародонта.
Еще одно показание к этой манипуляции – недостаток костной ткани для имплантации. Вытягивание корня и возникновение свободного пространства между ним и альвеолой будет способствовать стимуляции роста клеток костной ткани и соединительного эпителия.
Противопоказания к применению метода
Как и любая другая стоматологическая процедура, экструзия имеет свои противопоказания. Например, ее можно проводить только в том случае, если соседние мягкие ткани и зубы в удовлетворительном состоянии, поскольку именно они будут выполнять роль опор для фиксации вытягивающей конструкции.
Провести процедуру не получится, если корни слишком короткие или сильно искривлены, а состояние каналов и коронки не позволяет установить хотя бы один из элементов корректирующей системы: лигатуры, кнопку или штифт с крючком.
Поэтому перед тем, как назначить экструзию, врач обязательно оценивает состояние и длину корней, их расположение. Если у пациента диагностирована патология прикуса, при которой отсутствует свободное пространство для вытягивания, процедуру провести не получится. И еще: метод показан исключительно для депульпированных зубов, поэтому сперва придется удалить нервы, если это не было сделано ранее.
Каким пациентам экструзия противопоказана
Процедура проводится только в том случае, если ткани пародонта, а также зубы, расположенные по соседству с тем, которому нужна экструзия, находятся в хорошем состоянии. Это важно, так как именно на них будет опираться вытягивающая конструкция.
Не удастся провести экструзию, если у пациента сильно искривлены корни причинного зуба, если состояние каналов и коронковой части не позволяет провести установку одного из элементов вытягивающей системы (лигатур и кнопок, либо штифта с крючком).
Перед процедурой обязательно оценивается состояние и длина корней – если они слишком короткие, то это противопоказание. Отсутствие свободного пространства из-за патологий прикуса или из-за неправильной окклюзии – еще одна причина, по которой врачи не станут проводить эту манипуляцию.
Важно! Экструзия проводится только на депульпированных единицах, поэтому перед процедурой нерв обязательно придется удалить, если этого не было сделано ранее.
Способы проведения процедуры
Существует два основных метода проведения экструзии. Рассмотрим каждый вид чуть подробнее:
- ортодонтический – более щадящий способ, который нередко сочетают с коррекцией брекет-системой. Данный метод показан для ретинированных зубов, однако для получения результата требуется больше времени и терпения. Вытягивание осуществляется за счет установки соответствующей конструкции,
- хирургический – довольно радикальный метод, который чреват серьезными осложнениями в случае допущения ошибок со стороны врача. Зато если все сделать правильно, результат можно получить значительно быстрее. Метод не предусматривает длительного ношения вытягивающей системы. О том, как проводится экструзия в таком случае, поговорим далее.
А пока следует заметить, что после хирургического вытягивания на период восстановления тканей и связок пациенту проводят временную реставрацию. Она позволяет быстро восстановить эстетику.
Как лечить экструзию диска
Достаточно малые, до 0,5 см, дефекты можно вылечить, используя вытяжение позвоночного столба и выполняя лечебные упражнения. При экструзии свыше 0,8 см врач может прописать комплексное лечение, в которое входит массаж, физиопроцедуры, иглотерапия. Не исключено применение ЛФК в щадящем режиме. В операции сейчас нет необходимости.
Если выпячивание достигает свыше 1,2 см, требуются особенные методики лечения. Чтобы правильно выбрать, чем и как лечить такого больного, обязательно следует провести стационарное обследование. Это единственный способ не ошибиться с подбором лечения. Сначала делают попытку вылечить болезнь при помощи консервативной терапии, однако, если не будет улучшения состояния больного, могут осуществить хирургическое вмешательство. Операцию обычно делают, когда у пациента можно заметить синдром «конского хвоста». То есть если от компрессии нервных окончаний пациенту очень больно, у него нарушены функции ног и таза. Столь крупные экструзии представляют собой большую угрозу: они могут привести к параличам. Лечить такого пациента при помощи амбулаторных методов не стоит.
Консервативными методами получится избавиться лишь от небольших экструзий
В случае локализации экструзии в районе поясницы лечить больного человека можно по-разному. При подборе лечения следует смотреть на то, насколько выражена болезнь. При размере выпячивания меньше или равного 0,2 см и полном отсутствии синдрома «конского хвоста» используют консервативные методики. Если же выпячивание имеет размер от 0,6 см, требуется операция.
Обычные методики лечения заболевания
Первым делом следует остановить воспалительные процессы в тканях. Если надо — то и унять боль. После этого следует укрепить спинные мышцы, чтобы образовался крепкий мышечный корсет. Для того чтобы добиться этого, назначают физиопроцедуры и лечебные упражнения.
Если возникла компрессия нервов, весьма популярны нестероидные препараты, снимающие воспаление. С их помощью можно без больших затрат времени снять воспаление и унять болевые ощущения.
Подготовительный этап
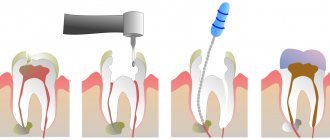
Перед процедурой, независимо от выбранного способа, важно пройти полноценное диагностическое обследование, убедиться в отсутствии у пациента противопоказаний. Нужно будет сделать рентген-снимок или пройти компьютерную томографию, провести процедуру проф. гигиены, чтобы удалить налет и отложения, а также удалить из причинного зуба нерв, если коронка сохранилась и депульпация не была проведена ранее.
Перед процедурой пациенту следует пройти компьютерную томографию
Как проводится экструзия ортодонтическим методом
В данном случае вытягивание проводится с применением специальной ортодонтической системы. Ее конструкция включает в себя следующие компоненты:
- дуга или скоба – одна из этих деталей фиксируется на соседних от причинного зуба элементах с помощью композита или специальных ортодонтических колец. Если у пациента уже стоят брекеты, скобу не устанавливают,
- винт или специальный штифт с крючками – крепится к причинному зубу, то есть к оставшейся коронке. Если твердых тканей для этого недостаточно, штифт фиксируют в корневом канале с помощью стоматологического цемента,
- тяги – объединяют между собой выше описанные элементы конструкции и создают силовое воздействие.
На фото показан хирургический способ
Систему фиксируют под местной анестезии, поскольку для ее установки врачу приходится рассекать волокна, которые соединяют десну с корнем. Данная манипуляция называется фибротомией. За счет этого специалист придает корню подвижность, чтобы ускорить процесс вытягивания и исключить его возвращение в изначальное положение.
Особенности ортодонтического метода
Ортодонтическая экструзия зуба проводится с помощью специальной конструкции, которая состоит из следующих элементов:
- скоба или дуга, закрепляющаяся на двух соседних единицах: она фиксируется с помощью композитных материалов или ортодонтических колец. Если пациент уже проходит основное ортодонтическое лечение и на момент проведения экструзии носит брекеты, то установка скобы не требуется,
- штифт с крючком или винт: они прикрепляются к зубу, которому необходимо вытягивание. Винт фиксируется на сохранившейся коронке, но если такой возможности нет из-за недостатка тканей, то применяется штифт, цементирующийся в корневом канале,
- резиночки, или тяги: они соединяют первый и второй элементы системы между собой и оказывают силовое воздействие.
Процедура установки обязательно проводится под местной анестезией, так как в завершение врач выполняет рассечение волокон, соединяющих десну с корнем – фибротомию. Эта манипуляция позволяет добиться подвижности корня, ускорить процесс, а также исключить вероятность возвращения корня в исходное положение.
Сроки лечения
После установки вытягивающей конструкции посещать врача нужно будет один раз в неделю для контроля над процессом и напряжением тяг (при необходимости). В среднем за неделю происходит вытяжение, равное 1 мм1. Соответственно, чтобы вытянуть корень на 3–4 мм, нужно совершить 3–4 визита в клинику, а аппарат придется носить около месяца.
Однако после вытягивания процесс лечения не заканчивается, так как корню и окружающим его связкам нужно время на восстановление – в среднем это занимает еще около 2 месяцев. На этот период проводится временная реставрация с выводом из прикуса (для исключения жевательной нагрузки) и шинирование.
Рекомендации на период лечения
Необходимо проводить гигиену полости рта не только утром и вечером, но также после еды. Жевать лучше на стороне челюсти, противоположной той, где установлена вытягивающая конструкция. В случае натирания системой слизистой необходимо использовать ортодонтический воск.
Как долго длится лечение
После процедуры пациенту придется посещать ортодонта раз в неделю, чтобы тот имел возможность контролировать процесс и корректировать натяжение тяг. Обычно за одну неделю таким способом удается вытянуть корень примерно на 1 мм. Поэтому чтобы вытянуть его на 3-4 мм, нужно посетить врача около 3-4 раз, а сам процесс может растянуться на срок до месяца.
Но на этом лечение не заканчивается. Потребуется некоторое время, чтобы корень и связки восстановились. Обычно этот процесс занимает пару месяцев. Пока же пациенту проводят временную реставрацию с выводом причинного элемента из прикуса и его шинированием – это необходимо, чтобы снять с него жевательную нагрузку.
Ортодонтическая экструзия при комплексной реабилитации улыбки
Ортодонтическая экструзия позволяет добиться значительной оптимизации процесса в ходе пародонтологического или ортопедического лечения пациентов. В отдельных случаях ортодонтическая экструзия даже позволяет избежать процедур мягкотканной и костной аугментации.
В данной статье мы опишем случай, в котором ортодонтическое вмешательство позволило сформировать необходимый функциональный и эстетический контур для дальнейшей реабилитации с помощью дентальных имплантатов в зоне центральных резцов верхней челюсти. Весь процесс лечения предусматривал реализацию ортодонтической и пародонтологической фазы, экстракцию, установку имплантатов и фиксацию сначала временных, а после – и финишных реставраций. Таким образом, нам удалось добиться не только эстетически приемлемого результата, но и стабилизировать положение десен, не компрометировав при этом качества поддерживающей костной ткани, и улучшив общий окклюзионный паттерн.
Обзор клинического случая
28-летняя пациентка обратилась за стоматологической помощь из-за проблем с центральными резцами верхней челюсти (фото 1). После падения с велосипеда ей было проведено эндодонтическое лечение с дальнейшей фиксацией коронок на зубы 8 и 9. В конце концов, она осталась недовольна видом своих фронтальных зубов и хотела провести реабилитацию с использованием дентальных имплантатов. В ходе диагностики было обнаружено, что данные зубы действительно являются безнадёжными для терапевтического лечения, однако для установки имплантатов было необходимо провести дополнительное ортодонтическое вмешательство. Кроме того, ортодонтическое лечение позволило бы снизить уровень ассоциированных с лечением осложнений и оптимизировать достижение наиболее приемлемых эстетических результатов. Таким же образом, врачу бы удалось и уменьшить общую длительность лечения.
Фото 1. Вид улыбки пациентки до лечения.
Общесоматический и стоматологический анамнез
Общесоматический анамнез пациентки не был отягощен, кроме наличия в нем ранее факта курения. Согласно классификации Американского общества анестезиологов (ASA), ее можно было отнести к I классу. Как минимум одно исследование указывает на наличие корреляции между курением и пародонтитом, что следует учитывать в ходе диагностики. Пациентка также очень боялась каких-либо стоматологических вмешательств, особенно процедуры анестезии. Субъективно она отмечала чувствительность на температурные раздражители и возможность определенной миграции нижней челюсти для достижения положения максимального контакта между зубами-антагонистами.
Диагностика, оценка риска и прогноз
Пародонтальная оценка: Ранее пациентка не посещала стоматолога регулярно, у нее были отмечены признаки пародонтальных нарушений. Так, в области некоторых зубов была зарегистрирована незначительная потеря пародонтального прикрепления, рецессии в области зубов № 3, 6, 10, 13–15, 24 и 29; пародонтальный карман глубиной 4 мм около 18 зуба и кровотечение при зондировании 11 зубов. Имеющаяся ранее у пациентки привычка курения была рассмотрена как потенциальный фактор риска.
Риск пародонтальных осложнений: низкий (Американская академия пародонтологии [AAP] II) Прогноз: от умеренного до хорошего.
Биомеханическая оценка: У пациентки отмечался активный кариес в области зубов 13 и 29. Коронки в области 8 и 9 зубов были дефектными с признаками вторичного кариеса в их области и следами сколов керамики (фото 2). В области 2-4 и 13 отмечались проблемные амальгамные пломбы. Структурно-компромиссное состояние было характерно для 18 и 31 зубов, учитывая слишком большой размер зафиксированных на них керамических вкладок. В области 8 и 9 зубов на рентгенограмме также была отмечена потеря костной ткани и формирование периапикальных участков поражения. Корни зубов 7 и 10 были наклонены мезиально.
Риск биомеханических осложнений: высокий. Прогноз: плохой для кариозно-пораженных зубов 8, 9, 18 и 31; удовлетворительный для зубов 2 — 4 и 13.
Фото 2. Рентгенограмма области 8 и 9 до лечения.
Функциональная оценка: Признаки стираемости были отмечены в области передних зубов. В области 8 и 9 зубов были зарегистрированы факты скола керамики. Пациентка сообщала о наличие проблем с височно-нижнечелюстным суставом. В ходе осмотра было проведено исследование диапазона движений, тесты на нагрузку и иммобилизацию. Кроме того, пациентка также отмечала миграцию положений нижней челюсти для достижения состояния максимального контакта между зубами. Все это указывало на наличие у больной окклюзионной дисфункции.
Риск функциональных осложнений: умеренный. Прогноз: удовлетворительный.
Оценка челюстно-лицевых параметров: Положение линии губ даже в состояние расслабленной улыбки провоцировало значительно обнажение десневого профиля. При полной улыбке полностью визуализировали зубы и десны верхней и нижней челюсти (фото 3). Пациентка была недовольна внешним видом коронок на 8 и 9 зубах, учитывая признаки сколов керамики. Также ее беспокоили признаки скученности нижних передних зубов. Кроме того, пациентка была проинформирована о наклонённой линии улыбки справа налево, что также было заметно, когда она улыбалась. Однако данное нарушение эстетики ее не слишком беспокоило.
Риск челюстно-лицевых осложнений: высокий. Прогноз: плохой.
Фото 3. Вид внешнего профиля пациентки при полной улыбке: чрезмерное обнажение области десен.
Цели лечения
Основная цель лечения состояла в том, чтобы сформировать адекватное пространство и оптимизированный эстетический профиль для установки дентальных имплантатов в области 8 и 9 зубов. Поскольку корни латеральных резцов были наклонены мезиально, было принято решение исправить данное состояние ортодонтически. Учитывая, что после удаления 8 и 9 зубов возможна заметная потеря поддерживающей их костной ткани, было спланировано провести ортодонтическую экструзию этих зубов, которая позволила бы модифицировать вид десневого контура во фронтальном участке. Кроме того, контролируемое ортодонтическое лечение также позволило бы нормализировать и окклюзионную схему пациентки, снижая риск развития окклюзионной дисфункции.
Последовательность лечения
Этап 1: ортодонтическое и пародонтологическое лечение.
Пациентке были проведены процедуры скейлинга и околокорневой чистки с дальнейшим контролем состояния пародонта через 2 месяца. Повторный контрольный визит также был назначен через 4 месяца. Коронки зубов 8 и 9 были удалены, а на их место зафиксировали временные коронки (Luxatemp, DMG America) посредством универсального композитного цемента (RelyX Unicem, 3M ESPE). Ортодонтический этап лечения (экструзия 8 и 9 зубов) занял приблизительно 12 месяцев (фото 4). В ходе экструзии проводилась коррекция временных коронок для поддержки адекватных окклюзионных соотношений. Одновременно проводилась коррекция наклона зубов 7 и 10 для формирования как минимум 1,5 мм костного пространства между корнями и запланированным положением имплантатов.
Фото 4. Фиксация брекетов на провизорные коронки для обеспечения экструзии.
Этап 2: экстракция и установка имплантатов
После достижения необходимого уровня экструзии (фото 5-6) была произведена минимально травматическая экстракция зубов 8 и 9. Проведенное ортодонтическое лечение позволило добиться формирования идеального альвеолярного контура (фото 7). В качестве имплантатов были использованы конструкции Astra Tech OsteoSpeed TX 4.0 SX 11 мм (Dentsply Sirona), установка которых проводилась с минимальной костной аугментацией лунки посредством костного трансплантата (Puros Cortico-Cancellous Particulate Allograft, Zimmer Biomet). Благодаря модифицированному ретейнеру Essix, удалось обеспечить установку имплантатов на 4 мм ниже свободного края десен. Данные рентгенограмм указывали на отличное состояния качестве костной ткани в области вмешательства. Корни удаленных зубов были укорочены и модифицированы до яйцевидной формы – они фиксировались вместе с временными коронками над областью имплантации для поддержки адекватного уровня мягких тканей (фото 8).
Фото 5. Завершение процесса экструзии.
Фото 6. Динамическое контурирование лингвальной поверхности зубов в ходе экструзии.
Фото 7. Минимально инвазивное удаление зубов 8 и 9.
Фото 8. Модификация провизорных конструкций над областью установленных имплантатов.
Этап 3: временные и окончательные реставрации
Через 8 недель после заживления временные конструкции, фиксированные на ретейнере, были удалены. Слизистая успешно мигрировала в области между имплантатами и нависающими коронками (фото 9). Далее была проведена процедура фиксации временных реставраций с винтовой фиксацией к имплантатам (фото 10) на период 4 недель. Таким образом, удалось более точно модифицировать эстетический профиль десен, после чего врач приступил к получению оттисков. В качестве абатментов использовали фрезерованные литий-дисиликатные конструкции (фото 11), которые перекрывали литий-дисилкатными коронками (e.max, Ivoclar Vivadent) (RelyX Unicem).
Фото 9. Миграция области мягких тканей вокруг провизорных реставраций.
Фото 10. Провизорные коронки с винтовой фиксацией.
Фото 11. Вид литий-дисиликатных абатментов на модели.
Обсуждение
Несмотря на результат предварительного лечения, благодаря комплексному вмешательству врачу удалось достичь не только эстетического приемлемого вида фронтального участка верхней челюсти, но и нормализации функции и окклюзионных соотношений (фото 12), не компрометировав при этом ни состояния десен, ни качества поддерживающей костной ткани. Благодаря поэтапному протоколу экструзии и аугментации лунок, врач смог обеспечить установку имплантатов в достаточно плотную окружающую костную ткань. Процедура экструзии также позволила воссоздать адекватный профиль мягких тканей и необходимую высоту сосочка (фото 13). Данный протокол реабилитации также позволил снизить риск развития биомеханических осложнений за счет удаления двух проблемных зубов, однако пациентке необходимо было еще как минимум пролечить кариес в области зубов 13 и 29. Дополнительно ей было предписано использование фторидного геля (CTx4, Carifree). На момент написания этой статьи в области 18 и 31 зубов отмечались большие сомнительные реставрации, хотя все амальгамные пломбы были заменены. Таким образом также удалось улучшить биомеханический прогноз. Риск функциональных осложнений был снижен за счет нормализации окклюзионных соотношений благодаря проведенному ортодонтическому лечению. Субъективно пациентка отметила исчезновение симптома миграции нижней челюсти при достижении состояния максимального контакта зубов верхней и нижней челюсти. Что же касается эстетических параметров, то они останутся несколько компрометированными, учитывая высокую позицию верхней губы. Реставрации с опорой на имплантатах обеспечивали надлежащий внешний контур с визуализацией здорового состояния окружающих мягких тканей.
Фото 12. Вид окончательных реставраций.
Фото 13. Вид улыбки пациентки после лечения.
Заключение
В заключение важно отметить, что реализация трех этапов описанного протокола лечения была обеспечена за счет совместной работы трех разных специалистов в одной клинике (пародонтолога, ортодонта и ортопеда). Таким образом, количество необходимых посещений удалось свести к минимуму, повышая при этом общую эффективность лечения. Следует также учесть и финансовую выгоду от подобного алгоритма реабилитации, исключающего потребность в проведении мягкотканной и костной аугментации.
Авторы: Scott L. Rice, DDS Taylor S. Rice, DDS Nicolas A. Ravon, DDS, MSD
Рекомендации экспертов на время лечения
На период вытягивания эксперты в области ортодонтии рекомендуют усилить уход за полостью рта. Чистить зубы следует не только утром и вечером, но и каждый раз после приема пищи. Также рекомендуется жевать на противоположной стороне и постараться исключить любые механические факторы, способные помешать лечебному процессу. Если элементы конструкции будут натирать слизистую, следует прибегнуть к помощи ортодонтического воска.
Ортодонтический воск поможет защитить слизистую от повреждений
Особенности проведения процедуры хирургическим методом
К данному методу чаще прибегают в тех случаях, когда коронковая часть зуба настолько разрушена, что ее уже невозможно восстановить классическим способом, или если необходимо провести перепротезирование/заменить старый реставрационный материал. Такая процедура также может быть проведена, если пациент хочет получить результат быстрее и без необходимости временной «эстетической потери».
Такая операция не относится к категории сложных, однако она требует соответствующего опыта и сноровки от специалиста. Для вытягивания врач использует специальный скальпель, элеватор и щипцы. Можно сказать, он создает вывих, а затем не полностью удаляет корень, после чего фиксирует его с помощью швов.
На фото показан хирургический метод процедуры
Рекомендации после операции
Как уже было сказано выше, после проведения операции зуб закрывают временной реставрацией. Спустя примерно неделю после хирургического вмешательства швы снимают. В течение ближайших 2-3 недель пациент должен придерживаться особой диеты – кушать рекомендуется исключительно мягкую теплую пищу, не слишком холодную или горячую. Также потребуется усилить гигиену полости рта и проводить обработку мягких тканей с применением антисептического раствора, например, «Хлоргексидина» – по назначению врача.
Для обработки слизистой можно использовать «Хлоргексидина
Спустя 1,5-3 месяца после операции корень приобретает достаточную устойчивость, что позволяет начать эндодонтическое лечение и протезирование. Некоторые эксперты настаивают на том, что постоянный протез лучше устанавливать только через 1-2 года после вытягивания, чтобы предупредить развитие осложнений. Потребуется достаточно много времени, чтобы периодонтальные связки полностью восстановились.
Как проводится хирургическая экструзия
Целесообразно выполнять хирургическую экструзию зуба, когда над десной нет достаточного количества твердых тканей для последующего восстановления коронки, либо когда требуется провести перепротезирование или замену старой композитной реставрации. Еще одно показание к процедуре – нежелание пациента идти «ортодонтическим» путем, где процесс лечения занимает больше времени, а весь этот период приходится терпеть «эстетические потери».
«У меня много лет стоял зуб, который врачи в свое время успешно нарастили пломбировочными материалами, но он уже стал темным, откалывался, пришлось думать о том, чтобы переделать работу. Когда пришла на прием, то мне убрали весь композит, что-то долго чистили, а потом вообще расстроили, сказав, что собственных тканей мало для повторной реставрации. Но можно попробовать хирургически вытянуть корень, чтобы это исправить. Я была согласна на такую меру, ведь это лучше, чем удалять».
Яна, отзыв с сайта 32top.ru
Операция по вытягиванию корня не считается сложной, но она требует аккуратности со стороны врача. Процедура выполняется с помощью хирургического скальпеля, элеваторов и щипцов. Специалист как бы создает искусственный вывих и неполное удаление корня, а затем со всех сторон фиксирует его с помощью швов.
Возможные осложнения
В отличие от ортодонтического метода, хирургический не предполагает полной иммобилизации зуба (придания ему неподвижности), так как возникает риск развития такой патологии, как анкилоз – полного сращивания корня с челюстной костью.
В процессе вытягивания корня специалист должен быть предельно осторожен: излишняя травматизация тканей впоследствии может способствовать резорбции в области шейки зуба.
Сроки лечения
Сразу после операции дефектный зуб закрывают временной реставрацией. Примерно через 7 дней после хирургического вмешательства снимают швы. Выполнять эту процедуру нужно крайне аккуратно, так как связь зуба с мягкими тканями еще недостаточно хорошая, а новая костная ткань в пространстве между приподнятым корнем и альвеолой еще не образовалась.
В течение 2–3 недель после операции пациенту назначается щадящая диета (мягкая, не слишком горячая и не слишком холодная пища), а также рекомендуется проводить тщательную гигиену полости рта и антисептическую обработку поврежденных тканей «Хлоргексидином» для того, чтобы способствовать их быстрому заживлению и не вызвать воспалительного процесса.
Через 1,5–3 месяца после хирургического вмешательства корень становится устойчивым, и можно приступать к эндодонтическому лечению и установке постоянных протезов.
На заметку! Некоторые исследователи утверждают, что протезирование постоянными конструкциями во избежание осложнений лучше проводить только по прошествии 1–2 лет после зубосохраняющей операции, так как только тогда окончательно восстанавливаются периодонтальные связки, а мягкие ткани приобретают полную стабильность.
Как вытягивают ретинированные элементы
Экструзия в данном случае имеет свои особенности. Она может проводиться двумя разными способами, но каждый из них обязательно предусматривает как хирургический, так и ортодонтической этапы. Вот эти два метода:
- отсроченный – сначала врач выполняет рассечение десны и обнажает коронку. На следующем приеме через 2-3 дня он закрепляет на ретинированном элементе специальную ортодонтическую кнопку и тяги, после чего на соседние опорные элементы устанавливает скобы (если есть брекеты, в скобах нет необходимости),
- одномоментный – в рамках одного приема врач разрезает десну, фиксирует ортодонтическую систему и накладывает швы.
При одномоментном способе установка конструкции ставится сразу
На время реабилитации специалист прописывает пациенту антибиотики и антисептическое средства. Опять же, придется придерживаться специальной диеты и исключить любые травмирующие факторы. Вытягивание таким способом может растянуться на срок до 1 года и даже дольше.
Вытягивание ретинированных зубов
Экструзия ретинированного зуба – это процедура, имеющая свои особенности. Современная ортодонтия позволяет избежать удаления такого элемента, если он не несет потенциальной опасности для соседних и для него имеется место на челюсти. Вытягивание может проходить двумя разными способами и всегда предполагает два этапа – хирургический и ортодонтический.
Первый способ – отсроченный. На первом приеме врач рассекает десну и обнажает коронку. На втором приеме, который назначается через 2–3 дня после операции, на ретинированном элементе фиксируется ортодонтическая кнопка и тяги, на опорные соседние зубы устанавливается скоба (при наличии брекетов она не нужна).
Второй способ – одномоментный. Специалист за один прием проводит и хирургию, и установку ортодонтической конструкции. Этот способ предполагает более обширное оперативное вмешательство с последующим ушиванием раны.
В период реабилитации пациенту назначают прием антибиотиков и антисептиков, рекомендуется соблюдать щадящую диету и избегать травмирования тканей. Вытягивание ретинированного зуба может занять 1 год и более.
Преимущества и недостатки метода
Главным преимуществом метода является возможность сохранить корень и впоследствии провести протезирование на его основе. Вот перечень других явных плюсов данной процедуры:
- возможность избежать дорогостоящего лечения, например, протезирования мостовидными конструкциями или имплантации,
- возможность продлить срок службы живого зуба на срок до 5-10 лет и даже больше,
- возможность избежать травматичной операции по наращиванию костной ткани перед установкой имплантов.
Главное, чтобы за лечение взялся опытный высококвалифицированный врач, поскольку многое здесь зависит от качества и точности проводимых манипуляций. Если специалист допустит ошибки, они могут обернуться резорбцией и снижением устойчивости корня, развитием анкилоза.
Из минусов пациенты выделяют длительность лечения и неудобства, с этим связанные. В частичности, тот факт, что на вытягивание уходит довольно много времени, в течение которого приходится придерживаться строгих ограничений в питания и внимательно следить за тем, чтобы случайно не повредить систему. Зато итогом такой коррекции можно считать сохранение живого корня, возможность избежать более дорогостоящей и, кстати, не менее продолжительной имплантации.
1Персии Л.С. Ортодонтия. Диагностика и лечение зубочелюстных аномалий: руководство для врачей, 2004.
Виды ортодонтического перемещения зубов
В зависимости от направления действующей силы перемещение зубов может быть наклонно-вращательным (см. рис. 149,150), корпусным (см. рис. 152), к которому относят и вертикальное, т.е. зубо-альвеолярное удлинение или укорочение (см. рис. 153—156) и ротационным (вращение вокруг продольной оси, см. рис. 157).
Одним из самых распространённых видов ортодонтического перемещения является наклонно-вращательное. При этом движении зуб перемещается не корпусно, когда сохраняется параллельность со своей исходной продольной осью, а коронка с частью корня накло-няется в направлении действующей силы, в то время как апикальная часть корня смещается в противоположном направлении. Таким образом, образуются 4 зоны тканевых преобразований: две зоны давления (см. рис. 149,6 — зоны 1 и 4) и две зоны тяги (см. рис. 149,6 — зоны 2 и 3). К указанному виду движений относится вестибулооральный наклон (торк или инклинация) и мезиодистальный (ангуляция).
При таком виде движения определённое место в корне зуба не перемещается и вокруг него происходит вращение (см. рис. 150, а — 0). Расположение оси вращения зависит от ряда обстоятельств: места приложения силы к коронке, её клинической высоты, величины действующей силы, анатомического строения лунки. Но чаще всего ось вращения находится между средней и апикальной третью корня (см. рис. 149, б, в и 150, а). В этой точке периодонтальная щель сохраняет свою исходную величину, ткани периодонта не сдавливаются и, следовательно, не происходит перемещения. Если проследить от этой точки «0» (см. рис. 150, а) в сторону шейки и верхушки зуба до точек соприкосновения корня со стенкой лунки, то отчётливо видно, что степень сдавливания периодонта постепенно увеличивается (см. рис. 150, а — 2 и 6).
При изучении топографических взаимоотношений зуба в альвеоле на поперечном разрезе в области шейки (см. рис. 150, б) видно, что корень соприкасается со стенкой лишь на небольшом участке (см. рис. 150, б — 1). На рядом расположенных участках (рис. 150, б — 2) прослеживается весьма незначительное сдавливание периодонта, а в точке 0, которая является центром сопротивления или вращения, оно вообще отсутствует.
Для корпусного перемещения зуба необходимо создать такое усилие, чтобы его равнодействующая проходила через центр вращения или, по крайней мере, в непосредственной близости от него (рис. 142,152). Решение этого вопроса может быть двояким: первое — пе-реместить точку приложения силы ближе к центру вращения, что трудно сделать непосредственно в отношении корня, но можно удлинить жёсткое крепление с вестибулярной стороны применяемого аппарата по направлению к верхушке корня, создав пару сил; второе — создать путём сочетания двух аппаратов пару противоположно действующих сил, равных по величине. Например, если при ретрузии переднего зуба прилагается усилие какого-либо съёмного аппарата в области шейки к перемещению его лабиально, то можно создать второе усилие ближе к режущему краю с вестибулярной стороны, направив действие силы в оральную сторону.
Тканевые изменения при вертикальных перемещениях зубов подчинены общим закономерностям, а именно при нагрузке по оси зуба в направлении верхушки корня на дне лунки происходит резорбция костной ткани, а при обратном действии — вытяжении зуба — образование новой кости там же. Следует отметить, что при интрузии нежелательно проводить одновременно и экструзию соседнего, так как последняя будет преобладать.
Зубоальвеолярное удлинение («вытяжение», экструзия) под действием ортодонтических аппаратов планируется чаще всего в отношении боковых зубов при лечении глубокого прикуса или в отношении фронтальных зубов при лечении открытого прикуса, а также при устранении супра- или инфраокклюзии отдельных зубов. Под действием силы тяги происходит построение новой кости в области гребня альвеолярного отростка (т.е. у краёв лунки), дна альвеолы (см. рис. 153, 154) и всей её внутренней поверхности.
Экструзия одно-, дву- и многокорневых зубов происходит по одним и тем же законам, только у двух последних групп зубов наглядно обнаруживается образование новой кости у купола межкорневой перегородки (см. рис. 153, б — IV). Во всех случаях кость образуется и на краях альвеолы. Тканевые преобразования идентичны как при вытяжении зубов механически действующими аппаратами, так и при функционально направляющих; отличие может быть только в количественном отношении. После экструзии, как правило, требуется небольшая коррекция контуров десны, а иногда и костной лунки.
Зубоальвеолярное укорочение (погружение, вколачивание, интрузия) может быть прямым, чисто вертикальным или с наклоном в зависимости от точки приложения силы. Практическое применение этого вида перемещения зубов имеет место в отношении передних зубов при лечении глубокого прикуса и в отношении боковых зубов при исправлении открытого прикуса. При увеличенном давлении (действие ортодонтического аппарата) периодонт сдавливается в основном в области верхушки корня (зона давления) и меньше по остальной внутренней поверхности лунки и согласно этому происходит резорбция костной ткани (рис. 156).
Особое положение создаётся в межкорневых перегородках, на поверхности которых возникает широкая зона давления и резорбируется не только их купол, но и вся поверхность (см. рис. 156, IV). На фронтальном гистологическом срезе в области двух резцов, один из которых подвергался интрузии (рис. 155), перегородка вблизи последнего была сдавлена. На балочках губчатой кости, лежащих сразу под циркулярной связкой, изменений не отмечено, а на более глубоких заметно небольшое количество остеокластов. Соответственно перемещению перегородки периодонтальное пространство смещаемого зуба на стороне тяги было на треть шире, чем у соседнего. Пришеечная связка у перемещаемого зуба опущена, а у симметричного зуба — приподнята.