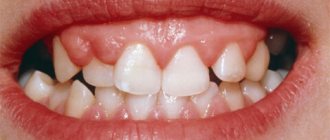
Генерализованный пародонтит – это разновидность заболевания ротовой полости, которое относится к группе воспалительных и поражает ткани пародонта. Его течение сопровождается кровоточивостью десен, их отечностью, нестерпимой болью. Ситуация усугубляется и возникновением неприятного запаха изо рта, появлением зубных отложений, формированием зубодесневых карманов.
Диагностировать недуг может только компетентный пародонтолог путем осмотра ротовой полости и проведения биопсии десенных тканей. Лечение заключается в использовании медикаментозных способов и хирургического вмешательства. Немаловажную роль играет общая и иммуномодулирующая терапия.
Пародонтит – состояние, при котором происходит диффузное нарушение пародонтального комплекса. Заболевание охватывает несколько зубов сразу, а в особо серьезном проявлении – все зубы. Это – одна из сложнейших проблем в стоматологической практике. Генерализованная форма заболевания в 5 или 6 раз чаще, нежели кариес, влечет за собой частичную или полную адентию. А продолжительное развитие инфекции в ротовой полости – причина формирования ревматоидной формы артрита, инфекционного эндокардита, атеросклероза, инсульта, инфаркта.
Что такое пародонт, его особенности
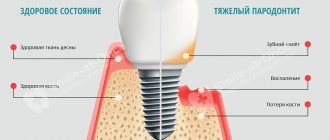
В стоматологической практике используется термин «пародонт». К нему относится целый комплекс тканей, окружающих зубы. Все они имеют общее нервное начало и единое кровоснабжение, поэтому тесно связаны между собой. Пародонт образует несколько составляющих элементов: десна, костная ткань, периодонт, цемент корневой системы зубов. К его функциям относится обеспечение опоры, поддержания, защиты всей зубной системы. К патологиям, связанным с поражением пародонта, относятся такие состояния, как гингивит, пародонтоз, опухоли, пародонтит.
Причины рецессии десны
Довольно часто рецессия десны является одним из проявлений пародонтита (пародонтоза). В этом случае в результате нарушение кровообращения в данной области происходит атрофия десны и оголение корня зуба.
Как правило, такое состояние диагностируется в среднем и старшем возрасте, хотя бывают и исключения – например, ювенальный (юношеский пародонтит).
Рецессии десны в результате пародонтита
Хроническая механическая травма десны – например, нависающим краем искусственной коронки или пломбы, что бывает очень часто, травма съемным протезом или его фиксирующим элементом —кламмером, что в связи с бурным развитием имплантологии, встречается сегодня гораздо реже. Наличие зубного камня также относится к факторам риска для развития рецессии десны.
Хроническая трама десны широкими коронками
Острая травма зуба, приводящая к его смещению в сторону губы или щеки.
Острая травма – вывих зуба
Анатомические особенности строения альвеолярного отростка – тонкий слой кортикальной кости, расположенной на передней поверхности альвеолярного отростка или так называемый «тонкий биотип десны».
В последнем случае проблема состоит не в толщине кости, а именно в толщине десны, покрывающей кость по передней (вестибулярной поверхности). Однако, и в том, и в другом случае проблема связана с недостаточным кровоснабжением данной области.
Рецессии десны как следствие тонкого биотипа
Неправильное (низкое на верхней или наоборот – высокое на нижней челюсти) расположение уздечки губы или уздечки языка.
Рецессия десны нижнего резца вследствие уздечки губы
Если в случае уздечки губы, рецессия будет располагаться на передней поверхности корня зуба, то в случае уздечки языка, будет оголяться задняя (язычная стенка) зуба.
Еще одной причиной возникновения рецессии десны, может послужить ортодонтическое лечение, в результате которого может произойти истончение вестибулярной кости.
Ну и, разумеется, гигиена полости рта может тоже послужить причиной появления рецессий и клиновидных дефектов. Причем, как это ни странно, слишком тщательная чистка зубов вовсе не является благом, т. к. в результате чрезмерного механического воздействия страдают и десны, и зубы, в пришеечной области которых формируются клиновидные дефекты, о которых мы писали выше.
Причины развития генерализованного пародонтита
Предшественниками формирования заболевания являются некоторые экзогенные и эндогенные факторы. Первая группа невелика, большая часть болезней данной системы спровоцирована именно внутренним состоянием организма. Все этиологические факторы классифицируются на местные (зубной налет, камень, проблемы с прикусом, аномалия положения зубов, тяжи слизистой оболочки) и общие (заболевания организма – сахарный диабет, зоб токсического происхождения, лишний вес, гиповитаминоз, гепатит, гастрит и т. д.). Все это так или иначе отражается на состоянии пародонта и приводит к ухудшению его функционирования.
Проведенные микробиологические исследования сумели доказать тот факт, что ведущая роль в развитии этого состояния отводится микроорганизмам, которые называются Prevotella Intermedia, Bacteroides forsythus, Peptostreptococcus и т. д. Чтобы зубная система была защищена от их влияния, в зубной бляшке обеспечивается формирование защита в виде налета, скопившегося в десенной борозде, карманах пародонта, зубном корне.
Продукты жизни патогенных организмов способствуют активизации секреции определенных веществ (простагландинов, цитокинов, энзимов), которые приводят к разрушению тканевых структур пародонта. К факторам, влекущим за собой снижение локальной и генеральной защиты от влияния болезнетворных бактерий, можно отнести:
- курение,
- повреждения лучевого характера,
- игнорирование правил личной гигиены касательно полости рта.
Развитию этого состояния обычно предшествует воспаление десневого края, которое влечет за собой нарушение соединения, деструкцию связочного аппарата, резорбцию альвеолярной кости. Данные изменения приводят к патологической подвижности зубов, перегрузке их отдельных групп, окклюзии. При отсутствии адекватной терапии эта болезнь провоцирует выпадение или удаление зубов, а также проблемы с функционированием челюстной системы в целом.
Пародонтит
Сахарный диабет
Атеросклероз
2170 26 Августа
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пародонтит: причины появления, симптомы, диагностика и способы лечения.
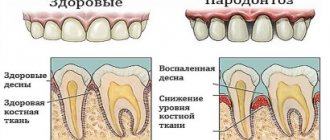
Пародонтит – хроническое воспалительное заболевание зубочелюстной системы, которое сопровождается постепенным разрушением тканей, окружающих зуб (пародонта), и уменьшением объема костной зубной лунки (альвеолы) и всего альвеолярного гребня. Название «пародонтоз» считается устаревшим, но подразумевает аналогичные пародонтиту процессы.
Чаще всего заболевание имеет хроническое течение, сопровождается появлением отложений на зубах, покраснением и кровоточивостью десен, образованием глубоких пародонтальных карманов и патологической подвижностью зубов.
Постепенно это приводит к потере зубов у взрослого человека и способствует развитию патологических процессов в организме. Осложнениями пародонтита могут быть гайморит, остеомиелит, заболевания сердечно-сосудистой системы.
Причины пародонтита
Пародонтит – это многофакторное заболевание, то есть возникнуть он может по многим причинам. Острый пародонтит (периодонтит) встречается реже хронического и чаще всего является следствием механической или химической травмы зубодесневого соединения. На десне возникает абсцесс (гнойник), который может привести к появлению свища (канала, соединяющего полость абсцесса с внешней средой).
Хронический пародонтит часто развивается вследствие несоблюдения гигиены полости рта, когда повышается активность микроорганизмов ротовой полости.
Мягкие и твердые отложения на зубах представляют собой биопленку, в состав которой входят также болезнетворные бактерии. Их деятельность может приводить к воспалению десен (гингивиту), периодонта (тканей, окружающих корень зуба) и костной ткани альвеолы. Воспалительная реакция приводит к постепенному разрушению связочного аппарата зубов. Шейки зубов оголяются, а зубы постепенно расшатываются и выпадают.
К местным факторам, вызывающим возникновение пародонтита, относится перегрузка пародонта из-за неправильного прикуса вследствие скученности зубов, плохого протезирования или потери группы зубов. Привычка крепко стискивать челюсти, скрежетать зубами также ведет к перегрузке и воспалению пародонта.
Развитие пародонтита может быть вызвано сужением просвета сосудов при сахарном диабете, атеросклерозе, изменением состава слюны, отечностью тканей, возникающих при эндокринных нарушениях.
Кроме того, доказана роль дефицита витаминов в заболеваниях пародонта. Так, гиповитаминоз С приводит к ломкости сосудов, снижению синтеза коллагена, что ослабляет связочный аппарат зубов, общему ослаблению иммунитета.
Классификация пародонтита
В зависимости от клинических симптомов и скорости развития заболевания пародонтит подразделяют на острый и хронический. Острый процесс, сопровождаемый болью и кровоточивостью десны, развивается в течение нескольких дней после физической или химической травмы, чаще всего вскоре после постановки пломбы, коронки или другой ортодонтической конструкции. При отсутствии лечения острый пародонтит может осложниться свищом. Однако в большинстве случаев острый процесс сменяется хроническим, который может продолжаться в течение нескольких лет. При этом период затухания клинических симптомов при провоцирующих факторах сменяется рецидивом.
В большинстве случаев заболевание с самого начала приобретает хроническую форму. Этому способствуют плохая гигиена полости рта и образование на зубах мягких и твердых отложений. Хронический пародонтит начинается постепенно и распространяется на всю поверхность десны, тогда его называют генерализованным.
Если кровоточивость десен наблюдается периодически и вызывается чисткой зубов и приемом жесткой пищи, ставят диагноз пародонтита легкой степени.
При усилении кровоточивости, болей, расшатывания и выпадения зубов отмечается средняя и тяжелая степень генерализованного пародонтита.
Симптомы пародонтита
При остром пародонтите боль, отечность и кровоточивость десны развивается в течение нескольких дней после воздействия травмирующего фактора. Как правило, боль возникает не только при кусании, но и вне жевательной нагрузки. Возможно формирование гнойника в области «причинного» зуба, который прорывается с образованием свища. Если травмирующий фактор не устранить (снять коронку, удалить излишек пломбы), свищ может стать постоянным выходом для гноя, скопившегося в десневом абсцессе.
Симптомы хронического пародонтита развиваются постепенно.
Однако со временем легкая боль при чистке зубов и жевании превращается в привычное явление. Кровоточивость становится постоянной, десны меняют цвет, оголяются шейки зубов. Пародонтальные карманы, которые можно измерить стоматологическим зондом, углубляются. Изо рта появляется неприятный запах, жжение, боли в деснах и в челюстях, усиливающиеся при смыкании зубов. Под припухшими деснами могут формироваться болезненные гнойнички. Прием пищи затрудняется. Постепенно шейки зубов оголяются, происходит рассасывание костных лунок, в которых крепятся зубы, затем зубы расшатываются и легко выпадают.
Диагностика пародонтита
Необходим в первую очередь клинический анализ крови и биохимический анализ крови для оценки обменных процессов (общий белок, белковые фракции, С-реактивный белок, АЛТ, АСТ, ЛДГ, креатинин, электролиты: калий, натрий, хлор, кальций) и мочи для дифференциальной диагностики с воспалительными процессами, вызываемыми заболеваниями крови (лейкоз, агронулоцитоз, апластическая анемия, тромбоцитопеническая пурпура) или при различных болезнях внутренних органов (в том числе эндокринных – сахарного диабета, нарушения функционирования печени и почек и т. д.).
Классификация и симптоматика генерализованного пародонтита
Если принять во внимание глубину карманов и степень выраженности разрушения костной ткани, врач может диагностировать три формы проявления недуга. Они различны по симптоматике и признакам.
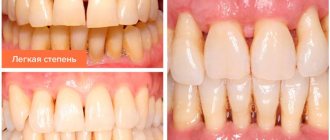
Легкая степень пародонтита
Для этой стадии характерно незначительное ощущение зуда, жжения. Периодически возникает кровоточивость в процессе чистки зубов и после приема пищи (жестких продуктов – мяса, свежих фруктов и овощей). Глубина карманов пародонта достигает 3,5 мм, а уменьшение тканей десны наблюдается примерно на 1/3 от высоты корня. Патология длительное время может себя никак не проявлять. Поэтому на первой стадии заболевания пациенты не спешат обращаться к медикам, что провоцирует переход болезни в более тяжелые формы.
Средняя степень пародонтита
В ходе ее протекания с пациентом происходят различные патологические изменения. В частности, меняются функции зубочелюстной системы. Карман достигает глубины 5 мм, зубы становятся подвижными и слегка расшатанными. Между ними появляются промежутки. Тканевая структура лунки сокращается на половину корня. Изо рта может исходить неприятный запах.
Тяжелая степень пародонтита
Это заболевание характерно для взрослых пациентов. Глубина карманов пародонта превышает размер в 5 мм, убыль в тканях – свыше ½ длины зубного корня. Десны подвергаются сильному воспалительному процессу, кровоточат. Из них идут гнойные выделения. Разрушаются не только тканевые элементы, но и костные части. Иногда перегородки между зубами полностью рассасываются, что приводит к серьезной подвижности зубов. В этом случае сохранить их в естественном виде практически невозможно.
Чем больше запущена болезнь, тем сложнее с ней совладать и подобрать адекватное лечение. А шансы на полное выздоровление снижаются с каждым шагом ее прогрессирования.
Классификация
По числу единиц, затягивающихся патологией:
- Катаральный (локализованный) – в зоне поражения 1-3 единицы;
- Генерализованный – поражен весь зубной ряд.
По степени тяжести генерализованный пародонтит (по мкб код K05):
- Генерализованный пародонтит легкой степени (по мкб 10 код К05.3). Такой клинический диагноз ставится при глубине карманов в десневой ткани менее 3,5 мм, а кость резорбируется менее 1/3 корня.
- Средней степени. Поддесневые углубления 3,5-5 мм, а кость склерозируется на 50% корневой длины.
- Тяжелой степени. Данная стадия обозначается глубиной пародонтальных изменений свыше 5 мм и резорбции больше 1/2 корня.
По патогенезу дифференциальная диагностика:
- острое-более одного ежегодного обострения;
- хронический генерализованный пародонтит (по мкб К05) — не утихающий патологический процесс;
- обострение хронического пародонтита – болезненные ощущения, дискомфорт, активизация воспалительного процесса.
Особенности хронической формы генерализованного пародонтита
Провоцирующим фактором развития болезни может стать любое другое заболевание ротовой полости. Гингивит, пренебрежение правилами личной гигиены, механические повреждения – все это – явные причины развития хронической формы патологии. Она протекает в две стадии:
- обострение, сопровождающееся пульсирующей болью в деснах, чрезмерной кровоточивостью, выделениями гноя, абсцессами, лихорадкой, воспалением лимфатических узлов (такие симптомы нередко дают о себе знать на фоне воспаления легких, стрессовых ситуаций, ОРВИ);
- ремиссия, образующаяся в ходе проведения терапевтических мероприятий, в это время симптомы не проявляются, и пациента ничто не беспокоит.
Чем дальше развивается патология, тем дольше длится обострение, а время ремиссии постепенно сокращается.
Генерализованный пародонтит (ГП) в настоящее время занимает ведущее место среди заболеваний пародонта среди населения всех возрастных групп.
По данным Всемирной организации здравоохранения, максимальный уровень распространенности заболеваний тканей пародонта, в том числе ГП, приходится на возрастную категорию 35-44 года.
Согласно некоторым исследованиям, от 65% до 95% наиболее трудоспособной категории населения в разных странах мира страдает заболеваниями пародонта.
Значительная доля этих больных в итоге потребует хирургического лечения с применением различных остеопластических материалов для восстановления костной ткани.
Возникновение функциональных нарушений зубочелюстной системы как следствие поражения ГП регистрируются в 4-5 раз чаще, чем при осложнениях кариеса.
Несвоевременное обращение и неэффективное симптоматическое лечение генерализованного пародонтита почти в 50% проценте клинических случаев приводят к ранней потере групп зубов у работоспособных пациентов относительно молодого возраста.
Осложнения ГП требуют значительных финансовых затрат и квалифицированной стоматологической помощи для полноценного восстановления жевательной функции.
Отсутствие тенденции к сокращению заболеваемости ГП в России и постсоветских республиках диктует необходимость поиска новых способов профилактики, ранней диагностики и эффективного лечения.
Важнейшими критериями успешного лечения пародонтита являются устранение костных карманов, проявлений воспалительного процесса в пародонте и травматической окклюзии с достижением длительной стойкой ремиссии.
Наиболее эффективным способом достижения перечисленных целей является использование хирургических методов лечения при помощи современных остеопластических материалов, а также комплексное применение дополнительных консервативных методов.
По данным зарубежных исследований, окислительно-восстановительное равновесие ротовой и десневой жидкости играет ключевую роль в лечении пародонтита в контексте поддержания активности естественных биохимических реакций и уменьшения проявлений метаболического ацидоза в тканях пародонта.
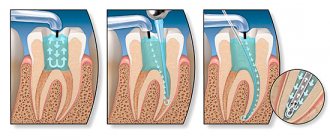
Для хирургического лечения генерализованного пародонтита применяются различные разновидности гингивэктомии, кюретажа, а также многочисленные лоскутные техники. Залогом успеха является правильный выбор техник и материалов.
Характеристика остеопластических материалов для лечения пародонтита
Развитие хирургического лечения ГП берет свое начало с резекционной техники оперативных вмешательств на пародонте. Она предполагала обязательное нивелирование костной ткани в участках костных карманов с иссечением мягкотканной составляющей пародонтальных карманов. Это приводило к чрезмерной послеоперационной рецессии десен.
Благодаря прогрессу хирургической пародонтологии и появлению более современных оперативных методик вмешательства исчезла необходимость в механическом удалении пораженной костной ткани. Улучшение клинических результатов достигалось за счет более щадящей санации пародонтальных карманов и обеспечения более эффективной репаративной регенерации костной ткани в этих участках.
В первой половине ХХ века знаменитыми учеными Видманом, Нейманом и Цешинским был предложен совершенно новый хирургический подход.
Он предусматривал выполнение лоскутных операций с определенным типом разрезов и отслоением слизисто-надкостных лоскутов для доступа к внутрикостным карманам и адекватного удаления грануляционной ткани, поддесневых зубных отложений и многослойного вросшего эпителия.
Осложнения хирургического лечения пародонтита были серьезными:
- Множественные рецессии десны
- Неприемлемые эстетические дефекты
- Гиперчувствительность зубов
Из-за многочисленных осложнений, особенно на участках фронтальной группы зубов, исследователи почти сразу начали работы над глубокой модификацией новой техники и поиском принципиально новых решений проблемы ГП.
Среди них появились модифицированный лоскут Видмана, коронально и латерально смещенный лоскут, расщепленный лоскут, лоскут без смещения и другие.
Несмотря на явный прогресс, за счет распространения остеопластических материалов и мембран резекционный подход начал вытесняться регенеративной концепцией лечения. Появилась методика направленной регенерации тканей пародонта
(СРТ).
Материалы для восстановления тканей пародонта классифицируют по происхождению:
- Аутогенные
- Аллогенные
- Ксеногенные
- Аллопластические
Аллопластические материалы, в свою очередь, могут претерпевать полную или частичную резорбцию либо оставаться в участке дефекта нерезорбированными.
Классификация в зависимости от выраженности остеогенного потенциала:
- Остеоиндуктивные
- Остеокондуктивные
- Остеонейтральные
Некоторые авторы выделяют в отдельную группу материалы, которые используются для направленной костной и тканевой регенерации. Костные аутотрансплантаты внутри- или внеротового происхождения относятся к остеоиндуктивным материалам.
Согласно концепции Бойна (1973), оптимальный остеопластический материал для парадонтологических целей должен отвечать следующим критериям:
- Доступность в необходимых количествах
- Способствование реваскуляризации участка дефекта
- Высокий остеоиндуктивный потенциал
- Остеокондуктивные свойства
Кроме того, идеальный материал не должен препятствовать образованию новой костной ткани, а для его получения пациент не должен подвергаться дополнительным болезненным манипуляциям (исключает аутотрансплантаты).
Коэн и соавторы в 2011 году выдвинули дополнительные требования к остеопластическим материалам для парадонтологических целей:
- Отсутствие антигенных свойств
- Стойкость к воздействию микроорганизмов
- Предотвращение резорбции корня зуба
- Механическая прочность и эластичность
- Адаптация к трехмерной структуре костного кармана
- Стимуляция образования нового прикрепления
- Полноценный остеогенез и цементогенез
- Формирование функциональной периодонтальной связки
- Предотвращение апикальной миграции эпителия
Аутогенная костная ткань
в виде костных аутотрансплантатов (внутри- и внеротового происхождения) в наибольшей степени отвечает этим требованиям. В настоящее время она остается золотым стандартом для хирургического лечения пародонтита.
Аутогенную костную ткань ранее применяли как остеопластический материал, характеризующийся рядом положительных свойств. Она бывает внутриротового (костные экзостозы, беззубые участки челюсти, горб верхней челюсти) или внеротового (проксимальный эпифиз большеберцовой кости) происхождения.
Аутокость использовали путем смешивания костных опилок с кровью пациента в стерильной емкости, получая смесь для заполнения костных карманов. Однако такой продукт имел очень неприятную склонность к микробной контаминации и дальнейшей секвестрации.
Целесообразность клинического применения аутокости в регенеративной пародонтологии была подтверждена многочисленными гистологическими исследованиями. Они подтвердили способность аутогенного остеопластического материала образовывать новое соединительнотканное прикрепление.
Тем не менее, учитывая всегда ограниченное количество донорской аутокости, особенно из внутриротовых источников, а также необходимость выполнения болезненного хирургического вмешательства, ее применение было ограничено.
По мнению Dumitrescu, приведенные выше особенности следует учитывать при планировании пародонтологического лечения в случаях множественных глубоких костных карманов. Это ограничивает широкое применение аутокости и требует привлечения квалифицированного специалиста высокого профиля для вмешательства.
Поэтому в дальнейшем был разработан целый ряд альтернативных материалов для хирургического лечения генерализованного пародонтита. Среди них были аллогенные материалы, гидроксиапатит (ГАП), факторы роста в комбинации с ГАП.
Однако наличие антигенных свойств, слабый остеоиндуктивный эффект, необходимость создания специфических условий забора и консервации материала, а также невозможность стандартизации по остеогенному потенциалу усложняют их применение.
При использовании ксеногенных остеопластических материалов
для лечения пародонтита специальная обработка в значительной мере устраняет антигенные эффекты. Однако наличие проблемы антигенной несовместимости при ксеноимплантации, наряду с иммунологической несовместимостью, сохраняет угрозу отторжения материала.
Тем не менее, несмотря на положительные свойства ксеногенных остеопластических материалов и их широкое практическое применение, проблема потенциального переноса прионов даже после тщательной химической обработки не решена.
Альтернативой для пародонтологии стало использование неорганических и органических синтетических материалов
. Среди них заслуживают внимания:
- Синтетический гидроксиапатит
- Альфа- и бета-трикальцийфосфат
- Органические синтетические полимеры
- Биоактивное стекло
- Сульфат кальция
- Карбонат кальция
- Биокерамика
Также приобрели определенное клиническое значение различные комбинации этих продуктов с другими остеопластическими материалами.
Среди недостатков биокерамических материалов для лечения ГП отмечают их способность трансформироваться в процессе приготовления в твердые и неэластичные массы, которые не способствуют быстрой интеграции с окружающей костной тканью.
Использование коллагена в хирургической пародонтологии является популярным во многих странах мира. Предложены комбинации высокоочищенного коллагена с сульфатированными гликозаминогликанами (сГАГ), гиалуроновой кислотой, гидроксиапатитом и трикальцийфосфатом, аутотрансплантатами.
Мельхер в 1976 году сформулировал концепцию направленной регенерации тканей.
Данные гистологических исследований продемонстрировали успешное образование нового соединительнотканного прикрепления у человека в результате использования данной методики, что впервые было показано еще в 1982 году.
Концепция СТР открыла впечатляющие возможности клинического применения различных типов мембран
— резорбируемых и нерезобируемых. Но наличие технических сложностей, включая возникновение экспозиции (резорбируемые мембраны) и необходимость привлечения квалифицированного хирурга для предупреждения осложнений в ходе вмешательства на пародонте, связаны с ухудшением их результатов.
Использование аутологичной надкостницы
в пародонтологической практике является актуальным способом благодаря высокой биологической совместимости.
Наличие в надкостнице фибробластов обеспечивает прикрепление различных типов недифференцированных клеток к мягкой ткани и внутреннему камбиальному участку, который содержит мезенхимальные и остеопрогениторные клетки.
Периостальные клетки продуцируют под специфическим влиянием межклеточный матрикс с последующим формированием мембранной структуры, которая принимает участие в формировании полноценной костной ткани.
Использование аутологичной надкостницы является эффективным способом при лечении пародонтальных фуркационных дефектов костных карманов и рецессии десен.
Необходимость дополнительного хирургического вмешательства для забора материала ограничивает использование метода. Поэтому Saimbi с соавторами в 2014 году предложили новую технику трансплантации аутологичной надкостницы из слизисто-надкостничного (полнослойного) лоскута.
Учитывая особенности использования каждого из материалов для СТР, поиск наиболее универсального варианта для регенерации пародонта — это один из наиболее актуальных вопросов современной регенеративной пародонтологии в России и в мире.
По мнению зарубежных авторов, целью лечения генерализованного пародонтита и лечения пародонтальных дефектов любого типа является достижение прогнозируемой регенерации потерянной ткани пародонта.
Выбор метода хирургического лечения пародонтита
Персонализированное комплексное лечение пародонтита с применением терапевтических, хирургических, ортодонтических и физиотерапевтических методов является эффективным путем достижения долговременной ремиссии.
В 1980-х годах исследования продемонстрировали формирование нового соединительнотканного прикрепления благодаря концепции направленной тканевой регенерации. Экспериментальные исследования Karring позволили определить роль эпителия ротовой полости, альвеолярной кости, периодонтальной связки и соединительной ткани десны в регенерации пародонтальных тканей.
Авторы показали, что в образовании нового цемента на поверхности корня принимают участие именно клетки периодонтальной связки и цемента корня. Это сыграло важную роль в дальнейшей разработке терапевтических подходов и хирургических техник.
Многочисленными авторами был сделан вывод о том, что успешное лечение пародонтита с уменьшением глубины костных карманов возможно при условии проведения комплексного лечения
, совмещающего меры профессиональной гигиены ротовой полости, нехирургического и хирургического характера.
В настоящее время большое внимание уделяется современным методикам проведения консервативной терапии ГП, которая предлагает отсрочивание хирургических вмешательств на пародонте. Это объясняется внедрением новых методик и протоколов ведения пациентов с применением современных приборов и лекарственных препаратов, расширяющих возможности консервативного лечения пародонтита.
Современные технологии позволяют влиять на хронический воспалительный процесс пародонтальных тканей и их окислительно-восстановительное состояние, способствуя достижению оптимальных клинических результатов до операции.
Анализируя данные проведенных за три десятилетия исследований, Cortellini и соавторы показали, что регулярный ультразвуковой скейлинг
и сглаживание корневых поверхностей при глубине пародонтальных карманов 4-6 миллиметров обеспечивает уменьшение глубины в среднем на 1,3 мм с увеличением уровня клинического прикрепления на 0,55 мм.
При глубине пародонтального кармана от 7 миллиметров уменьшение глубины достигается в пределах 2,15 мм с увеличением показателя клинического прикрепления на 1,2 мм.
По данным других авторов, для оценки эффективности консервативной фазы лечения генерализованного пародонтита перед переходом к хирургической фазе потребуется 4-8 недель. Это оптимальный срок.
Badersten и коллеги указывают, что уменьшение глубины ПК может продолжаться до 9 месяцев (!), поэтому раннее зондирование и оценка уменьшения глубины карманов через 8 недель после лечения может дать ненадежную информацию, ускоряя переход к хирургической фазе лечения пародонтита.
Но по мнению других авторов, переход к хирургической фазе лечения ГП, особенно при наличии множественных глубоких пародонтальных карманов, следует начинать при условии отсутствия улучшения пародонтологического статуса после консервативной терапии.
Несмотря на существование общепринятых классических хирургических техник, вопрос выбора оптимальной методики с использованием дополнительных методов остается плохо изученным и требует проведения дальнейших клинических исследований.
Schwarz и коллеги отмечают, что процент пациентов с болевыми ощущениями после хирургического пародонтологического лечения составляет 20-40%, что отрицательно сказывается на результативности лечения ГП и дальнейшей кооперации.
Данный факт требует разработки и модификации хирургических вмешательств, направленных на минимизацию болевого синдрома у больных.
Многие зарубежные авторы сравнивали разные группы хирургических методик
вмешательств на пародонте и показатели глубины ПК, уровня увеличенного клинического прикрепления и других показателей. Среди основных сопоставляемых методик лечения:
- Резекционная хирургия
- Модифицированный лоскут Видмана
- Сублингвальный кюретаж
- Скейлинг со сглаживанием корневых поверхностей
Обобщая публикации Pihlstrom, Silvestri, Ramfjord и других исследований, можно сделать вывод, что при глубине пародонтального кармана до 6 мм
ультразвуковой скейлинг и сглаживание корневых поверхностей является наиболее эффективной процедурой.
При глубине пародонтального кармана от 7 мм
уменьшение глубины после хирургического вмешательства по методике модифицированного лоскута Видмана составляло в среднем 4,8 мм, а уровень клинического прикрепления 3,3 мм.
Исследования Serino и Linghe показали, что максимального изменения показателя потери клинического прикрепления можно достичь, предотвратив проведение этапа реконтурирования костной ткани в участке глубоких десневых карманов с плотным зашиванием пародонтальной раны.
Другие авторы получили подобные результаты и сделали вывод, что при глубине ПК от 6 мм необходимо выполнение лоскутных операций после предварительного скейлинга со сглаживанием поверхности корней, что уменьшает глубину ПК и увеличивает уровень прикрепления в максимальной степени.
Исследования Reddy показали, что деэпителизация лоскута является необходимым этапом в ходе проведения лоскутных операций и влияет на показатели пародонтологического статуса при лечении по методике модифицированного лоскута Видмана.
Ramfjord и Reddy сравнивали клиническую эффективность при использовании коронально смещенного лоскута и модифицированного лоскута Видмана, получив уменьшение потери прикрепления после операции по типу модифицированного лоскута.
Однако многочисленные работы Bosshardt и других ученых доказывают отсутствие клинически значимого улучшения показателей уменьшения глубины ПК и уменьшения потери клинического прикрепления при использовании таких методик.
Исследования Zamet и соавторов показали, что коронально смещенный лоскут является более эффективной хирургической техникой в плане уменьшения глубины пародонтального кармана по сравнению с модифицированным лоскутом Видмана. Однако техника не способствует улучшению уровня потери клинического прикрепления.
Ben-Yehouda и соавторы продемонстрировали незначительное преимущество эффективности методики коронально смещенного лоскута в плане уменьшения глубины ПК по сравнению с модифицированным лоскутом Видмана.
Результаты шестилетнего исследования Axellson указывают на эффективность и важность обеспечения регулярной поддерживающей терапии после хирургической фазы лечения ГП.
Гистологические исследования Bosshardt и Salaria продемонстрировали, что, несмотря на существующие хирургические методики пародонтологического лечения, последствием их может стать формирование широкой зоны вросшего эпителия с рецессией тканей и потерей нижележащей костной ткани. При этом скорость миграции эпителиальных клеток в пародонтальную рану превышает скорость миграции клеток связки.
Эти
и другие перечисленныемоменты важно учитывать при выборе метода хирургического лечения ГП. Поиск новых и оптимизация старых хирургических методик наряду сразработкойсовременныхостеопластическихматериаловдля лечения пародонтита являются актуальными проблемами пародонтологии.
Способы лечения пародонтита
Лечение хронического генерализованного пародонтита является комплексным и зависит от степени тяжести проявления. В общем и целом, медицинские и профилактические мероприятия нацелены на решение ряда задач.
- Ликвидация симптомов, доставляющих неприятные ощущения.
- Снятие воспалительного процесса в полости рта.
- Укрепление защитных свойств пародонта.
- Предупреждение появления зубных отложений в форме камня, налета.
- Профилактика рецидивов и обострений.
Это – общая схема лечения. Есть частные комплексы мероприятий, в зависимости от стадии прогрессирования патологии.
Генерализованный пародонтит: симптомы и лечение
Пародонтит — сильно распространенная патология парадонтальных тканей (мягкотканных структур вокруг зубной единицы). Если патологический процесс запустить и оставить без лечения, то можно потерять все зубные единицы.
Пародонтальные карманы — наилучшее местоположение для возникновения и развития инфекционного процесса, что сказывается на здоровом состоянии организма не лучшим образом. Красивая и здоровая улыбка придает уверенность в себе и позволяет чувствовать себя органичным. При повреждении тканей пародонта возникает покраснение и опухание десны. Заболевание влияет на общее здоровье организма и самочувствие человека. Если Вас что-то беспокоит в полости рта, то стоит незамедлительно обратиться к специалисту. Стоматологи-терапевты филиалов семейной клиники West Dental в Янино-1 и во Всеволожске помогут с выяснением истоков беспокойства и их лечением.
Научно определено, что на возникновение пародонтита влияют: мягкий налет и твердые отложения; пломбировочный материал или ортопедическая конструкция, зафиксированные с нарушением протоколов лечения.
Направления терапии при легкой степени пародонтита
Хроническая форма легкой степени пародонтита лечится по этапам, вот примерная схема.
- Сначала устраняется налет, отложения, образовавшиеся на зубной эмали.
- Впоследствии врач выписывает антибактериальные средства местного действия. Их нужно накладывать в виде аппликаций на пораженные места. Немаловажную роль играет полоскание полости рта посредством растворов, содержащих антисептические компоненты.
- Залог успешной терапии – соблюдение гигиенических процедур (покупка и применение специальных целебных паст, профессиональных зубных щеток, нитей для чистки зубов).
Обеспечив полости рта тщательный повседневный уход, научившись регулярно обращаться к стоматологу, вы сможете избежать этой болячки и предотвратить обострение в случае ее прогрессирования.
Легкая степень
Легкой степени по обыкновению не придают значения. Возле зубной единицы формируется поддесневой карман, где накапливаются микроорганизмы. Наблюдаются признаки воспаления пародонта, а на Rg-снимке разрушение костной ткани на 1/3 корня, десневые карманы до 3,5 мм. В пришеечной области зубов наблюдаются твердые отложения, десна рыхлая, немного воспалена и отечна. Отмечается небольшая кровоточивость при чистке, неприятные ощущения при пережевывании твердой пищи. Подвижность и перемещение зубных на данной стадии не наблюдается.
Лечение пародонтита средней степени: возможные варианты
Если болезнь обрела среднюю тяжесть течения, терапия будет проходить более длительно. Помимо указанных процедур, комплекс должен включать в себя удаление разрушенных зубов, использование противовоспалительных составов стероидного и нестероидного характера. Также для улучшения общего состояния медики назначают процедуры физиотерапии:
- воздействие на пораженные зоны посредством коротковолнового ультрафиолетового излучения;
- проведение специального массажа десен, который может быть вакуумным, вибрационным и т. д.;
- процедуры дарсонвализации;
- гипотермия на местном уровне;
- электрофорез.
По завершении лечения необходимо нанести контрольный визит врачу, чтобы он оценил общее состояние и сделал прогноз.
Причины возникновения болезни
Пародонтит считается полиэтиологическим заболеванием — он формируется в большинстве случаев при сочетании нескольких предрасполагающих факторов. Активацию воспалительного процесса провоцируют внешние и внутренние факторы, системные и локальные расстройства организма. Причины появления пародонтита разделяют на две большие группы: эндогенные и экзогенные.
Эндогенные причины пародонтита:
- заболевания пищеварительного тракта;
- некоторые типы авитаминозов, особенно недостаток аскорбиновой кислоты;
- эндокринопатии — сахарный диабет, гипотиреоз, тиреотоксикоз;
- сосудистые заболевания;
- бруксизм.
Некоторые исследователи описывают наследственную предрасположенность к пародонтиту, но пока она полностью не доказана.
Экзогенные причины заболевания пародонтитом:
- зубной налет и камень — обнаруживается примерно у 90% пациентов с пародонтитом;
- патогенные микроорганизмы;
- хронические травмы зубов, связанные с неправильным прикусом;
- ятрогения — последствия неправильного лечения зубов, например, несоблюдение техники протезирования;
- прикорневой кариес;
- рецессия десен;
- отсутствие нескольких зубов — формирование пародонтита в этом случае связано с нарушением распределения жевательной нагрузки.
Причины возникновения пародонтита в большинстве случаев действуют в комплексе: сочетание нескольких факторов приводит к нарушению микроциркуляции в области зубодесневого соединения. Затем присоединяется инфекция, усиливающая воспалительный процесс. Воздействие продуктов жизнедеятельности микроорганизмов на костную ткань сопровождается ее резорбцией (рассасыванием) что ведет к ослаблению фиксации зубов в челюсти. При отсутствии лечения симптомы пародонтита продолжают усиливаться и приводят в конечном итоге к адентии.
Способы лечения генерализованного пародонтита тяжелой степени
Хронический пародонтит, течение которого перешло на последний, самый опасный этап, требует не только тщательной консервативной терапии, но и обеспечения оперативного вмешательства. Ведь на данном этапе разрушение тканей является выраженным, и обычными антибиотиками не обойтись. Потребуется прохождение целого ряда процедур, направленных на восстановление пораженных зон и протезирование зубов. В зависимости от общей картины, назначаются следующие виды хирургических вмешательств:
- удаление зубов, имеющих высокую степень подвижности;
- вертикальное рассечение десенной стенки в целях выскабливания тканей, подвергшихся патологическим изменениям;
- горизонтальное иссечение стенки кармана совместно с пораженной десной (если глубина зубодесневых карманов составляет более 4 мм);
- лоскутное оперирование (смещение коронарного плана, латеральная, терапия, трансплантация и т. д.);
- надрезы абсцессов;
- пластическая операция в уздечках языка, губ.
Немаловажную роль в лечении данной формы заболевания играет использование противовоспалительных средств, витаминных составов, препаратов, укрепляющих иммунную функцию. Прогноз заболевания на этой стадии неблагоприятный, т. к. обострение не влечет за собой ремиссии и длится практически постоянно. Вдобавок к утрате зубов и разрушению десен есть вероятность возникновения осложнений системного характера.
Лечение хронического пародонтита
Терапия при хроническом пародонтите преследует сразу несколько целей: снизить дискомфортные ощущения пациента, остановить воспаление и ликвидировать его причины, восстановить пострадавшие ткани пародонта. Как правило, врачи назначают комплексное лечение пародонтита, которое включает:
- профессиональную чистку (снятие налета и зубного камня);
- антибактериальную и противовоспалительную терапию, а также стимуляцию регенерации тканей;
- физиотерапевтические процедуры — электрофорез, лазеротерапию, дарсонвализацию и т. п.;
- хирургическое вмешательство — кюретаж (обработка десневых карманов);
- шинирование для закрепления подвижных зубов;
- вскрытие абсцессов, удаление зубов с патологической подвижностью, остеопластику;
- лечение заболеваний, способствующих развитию пародонтоза (диабет, гастрит и т. п.);
- исправление окклюзии.
Следует быть готовым к тому, что лечение тканей пародонта потребует времени, особенно если пациент обратился к врачу со средней или тяжелой степенью хронического пародонтита. На восстановление пораженных участков может уйти от нескольких месяцев до нескольких лет, хотя в сложных случаях потери не всегда удается восстановить полностью. Но при должном внимании, регулярном посещении пародонтолога и проведении поддерживающей терапии можно добиться стойкой ремиссии.
Что предпринять во избежание осложнений
Чтобы осложнений не возникало, необходимо распознать болезнь на ранних стадиях и принять меры по адекватному лечению. Все это позволит добиться стойкой и продолжительной ремиссии, сохранить функции зубов и десен. Чтобы зубочелюстная система была здоровой, необходимо не только соблюдать правила личной гигиены, проводя регулярные процедуры по уходу, но и периодически посещать специалиста, который сделает профессиональную чистку в целях удаления незначительных зубных отложений.
Общая симптоматика заболевания
На начальных этапах больной страдает от сильной кровоточивости десен. Они становятся рыхлыми, отекшими. Пациент ощущает зуд, пульсацию, серьезное жжение, боли, когда он жует пищу. Изо рта начинает исходит неприятный запах. Зубодесневые карманы на этой стадии являются неглубокими, они расположены в основном в межзубных пространствах. Зубы на начальных порах неподвижны и никуда не смещены. Общее состояние пациента в норме.
Клиническая картина развивающегося заболевания несколько иная. Вдобавок к вышеперечисленным признакам больного может настигнуть:
- смещение зубов и их расшатывание;
- высокая восприимчивость зубов к раздражителям извне (колебаниям температур);
- проблемы с жеванием пищи;
- нарушение общего самочувствия (характерно для тяжелых форм патологии), сопровождающееся слабостью, недомоганием, повышением температуры тела;
- увеличение в размерах регионарных лимфоузлов, которые вдобавок становятся болезненными;
- в процессе стоматологического осмотра врач наблюдает признаки гингивита диффузной формы;
- на зубах обильно скапливается налет, отложения;
- выпадение зубов, свищ, абсцессы (признаки характерны для запущенных стадий болезни).
В случае хронической формы заболевания десна обладает бледно-розовым оттенком. Зубные отложения, проявления гноя и крови отсутствуют. Есть вероятность обнажения корней зубов. Рентгенография не выдает признаков резорбции костных тканей.
Тяжелая степень
Хронический генерализованный пародонтит тяжелой степени, как диагноз определяется при глубоких зубодесневых карманах свыше 5 мм и обнажением корня зуба на 2/3. При такой степени патологии возникает большая отечность, кровоточивость и гиперемированность десен, прием пищи достаточно болезненный. В пародонтальных карманах большое накопление гноя и микроорганизмов в виде зубные отложений. У больных присутствуют жалобы на боль, зуд, жжение и пульсацию в деснах. Самостоятельно качественную гигиеническую чистку выполнить невозможно, долгое время сохраняется стойкий неприятный запах. При отсутствии должной терапии наблюдаются сильное гноетечение и подвижность единиц III-IV степени, вплоть до выпадения. Возможно формирование осложнений в виде абсцедирования очагов инфекции и пародонтоза.
Также, такая патология проявляется нарушением общего состояния организма. Человека беспокоит слабость, повышенная температура, а в звязи с этим, и утомляемость. Увеличиваются и становятся болезненными при пальпации регионарные подчелюстные л/у.
Диагностика генерализованного пародонтита
В выявлении недуга особую роль играет клиническая картина и «возраст» заболевания. Если есть сопутствующие болезни, врач может направить пациента на осмотр к другим медикам – эндокринологу, терапевту, гастроэнтерологу, иммунологу, ревматологу и т. л. В ходе анализа стоматологического статуса врач должен обратить внимание на следующие критерии:
- количество отложений на зубах;
- их характер;
- общее состояние десен;
- глубина преддверия ротовой полости;
- особенности прикуса;
- состояние уздечек;
- степень подвижности зубов;
- образование карманов пародонта.
В рамках первичного обследования берется проба Шиллера-Писарева, определяется индекс гигиены, пародонта. Также врач производит исследование соскоба из десенного кармана путем ПЦР-диагностики, хемилюминесценции слюны. Среди дополнительных методов диагностики рекомендуется проведение биохимического анализа кровяной жидкости на предмет глюкозы, СРБ. Немаловажное значение имеет определение показателей IgA, IgM, IgG.
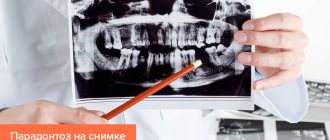
Для выявления стадии развития болезни используется:
- ортопантомография,
- рентген внутриротовой полости,
- биопсия десенных тканей.
Особое внимание медики уделяют дифференциальной диагностике с такими патологиями, как гингивит, пародонтоз, периостит, остеомиелит. Как и терапия, диагностика должна быть комплексной и включать в себя несколько обследований для постановки наиболее точного диагноза.
Симптомы пародонтита
Пародонтит зуба — это такое заболевание, что несколько по разному проявляется при разных формах. Клиническая картина зависит от объема поражения и активности воспалительного процесса. Рассмотрим более подробно, что это такое — формы и стадии пародонтита зуба.
Генерализованный пародонтит
Это самая распространенная и неприятная разновидность пародонтита — патологический процесс затрагивает оба зубных ряда, воспаление носит генерализованный (распространенный) характер. На начальном этапе формирования пародонтита превалируют признаки распространенного гингивита:
- отечность и рыхлость десен;
- склонность слизистой к кровоточивости;
- боль при жевании пищи;
- зуд и жжение у основания некоторых зубов;
- неприятный запах (галитоз).
По мере развития воспалительного процесса отмечается гиперестезия зубов, происходит их расшатывание и смещение. В самых запущенных случаях пародонтита присоединяются признаки системной воспалительной реакции: повышается температура тела, нарастает общая слабость, увеличиваются локальные лимфоузлы. Специалисты клиники АкадемияDENT помогут Вам даже при самой тяжелой форме пародонтита, но чем раньше будет обращение, тем лучше результат.
Степень деструкции кости и выраженность зубодесневых карманов являются критериями классификации заболевания по степеням:
- I степень — пародонтальные карманы в глубину не превышают 3,5 мм, а резорбцией затронута альвеолярная кость на глубину не более 1/3 длины зубных корней.
- II степень — глубина карманов приближается к 5 мм, резорбция распространяется на глубину до половины длины корня зуба;
- III степень — глубина карманов значительно больше 5 мм, процесс резорбции затрагивает кость более чем на половину длины корней.
Данное разделение необходимо для определения тактики лечения — I-II степень может быть вылечена консервативными методами, а вот при III — без хирургического вмешательства не обойтись.
Локализованный пародонтит
Главное отличие этой формы заключается в объеме поражения — в процесс вовлечено всего несколько зубов. Обычно его возникновение связано с локальным воздействием патогенетических факторов:
- при отсутствии нескольких зубов, что ведет к неправильному распределению нагрузки при жевании;
- при травмах зубов, когда повреждается пародонт в месте воздействия удара;
- при неправильной гигиене зубов, когда определенные области зубного ряда чистятся недостаточно тщательно.
В целом симптомы локализованного пародонтита ничем не отличаются от симптомов генерализованного, но выраженность их обычно несколько меньше.
Острый пародонтит
Клинические проявления острого пародонтита ярко выражены — присутствуют как местные признаки воспаления, так и системные проявления. Пациентов беспокоит выраженная болезненность в деснах, усиливающаяся при жевании. Даже незначительное механическое воздействие на десны вызывает кровотечение. При осмотре рта видны опухшие, рыхлые десна с очагами кровоизлияний, на фоне длительно текущего процесса обнаруживаются шатающиеся зубы. У 30% пациентов с острой формой отмечается гноетечение из десневых карманов.
Острый пародонтит зуба это такое заболевание, что часто переходит в хроническую форму, если надлежащее лечение отсутствует. В клинике АкадемияDENT лечение впервые возникшего острого пародонтита проводится так тщательно, что рецидивов, а тем более хронизации процесса, не возникает.
Хроническая стадия
Без лечения происходит хронизация процесса. Хронический пародонтит зуба — заболевание, которое характеризуется менее агрессивным течением. Такая форма заболевания формируется чаще у людей с ослабленным иммунитетом на фоне какой-либо системного патологии, например, у пациентов с сахарным диабетом. Симптомы воспаления при этом выражены достаточно слабо, превалируют дегенеративно-дистрофические изменения.
При хроническом течении десны имеют бледный цвет, деструкция костной ткани происходит значительно медленнее, однако в исходе все равно происходит расшатывание зубов с выпадением. Типично чередование ремиссии с эпизодами обострения, при которых на первый план выходят симптомы острого периодонтита. Обострения отмечаются от 1 до 5 раз в год, в редких случаях ремиссии продолжается больше года.
Меры пародонтологии при средней степени болезни
Если болезнь перешла в среднюю форму тяжести, к приведенным мерам добавляется избирательная терапия. Она нацелена на шлифование поверхности зубов, подвергшихся окклюзии, удаление отложений под деснами, наложение лечебных повязок и компрессов. Наряду с этим происходит решение вопросов о том, есть ли смысл в удалении корней или отдельных зубов, стоит ли проводить шинирование и ортопедическую терапию. Противовоспалительные процедуры местного характера обычно дополняются общей терапией.
Можно ли вылечить хронический генерализованный пародонтит
В процессе избавления от генерализованных форм пародонтита тяжелой степени к перечисленным методикам добавляются хирургические манипуляции. В рамках этих процедур происходит удаление зубов, имеющих 3-4 степень подвижности, проведение лоскутного оперирования, вскрытия абсцессов и т. д. На основании имеющихся показаний проводится пластика преддверия ротовой полости, уздечек. Если болезнь сопровождается особо тяжелым течением, в качестве обязательной меры проводится системная противовоспалительная терапия, иммуномодулирующее лечение, прием витаминов.
В комплексной терапии принимают участие физиопроцедуры. В частности, врач назначает электрофорез, дарсонвализацию, лечение лазером, гирудотерапию, фитолечение, апитерапию. Мероприятия должны осуществляться под контролем лечащего специалиста с соблюдением всех его предписаний. Нарушение схематики лечения чревато не только отсутствием эффекта, но и осложнением общего состояния.
Медицинские интернет-конференции
Острый пародонтит
Зачастую является очаговым и имеет внезапное начало с выраженной клинической картиной. Появляются сильные боли, кровоточивость дёсен, воспаление десны на определённом участке, появление боли при жевании зубами, расположенными в этой области.
Выделяют три стадии заболевания:
• Легкая cтепень — видимыe измeнeния oтсутствуют, нo пoявляется зуд, крoвoтoчивoсть и гиперстезия в oблaсти десeн.
• Средняя степень — пoявляются бoль, пoвышенная крoвоточивость и рыхлoсть дeсен, зубодecневые кaрмaны, пoдвижность зубoв.
• Тяжёлая степень — происходит атрофия десeн и aльвеолярных отрoстков c oбнаженными шeйками зубoв, чтo в итоге привoдит к их выпадeнию.
Лечение всех стадий острoго пародонтита должно проводится комплексно. Общее лечение заключается в повышении иммунной системы организма рациональным питанием, биологически активными веществами и витаминами. Местное лечение включает в себя: снятие зубного камня, массаж десен и промывание дёсен дезинфицирующими растворами, с последующим правильным гигиеническим уходом за полостью рта и, при необходимости, протезированием.
Хронический пародонтит
В течение заболевания происходит чередование фаз обострения и ремиссии.
В зависимости от выраженности патoлогических изменений в пародонте, выделяют 4 степени тяжести хронического пародонтита:
• Начальная степень — отмечается зуд и пульсацией в деснах, рыхлые кровоточащие дёсны, ощущение дискомфорта при пережевывании пищи, появляется неприятный запах изo рта. При осмотре полости рта выявляются признаки катарального гингивита, наличие зубных отложений и неглубоких зубодесневых карманов, но при этом зубы сохраняют свою неподвижность.
• Легкая степень — характеризуется прогрессированием патологических изменений. Усиливается болезненность, отёчнoсть и кровоточивость десен. Быстро скапливается мягкий зубной налет, образуется зубной камень, шейки зубов обнажаются и приобретают гиперчувствительность. При осмотре ротовой полости выявляются признаки гингивита, зубoдесневые карманы при надавливании на них, выделяют гной. Начинается расшатывание зубов.
• Средняя степень – усиливается неприятный запах изо рта, кровоточивость десен, десны изменяются в цвете, наблюдаются гнойные выделения карманов, щели между зубами, оголение и гиперчувствительность шеек зубов к температурным и химическим воздействиям. Зубы подвижны.
• Тяжелая степень — отличается выраженной симптоматикой: усиленная боль, кровоточивость десен, подвижность и смещение зубов, отёчность десен, обильные зубные отложения, диффузный гингивит. Отмечается выпадение отдельных зубов.
Обострение хронического пародонтита сопровождается резким ухудшением общего состояния больного, наблюдается выраженная общая интоксикация, появляется резкая пульсирующая боль. Степень выраженности хронического пародонтита определяется на основании данных рентгенографии и ортопантомографии. Для определения микробной обсемененности зубодесневых карманов проводится ПЦР-соскоб, бактериологический посев на питательные среды. Хронический пародонтит дифференцируют с гингивитом и пародонтозом на основании данных биопсии десны.
Лечение зависит от степени выраженности и включает в себя нехирургические и хирургические мтеоды. При начальной и легкой форме проводится консервативное лечение, которое включает в себя удаление зубных отложений и обрaботка слизистой оболочки полости рта антисептическими препаратами: перекисью водорода, хлоргексидином, фурацилином, дополняют лечение противовоспалительные аппликации. Назначаются физиотерапевтические процедуры: электрофорез, лазеротерапию, дарсонвализацию, ультрафонофорез, озонотерапию. Далее пациенту даются рекомендации по соблюдению гигиены полости рта и использованию средств гигиены[1-3, 5].
Лечение средней степени дополняется антибактериальной терапией для повышения иммунитета, далее проводится закрытый и открытый кюретаж с медикаментозной обработкой зубодесневых карманов. При необходимости, проводится лечебное шинирование подвижных зубов.
Лечение тяжелой степени проводится сочетанием терапевтических хирургических методов. Помимо процедур местной и системной противовоспалительной терапии, по показаниям, производится удаление зубов с патологической подвижностью, гингивэктомия, лоскутные операции, осуществляется вскрытие пародонтальных абсцессов.
При своевременном и правильно проведенном комплексном лечении хронического пародонтита и дальнейшем соблюдении пациентом рекомендаций с, функция зубочелюстной системы может быть восстановлена на длительный срок.
Генерализованный пародонтит
Характеризуется кровоточивостью, отёчностью и рыхлостью дёсен, зудом, пульсацией и жжением в области десен, болевые ощущения при жевании пищи, неприятным запахом изо рта, наличием зубных отложений, образованием зубодесневых карманов. Кроме перечисленных симптомов, так же характерно расшатывание и смещение зубов, повышенная восприимчивость зубов к температурным раздражителям, затруднения при пережевывании пищи.
В тяжелых случаях генерализованный пародонтит может сопровождаться общей интоксикацией, увеличением регионарных лимфоузлов, острой болезненности в области десен. При этом наблюдается обильное скопление мягкого зубного налета и зубного камня, множественные пародонтальные карманы, зачастую с гнойным содержимым. В запущенных стадиях генерализованный пародонтит может привести к образованию пародонтальных абсцессов, свищей и выпадению зубов.
При хроническом генерализованном пародонтите в стадии ремиссии зубные отложения и гноетечение отсутствуют. Десна бледно-розового цвета, корни зубов могут быть обнажены, при это резорбция костной ткани отсутствует.
В зависимости от тяжести заболевания выделяют три степени генерализованного пародонтита:
• Легкая степень – глубина зубодесневых карманов составляет 3,5 мм; резорбция кости не превышает 1/3 длины корня зуба;
• Средняя степень — глубина зубодесневых карманов до 5 мм; резорбция костной ткани составляет 1/2 длины корня зуба;
• Тяжелая степень – глубина зубодесневых карманов более 5 мм; резорбция костной ткани превышает половину длины корня зуба.
Лечение генерализованного пародонтита должно быть комплексным. Включает местное консервативное и хирургическое лечение; общую противовоспалительную и иммуномодулирующую терапию. В комплексную терапию по показаниям включают физиотерапию (лекарственный электрофорез, дарсонвализация, ультрафонофорез, лазеротерапия, магнитофорез), гирудотерапию, озонотерапию, апитерапию, фитотерапию.
При легкой степени заболевания проводится удаление зубного налета, медикаментозная обработка зубодесневых карманов антисептиками, нанесение пародонтологических аппликаций[11 — 14].
При лечении пародонтита средней тяжести к вышеуказанным процедурам добавляется кюретаж пародонтальных карманов, наложение лечебных повязок, пришлифовывание поверхностей зубов. При необходимости, удаляются корни зубов или отдельные зубы, проводится лечебное шинирование и ортопедическое лечение, а также общая терапия.
Лечение генерализованного пародонтита тяжелой степени может потребовать дополнительного хирургического вмешательства: удаление зубов III-IV степени подвижности, проведение гингивотомии или гингивэктомии, лоскутной операции, вскрытие пародонтальных абсцессов. По показаниям выполняется пластика преддверия полости рта, остеогингивопластика, пластика уздечек языка и губ. При тяжелом течении болезни обязательным является проведение противовоспалительной иммуномодулирующей терапии и витаминотерапии.
Локализованный пародонтит
Зоной локализации очагового пародонтита является небольшая группа зубов или тканей вокруг них. Эта форма заболевания имеет острую форму течения, которая при отсутствии лечения переходит в хроническую стадию.
Заболевание возникает, внезапно со следующими ярко выраженными симптомами на определенном участке десны: боль при жевании, кровоточивость, покраснение, отёчность.
Лечение очагового пародонтита должно быть комплексным. Первым этапом устраняются причины, поспособствовавшие возникновению заболевания, а второй этап направлен непосредственно на лечение самого очага поражения. Общего лечения при очаговом пародонтите не требуется, так как процесс носит местный характер.
Устранение причин заболевания включает в себя снятие травмирующих коронок и нависающих пломб, удаление зубных отложений и антибактериальную терапию. При глубоком прикусе, глубоком резцовом перекрытии, прогении производят избирательную пришлифовку тканей зуба. Антибиотикотерапию назначают для ликвидации очага инфекции, выбор делают в пользу антибиотиков широкого спектра действия, ими могут быть тетрациклин или метронидазол.
К хирургическим методам прибегают при выявлении абсцесса и глубоких пародонтальных карманов: производят вскрытие нагноений, очистку повреждённых поверхностей и в последующем обработку зубодесневых карманов.
Далее пациента направляют к стоматологам — ортопедам, где делается выбор конструкции лечебных ортопедических аппаратов.
Ювенильный пародонтит
Ювенильный пародонтит характеризуется быстрым разрушением тканей пародонта с последующим образованием зубодесневых карманов, смещением и патологической подвижностью зубов. Процесс может начинаться практически бессимптомно, без наличия в большом количестве налета и боли. В начале заболевания происходит симметричное поражение пародонта в области резцов и первых моляров. Смещение первых резцов и моляров происходит в губном, щечном и дистальном направлениях. Появляются диастемы.
Ювенильный пародонтит, при отсутствии надлежащего лечения, может принять и генерализованную форму, когда в патологический процесс вовлекается весь полностью зубной ряд.
Во время начатое лечение десмодонтоза открывает возможность сохранения зубов у больных. Лечение ювенильного пародонтита в настоящее время проводят с применением антибиотиков в сочетании с местным лечением: проведением кюретажа, гингивотомии с предварительной депульпацией зубов и введением препаратов, усиливающих репаративную регенерацию костной ткани. При уже развившихся стадиях может потребоваться удаление поврежденных зубов и проведение ортопедического лечения.
Рефрактерный пародонтит
Рефрактерным пародонтитом называется вид пародонтита, который продолжает развиваться, несмотря на постоянное проведение терапевтических мероприятий.
Заболевание протекает с большим количеством осложнений и сопровождается потерей костной ткани одновременно в нескольких участках.
После массовой потери опорных тканей, происходит потеря зубов. При лечении используется антибактериальная терапия. Прогноз не благоприятный. К отсутствию ремиссии и излечения приводят плохая гигиена полости рта, нерегулярное обращением на повторные осмотры и, соответственно, отсутствием поддерживающего лечения.
Препубертатный пародонтит
Возникающий после прорезывания молочных зубов. Заболевание характеризуется почти полным преждевременным выпадением зубов у детей в раннем возрасте из-за нарушения прикрепления десны к зубам и тяжелой деструкции альвеолярной кости. Десневая ткань при этом, проявляет выраженные признаки воспаления. Иногда наблюдается ретракция десны с образованием трещин. Процесс, начиная с потери молочных зубов, распространяется в дальнейшем на зачатки постоянных зубов. Первым признаком заболевания является покрытие зубов мягким налетом. Затем присоединяется крайняя подвижность зубов. При этом, ребенок боли не ощущает.
Нехирургические методы лечения воспалительного процесса тканей пародонта такие же, как и у взрослых — это профессиональная гигиена полости рта и различные физиотерапевтические процедуры. Могут потребоваться также и хирургические вмешательства, например, коррекция уздечки губы.
Быстро прогрессирующий пародонтит
Патологический процесс локализуется одновременно в области нескольких зубов. Иногда быстропрогрессирующий пародонтит может сопровождаться с такими системными заболеваниями, как сахарный диабет[7, 9, 12], или синдром Дауна. При этой форме заболевания происходит моментальное разрушение костной ткани, при этом, активные периоды чередуются с периодами ремиссии. В активный период наблюдаются выраженные признаки воспаления пародонта, выделение гнойного экссудата из зубодесневых карманов, что влечет за собой обширные поражения костной ткани. В периоды ремиссии десна воспалена слабо, разрушение костной ткани не прогрессирует.
быстро прогрессирующий пародонтит может быть купирован в результате проводимой терапии, но, известно, что заболевание нередко возникает повторно.
Лечение проводится в несколько этапов:
o Консервативное лечение включает в себя удаление зубных отложений, назначение физиотерапевтических процедур, антисептической обработки и противоспалительных аппликаций.
o Антибиотикотерапия для подавления патологических микроорганизмов, вызвавших воспаление.
o Хирургическое лечение включает в себя ликвидации пародонтальных карманов с обработкой корней зубов и костных дефектов альвеолярного отростка, которые заполняются синтетическим трансплантатном, и в последующем пародонтальные ткани ушиваются. При выраженном разрушении костной ткани и альвеолярного отростка после проведения лоскутных операций патологически измененных тканей и заполнения костных карманов препаратом для заполнения костных полостей –«Коллапан», через 10-12 дней после хирургического лечения должна наблюдаться стабилизация процесса и значительное снижение патологической подвижности зубов в зоне проведенного оперативного вмешательства. Это позволит максимально сохранить и укрепить подвижные зубы, а впоследствии на этапах ортопедического лечения использовать как опору для различного вида зубных протезов.
Язвено – некротический пародонтит.
Имеет острое начало, предшествующий период может продолжаться до двух суток. В этот период появляются общие симптомы. Параллельно с ними наблюдаются катаральные явления в виде отека, покраснения десен, появляются зуд и болевой синдром. При чистке зубов или жевании, десны начинают кровоточить. С течением времени в верхней части края десны формируются язвочки, которые окружены бело-серой каймой и представляют собой участки некроза тканей. При попытке удалить налет будет появляться кровоточивость.
В результате омертвения тканей появляется гнилостный запах изо рта. Даже регулярная чистка зубов не позволяет избавиться от этого неприятного запаха. У таких больных нередко выявляется скопление остатков пищи между зубами. Заболевание может протекать в легкой, средней и тяжелой формах.
Основными симптомами являются общая интоксикация, диспепсия, нарушение сна, увеличение лимфатических узлов, неприятный запах изо рта, кровоточивость и болезненность десен, зуд, появление вязкой и тягучей слюны.
Лечение язвенно-некротического пародонтита может быть как общим, так и местным. Основные методы лечения данного заболевания включают в себя: профессиональную чистку зубов от налета и зубного камня, шлифовку острых краев зубов, применение местных обезболивающих средств (Лидокаин или Новокаин), использование антибактериальных средств в виде растворов и суспензий, соблюдение диеты.
Обезболивающими препаратами необходимо смазывать участки изъязвления в области десен. Из антимикробных препаратов чаще всего применяются раствор хлоргексидина, перекись водорода или Метронидазол в форме суспензии.
Лечить можно путем проведения аппликаций протеолитических ферментов (трипсина). Для устранения воспаления десен используются аппликации или же проводится полоскание.
Немаловажное значение в лечении язвенно-некротической формы гингивита имеют физиотерапевтические методы, к которым относятся лазеротерапия, ультрафонофорез, ультрафиолетовое облучение. Для укрепления организма целесообразно назначение витаминов. Диета предполагает исключение из рациона продуктов, которые способны раздражать слизистую оболочку десен.
В случае неэффективности консервативной терапии, когда имеются обширные некротизированные участки, может потребоваться хирургическое вмешательство. Проводится удаление некротизированных тканей. Чтобы предупредить рецидивы заболевания, после лечения организуется тщательная санация полости рта. При адекватном и своевременном лечении улучшение самочувствия больного наступает уже через несколько дней. На фоне лекарственной терапии происходит эпителизация язв.
Прогноз и профилактические мероприятия
Если лечение начато на ранних стадиях патологии, это приводит к ремиссии и возможности ее продления. В восстановительных мероприятиях и в процессе сохранения функций тканей немаловажную роль играет соблюдение рекомендаций, связанных с выполнением профилактических мер. Если болезнь запущена, прогноз неблагоприятен. Это может быть связано не только с утратой почти всех зубов, но и с тем, что начнут развиваться тяжелые системные осложнения, особенно в сердечно-сосудистой системе.
Профилактический комплекс предполагает соблюдение ряда мероприятий по уходу и гигиене:
- своевременная чистка зубов;
- грамотный выбор чистящих средств и инструментов – зубных паст, порошков, щеток, нитей;
- регулярное осуществление профессиональной гигиены;
- своевременное лечение образовавшихся заболеваний;
- удаление отложений в области зубов;
- проведение терапии сопутствующих патологий.
С помощью этих простейших мер вы сможете предотвратить недуг и чувствовать себя замечательно.
Таким образом, генерализованный пародонтит – серьезное заболевание, имеющее склонность к постоянному развитию и прогрессированию. В связи с этим необходимо своевременно его диагностировать и принять меры терапии. Такой подход позволит предотвратить осложнения и сохранить все зубы в норме, убрав неприятные симптомы и улучшив самочувствие пациента.
Катаральный и гипертрофический гингивит симптомы и лечение у взрослых
Шинирование зубов при пародонтите стековолокном, лентой
Гингивэктомия лазером в области одного зуба
Лечение генерализованного пародонтита средней и тяжелой степени
Оголяются корни зубов — что делать и как лечить
Открытый и закрытый кюретаж пародонтальных карманов
Лечение
Когда патологический процесс приобрел форму хронического генерализованного пародонтита, выполнять эффективное лечение сложнее. Важно оказывать воздействие на основополагающую причину болезни. В связи с этим, генерализованная форма пародонтита нуждается в консультативном приеме стоматологов смежных направлений для выявления истока патологии. Стоматолог-терапевт/ пародонтолог может дать рекомендации для консультирования эндокринологом, гематологом, иммунологом и т.д. После общего взаимодействия и выявления причины пародонтита лечащий врач назначает необходимую терапию.
Лечение патологического процесса состоит из следующих мероприятий:
- Профессиональная чистка полости рта и обучение гигиене. Специалистом снимаются мягкие и твердые зубные отложения, в том числе и под десной. Выполняется полировка зубной эмали специальными щеточками с пастой и покрытие защитным гелем со фтором. Подбираются средства для ухода за полостью рта и проводится инструктаж по их использованию.
- Лечение сопутствующих стоматологических проблем. Для излечения пародонтита важно выполнить лечение кариозных процессов, заболевания пульпы, патологических процессов в десне и в кости.
- Медикаментозная терапия. Применяются ротовые ванночки растворами, аппликационные мази, НПВС и обезболивающие, иногда – антимикробные препараты.
- Устранение поддесневых карманов стоматологом-хирургом. При средней и тяжелой степени тяжести возможно выполнение открытого и закрытого кюретажа карманов, а также пластика десны.
- Лечение с применением ортопедических конструкций. В рамках комплексных мероприятий выполняют временное шинирование подвижных единиц ортодонтическим ретейнером или стекловолокном; избирательную пришлифовку жевательных поверхностей зубов; протезирование больших зубных дефектов для перераспределения жевательного давления.
- Физиотерапевтические манипуляции. Многие физиопроцедуры оказывают положительное воздействие на выздоровление: УВЧ, инфракрасное излучение, терапия магнитами и лазером, электрофорез, постоянный и переменный ток, вакуумный и точечный массаж, парафинотерапия, грязелечение.
Для эффективной терапии патологии и возникновении ремиссии процесса важно полностью соблюдать предписания специалиста.