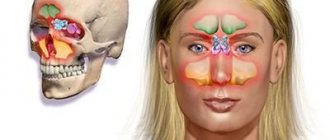
Существует множество клинических состояний, уточнить характер и распространение которых помогает МРТ.
Для начала стоит сказать несколько слов о вариантах развития, из которых наиболее распространенными являются гипоплазии и аплазии пазух.
Гипоплазия лобной пазухи
Особого внимания заслуживает такой вариант развития, как избыточная пневматизация клиновидной пазухи и задних решетчатых клеток в виде развитых верхних латеральных карманов, при наличии которых внутренние сонные артерии и каналы зрительных нервов могут вдаваться в их просвет. В результате при воспалительных процессах слизистых оболочек этих отделов /в том числе подострых и хронических/ может развиваться клиническая картина прогрессирующей атрофии зрительных нервов. Кроме этого при проведении оперативных вмешательств в данной анатомической области во много раз повышается опасность повреждения сонных артерий и зрительных нервов.
Развитые верхнелатеральные карманы, на фоне которых определяются зрительные нервы
Воспалительные изменения околоносовых синусов являются наиболее распространенными заболеваними верхних дыхательных путей. От 5 до 15 % населения в мире страдает различными видами синуситов. Кроме того отмечается тенденция увеличения хронических форм.
Лицевая боль при синусите локализуется в проекции пораженной пазухи. При фронтите и гайморите помимо боли отмечается болезненность при пальпации. Этмоидит и сфеноидит характеризуются постоянной болью в глазу и носу и заложенностью носа. Особенно трудна диагностика хронического синусита. При мукоцеле и опухолях наблюдаются отек и смещение глазного яблока: вверх – при поражении верхнечелюстной пазухи, наружу — при поражении решетчатого лабиринта и вниз – при поражении лобной пазухи.
Рассмотрим примеры патологии придаточных пазух носа, выявляемые при МР-исследовании.
Отек слизистой оболочки правой верхнечелюстной пазухи с уровнем жидкости
МР картина полисинусита с тотальным нарушением пневматизации ячеек решетчатой кости, умеренным, местами неравномерным, локальным нарушение пневматизации правой половины основной пазухи и верхних отделов левой верхнечелюстной пазухи, без экссудативного компонента.
Что показывает рентген носовых пазух
На рентгене отображается череп человека с костными структурами, полостями и перегородками. Метод применяется на подготовительном этапе в хирургии.
Что можно увидеть на рентгене носовых пазух:
- Инородный предмет в носовых ходах.
- Воспалительный процесс, утолщение слизистой инфицированного участка.
- Последствия травм лица и головы.
- Наличие экссудата (слизистого, кровяного, гнойного) в околоносовых и лобных полостях.
- «Воздушность» синусов.
- Новообразования: полипы, опухоли, кисты.
- Аномалии строения лицевого скелета.
Рентгенография помогает скорректировать диагноз при повышении температуры или головной боли неясной этиологии.
Наиболее часто (58-90%) встречается плоскоклеточный рак.
1. протекают длительно бессимптомно, под видом воспалительных изменений, особенно при отсутствии деструкции стенок 2. быстро распространяются на соседние структуры и к моменту распознавания, инфильтрируют несколько областей 3. трудно или невозможно установить исходное место возникновения опухоли 4. крайне редко метастазируют в отдаленные органы и ткани 5. не удается четко обозначить границы поражения 6. МР-семиотика: тканевое образование, распространение на окружающие ткани, костная деструкция
При поражении костных структур — твердого неба и альвеолярного отростка верхней челюсти необходимо пройти дополнительное лучевое исследование — РКТ, уточняющее наличие или отсутствие костной деструкции.
Выявление ткани опухоли на фоне мягкотканых структур — крылонебной и подвисочной ямок, жевательных мышц, мягких тканей щеки, а также распространение опухоли на лобную и клиновидную пазухи, решетчатый лабиринт интракраниально требует выполнения МРТ (с контрастным усилением). Кроме того, МР-томография незаменима в дифференциальной диагностике послеоперационных или постлучевых изменений с рецидивом или продолженным ростом.
Таким образом, чтобы исключить патологический процесс и вовремя начать лечение, необходимо пройти полное лучевое обследование.
Как проводится рентген носовых пазух
Процедура не несёт болезненных ощущений и не требует подготовки. Получают направление на приёме оториноларинголога, инфекциониста или хирурга.
Как делают рентген носовых пазух:
- Пациент снимает металлические украшения, очки, зубные протезы.
- Для защиты от излучения, он надевает свинцовый фартук или жилет с воротничком.
- Лаборант указывает, как правильно встать относительно аппарата. В зависимости от необходимых проекций, позу меняют по команде специалиста.
- Во время выполнения снимка следует не двигаться, задержать дыхание.
- После проявки и расшифровки плёнку с описанием отдают на руки пациенту.
Заключение не считается окончательным диагнозом, а несёт уточняющую информацию для лечащего специалиста.
Выводы
1. Высокотехнологичные методы лучевой диагностики (МСКТ или КЛКТ) являются необходимой составляющей комплексной диагностики ОВЧС.
2. Применение компьютерной томографии (МСКТ или КЛКТ) позволяет определить причину ОВЧС и, таким образом, выбрать правильную тактику ведения пациентов.
3. МСКТ или КЛКТ должны быть рекомендованы пациентам до и после эндодонтического лечения зубов и стоматологической имплантации, а также при хирургических вмешательствах на верхней челюсти с целью своевременного выявления возможных патологических изменений верхнечелюстных синусов (в том числе бессимптомных).
Конфликт интересов: авторы статьи подтвердили отсутствие финансовой поддержки/конфликта интересов, о которых необходимо сообщить.
Затемнения носовых пазух на рентгене
Метод основан на разной проходимости твёрдых и мягких тканей электромагнитными волнами. Кости задерживают излучение, и на картинке отображаются белыми. Специалистов интересуют затемнения, которые и определяют природу нарушения.
Затемнение носовых пазух на рентгене говорит о скоплении жидкости. Это — признак воспаления с выделением слизистого или гнойного секрета. Иногда, на снимке видно утолщение стенок слизистой оболочки, выстилающей синусы.
Чёткими тёмными пятнами с тенями выделяются новообразования. Полипы выглядят как горошины на «ножке», а кисты имеют внутри полость с жидкостью.
Хронический риносинусит
характеризуется пристеночными утолщениями, обусловленными гиперплазией слизистой и частичными фиброзными изменениями в ней. Толщина слизистой оболочки колеблется в пределах 4-5 мм.
Синоназальный полипоз, гипертрофический синоназальный риносинусит. Неопухолевый воспалительный отек слизистой.
В последнее время отмечается рост количества грибковых синуситов. Хронические формы протекают под маской полипозного рецидивирующего синусита, МР-картина неспецифична, лабораторная диагностика затруднена. Может отмечаться изменение костных стенок пазух за счет гиперостоза или разрушения стенки пазухи как результат длительного давления грибкового тела.
Рентген носовых пазух при беременности
Доза облучения при исследовании составляет 20 мкЗв и считается безопасной даже при многократном выполнении для взрослого человека. Плод восприимчив к ионизирующему облучению, которое вызывает пороки внутриутробного развития. Вынашивание ребёнка — противопоказание к проведению процедуры.
Рентген носовых пазух при беременности и грудном вскармливании делают исключительно по жизненным показаниям. Потенциальная польза от исследования должна быть выше наносимого ребёнку вреда. После процедуры беременной необходимо УЗИ плода, а кормящей — на сутки перевести младенца на искусственное питание.
Результаты и обсуждение
Анализ результатов методов лучевой диагностики позволил выявить признаки ОВЧС в 110 (66,2%) из 166 случаев. 66 (39,7%) пациентов имели характерные клинические симптомы заболевания (головная боль, субфебрильная температура, нарушение сна, ощущение тяжести в соответствующей половине лица при наклоне головы кпереди, заложенность носа только с одной стороны); эти больные были направлены на лучевое обследование оториноларингологами. Остальные 44 (26,5%) человека жалоб со стороны верхнечелюстных синусов не предъявляли; ранее они были направлены на обследование стоматологами и челюстно-лицевыми хирургами по следующим показаниям: 22 (13,2%) пациента — для уточнения стоматологического статуса, 12 (7,3%) пациентов — перед дентальной имплантацией, 10 (6%) пациентов — для послеоперационного контроля после хирургических вмешательств на верхней челюсти. В этих случаях выявленное воспаление верхнечелюстного синуса было диагностической находкой.
Как известно, острое одонтогенное воспаление верхнечелюстного синуса развивается в течение 1—3 дней. Достаточно часто причиной является воспалительный процесс верхней челюсти (острый или обострение хронического). К таким состояниям относят осложнения кариеса зубов, периодонтиты, периостит, остеомиелит, а также нагноение кист зубов или гранулем [7, 8].
Характерными жалобами пациентов с острым верхнечелюстным синуситом были: затруднение носового дыхания, ринорея, потеря обоняния, головная и лицевая боль, ощущение тяжести в соответствующей половине лица при наклоне головы кпереди, субфебрильная лихорадка, а также ночной кашель и нарушение сна. Одонтогенный синусит в отличие от риногенного имеет следующие отличительные признаки: изолированное поражение одного из верхнечелюстных синусов, боль в зубе или в пародонтальных тканях, предшествующая заболеванию, нарушение конфигурации лица в результате отека мягких тканей щеки и боль при пальпации переднелатеральной стенки верхнечелюстной пазухи.
При остром синусите на рентгенограммах определялась утолщенная слизистая оболочка, затемнение и уровень жидкости. При хроническом синусите отмечалось снижение прозрачности синуса.
При оценке и анализе диагностических изображений критериями одонтогенного синусита были следующие признаки: наличие инородного тела металлической плотности, соответствующего пломбировочному материалу или импланту в полости синуса; глубокий кариес и признаки периодонтита премоляров и моляров верхней челюсти; разрушение нижней костной стенки верхнечелюстных синусов в области патологически измененных зубов, а также частичная адентия верхней челюсти в зоне, соответствующей изменениям верхнечелюстного синуса.
При рентгенологическом исследовании у 44 (26,5%) пациентов с острым верхнечелюстным синуситом на обзорной рентгенограмме определялись утолщенная слизистая оболочка и/или субтотальное затемнение с горизонтальным уровнем жидкости. У 78 (47%) пациентов отмечалось тотальное снижение прозрачности синуса, из них у 38 (22,8%) пациентов в полости синуса были обнаружены инородные тела металлической плотности (соответствующие пломбировочному материалу). Однако низкая контрастность жидкости и мягких тканей, суммация теней затрудняли объективную оценку полученных рентгенограмм. Для дополнительной оценки состояния зубов верхней челюсти всем пациентам выполнялась ортопантомография, которая не позволяла достоверно судить о состоянии верхнечелюстных синусов, а у 13 (7,8%) пациентов — точно интерпретировать изменения в области верхушек зубов верхней челюсти (вследствие отражения проекционного наслоения сложных анатомических структур).
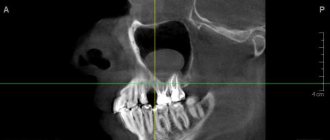
По результатам нашего исследования у 24 (14,5%) пациентов были обнаружены признаки хронического периодонтита в области премоляров и моляров верхней челюсти (рис. 1). Глубокий кариес был диагностирован у 4 (2,4%) пациентов, кисты верхней челюсти в области корней премоляров и моляров визуализировались в 6 (3,6%) случаях.
Рис. 1. КЛКТ. Панорамная (а) и мультипланарные реконструкции правого (б) и левого (в) верхнечелюстных синусов пациента М., 37 лет. Диагноз: двусторонний одонтогенный хронический верхнечелюсной синусит. Отмечаются КТ-признаки хронического гранулематозного периодонтита зубов 1.8, 2.7, 2.8 (в виде очагов деструкции у верхушек корней, округлой формы, с четкими ровными контурами). Нижние костные стенки синусов истончены, не прослеживаются в области периодонта зубов 1.8 и 2.8 (указаны стрелками). В нижнем отделе правого верхнечелюстного синуса определяется пристеночное мягкотканное образование гомогенной структуры с полицикличным верхним контуром. Левый верхнечелюстной синус субтотально заполнен мягкотканным содержимым гомогенной структуры с округлым верхним контуром.
Пломбировочный материал был обнаружен у 38 (22,8%) пациентов (рис. 2). Из них у 34 (20,4%) больных в подслизистом слое нижней стенки синуса, у 4 (2,4%) — в верхнем отделе у медиальной стенки синуса (рис. 3). У 8 (4,8%) пациентов диагностированы ошибки стоматологической имплантации: верхушка импланта была погружена в полость синуса, что стало причиной развития хронического одонтогенного верхнечелюстного синусита, а также осложнений в виде хронического полисинусита (n
=4; 2,4%).
Рис. 2. МСКТ. Коронарная (а) и сагиттальная (б) реконструкции правого верхнечелюстного синуса пациента К., 29 лет. Диагноз: правосторонний одонтогенный хронический верхнечелюстной синусит. Корни зубов 1.6, 1.7 и 1.8 погружены в полость верхнечелюстного синуса. Состояние после эндодонтического лечения зубов 1.6 и 1.7, с выведением пломбировочного материала за верхушку небного корня 1.7. В области корней зубов 1.6 и 1.7 отмечается разрежение костной ткани с нечеткими неровными контурами (рентгенологические признаки гранулирующего периодонтита). В нижнем отделе синуса определяется пристеночное мягкотканное образование с полицикличным контуром, костные стенки синуса в данной области не прослеживаются.
Рис. 3. КЛКТ. Сагиттальная реконструкция, правый верхнечелюстной синус. Пациент У., 48 лет. Диагноз: правосторонний одонтогенный хронический верхнечелюстной синусит. Зубы 1.6 и 1.7 после эндодонтического лечения, отмечается выведение пломбировочного материала за верхушки корней зуба 1.6 (материал располагается в костной ткани альвеолярного отростка и в подслизистом слое синуса). Определяется разрежение костной ткани в области корней 1.6 и 1.7, костная стенка синуса в данной области не прослеживается (стрелка). В нижнем отделе синуса определяется утолщение слизистой оболочки до 10 мм, в верхнемедиальном отделе синуса визуализируется инородное тело неправильной формы металлической плотности (соответствует фрагментам пломбировочного материала).
В нашем исследовании у 30 (18,1%) пациентов наблюдалось отсутствие зубов верхней челюсти в зоне, соответствующей изменениям верхнечелюстного синуса, что также позволяло судить об одонтогенности верхнечелюстного синусита.
Во всех случаях компьютерная томография (МСКТ или КЛКТ) позволила точно диагностировать форму заболевания, определить объем поражения синусов, оценить состояние нижней костной стенки синуса (выявить нарушение ее целостности и сообщение лунки зуба с синусом), определить очаг воспаления в пародонте, а также выявить наличие инородных тел в верхнечелюстном синусе. При этом данные МСКТ и КЛКТ были полностью сопоставимы между собой, существенно превосходили традиционные рентгенологические методики по диагностической информативности и имели такие преимущества, как отсутствие суперпозиционности, высокое контрастное разрешение и возможность получения более качественных реконструкций изображений в различных плоскостях и 3D-изображений зоны интереса, а также значительное сокращение времени обследования пациента и снижение лучевой нагрузки. После выполнения компьютерной томографии тактика лечения была скорректирована у 38 (22,9%) пациентов.
Рентген носовых пазух детям
Педиатры стараются оградить детей дошкольного возраста от вреда, наносимого рентгеновским излучением неокрепшей костной системе. Процедуру разрешено выполнять пациентам старше 7 лет.
До этого срока необходимо чёткое обоснование важности вмешательства — например, тяжёлая травма лица или выраженный гайморит с риском воспаления мозговых оболочек.
Маленькому ребёнку сложно сидеть или стоять неподвижно во время рентгенографии. Чтобы отвлечь его, используют игрушки, успокаивающие препараты, в экстренных случаях — наркоз. В старшем возрасте можно увлечь ребёнка игрой, в которой следует замереть ненадолго.
Запишитесь на исследование
Пациенты и методы
В период с 2013 г. по 2015 г. в отделении лучевой диагностики УКБ № 1 Первого МГМУ им. И.М. Сеченова были обследованы 166 пациентов с верхнечелюстными синуситами различной этиологии. У 110 больных (66,2%) была подтверждена одонтогенная этиология заболевания. Анализ распределения больных в соответствии с возрастом и полом показал, что из обследованных больных с ОВЧС большинство — 91 (54,8%) человек — были в молодом и зрелом возрасте от 21 года до 60 лет. Пациентов старше 60 лет было 19 (11,4%) человек, средний возраст пациентов составил 48 лет (от 21 до 81 года). Преобладали лица женского пола (62 (37,3%) женщины и 48 (28,9%) мужчин) трудоспособного возраста.
Сопоставление клинических проявлений одонтогенного ВЧС и рентгенологической картины позволило условно объединить пациентов в две группы: 66 (39,7%) пациентов с острым воспалительным процессом в верхнечелюстном синусе имели соответствующие клинические симптомы заболевания, а 44 (26,5%) пациента жалоб со стороны верхнечелюстных синусов не предъявляли (воспалительный процесс в верхнечелюстном синусе был хроническим).
Комплексное рентгенологическое исследование проводилось во всех случаях. Всем больным была выполнена компьютерная томография (МСКТ или КЛКТ): МСКТ — 76 (45,8%) пациентам, КЛКТ — 90 (54,2%) пациентам. 122 (73,5%) пациентам была выполнена рентгенография околоносовых синусов в носо-подбородочной, полуаксиальной проекциях. Для уточнения состояния зубов верхней челюсти проводилась ортопантомография (n
=166, 100%) и внутриротовая контактная рентгенография (
n
=12, 7,3%).
При оценке и анализе диагностических изображений критериями одонтогенного синусита были следующие признаки: наличие инородного тела металлической плотности, соответствующего пломбировочному материалу или имплантату в полости синуса; глубокий кариес и признаки периодонтита премоляров и моляров верхней челюсти; разрушение нижней костной стенки верхнечелюстных синусов в области патологически измененных зубов.
Лечение запущенного гайморита
После проявки рентгенограмм можно судить о тяжести воспалительного процесса, идущего в гайморовых пазухах. При тотальном затемнении врачом может быть назначен ударный курс антибиотиков, антигистаминных препаратов — для подавления воспалительных процессов и снижения выраженности некоторых симптомов.
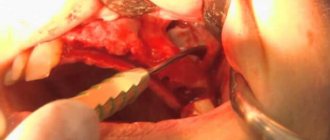
В наиболее тяжелых случаях может быть показано хирургическое вмешательство — пункция пазух носа. Эта процедура известна давно и широко применяется во многих странах мира. С помощью специального шприца из гайморовой пазухи выкачивается лишняя жидкость и гной. Затем пазуху заполняют специальным раствором, содержащим антисептические препараты. Это делается для уменьшения воспаления слизистой. Затем раствор откачивается из пазух. Все, процедура завершена.
Такое хирургическое вмешательство не является опасным, но позволяет ускорить выздоровление и уменьшить проявления основных симптомов, например, головной боли.
Для более эффективного лечения гайморита полученный после пункции гной может быть отправлен на посев, чтобы выявить возбудителя и определить, к каким антибактериальным препаратам он наиболее чувствителен. Вместе с антибиотиками часто прописывают антигистаминные препараты, которые позволяют уменьшить отечность, заложенность носа и другие проявления болезни.
Для лечения гайморита могут использоваться некоторые средства народной медицины. Такие средства не должны заменять основное лечение, назначенное врачом. Они могут только дополнять его. Причем перед применением тех или иных средств, следует посоветоваться с лечащим врачом.
Применение исключительно средств народной медицины, для лечения гайморита, может привести к плачевным результатам. Не вылеченный гайморит перейдет в хроническую форму и будет периодически тревожить пациента на протяжении всей жизни.
Расшифровка показаний
Врач-рентгенолог расшифровывает, что показывает рентген околоносовых пазух. Прежде всего оценивается состояние и расположение костных структур и хрящей. Жидкость на рентгенограмме выглядит как интенсивно затемненная горизонтальная граница. Утолщение слизистой оболочки говорит об отеке в придаточной пазухе. Расшифровку результатов исследования вы получите в виде заключения, однако окончательный диагноз ставит врач. Обычно при выявлении патологии, которая требует более детального исследования, назначается другой метод диагностики.
Расположение и функции верхнечелюстных пазух
Верхнечелюстная пазуха по-другому называется гайморовой пазухой носа. Она представляет собой парную придаточную пазуху носовой полости. Располагается практически на всём промежутке верхнечелюстной кости, внутри верхней челюсти. Пазухи состоят из носовой, лицевой и глазничной, задней и нижней стенок.
Верхнечелюстные пазухи изнутри выстланы слизистой оболочкой, которая представлена мерцательным эпителием.
Нервов и кровеносных сосудов в этой области проходит мало. Поэтому воспалительные заболевания придаточных пазух носа долгое время остаются не диагностированы, так как протекают без выраженного болевого синдрома. Боль проявляется, как правило, уже в период разгара заболевания.
Функции верхнечелюстных пазух:
- Увлажнение вдыхаемого воздуха.
- Участие в формирование голоса.
- Регулирование внутричерепного давления.
- Облегчение веса костей черепа.
- Фильтрация воздуха и защита от патогенных микроорганизмов.
Почему при появлении симптомов острого гнойного гайморита необходимо срочно обратиться к ЛОР врачу:
Не забывайте, что «нос растет на голове», а значит любые гнойные заболевания околоносовых пазух – это наличие гноя в черепе, в непосредственной близости к полости глазниц и к головному мозгу, следовательно и осложнения могут быть крайне серьезными, с самыми непредсказуемыми последствиями:
- Отиты
- Внутриглазничные осложнения (флегмона орбиты, абсцесс орбиты)
- Внутричерепные осложнения (менингит, энцефалит, абсцесс головного мозга)
Не надо пытаться справиться с гайморитом самостоятельно. Наличие гнойного процесса в пазухе говорит о том, что сама она опорожниться не может и если время будет упущено, большая вероятность, что гной сам проложит себе путь в один из близлежащих органов.