Хирургические вмешательства в комплексном лечении пародонтита
Хирургический этап является обязательным в комплексном лечении многих воспалительных форм заболеваний пародонта. Главной целью пародонтальной хирургии служат устранение этиотропного фактора, создание оптимальных условий для улучшения гигиены полости рта, ликвидация пародонтальных карманов на фоне стимуляции регенерации тканей пародонта.
Лечение начинают с тщательного обследования пациента, включая общий и местный статус. Важным моментом является оценка качества гигиены полости рта на предоперационном этапе лечения, которая также является решающим фактором при решении вопроса о возможности проведения операции.
На начальном этапе в схеме санации полости рта проводится удаление неперспективных зубов. При определении показаний к удалению зуба учитывают не только степень деструкции маргинального пародонта и патологическую подвижность, но и состояние периапикальных тканей, возможность использования зуба для фиксации протеза, положение в зубной дуге, непрерывность зубного ряда, форму деструкции альвеолярного отростка, а также общее состояние здоровья пациента.
Показаниями для удаления зубов являются следующие клинические ситуации:
- подвижность зубов III степени с утратой костной ткани более 70 % по межальвеолярной высоте;
- поражение бифуркации с утратой костной ткани в межрадикулярном пространстве (III степень);
- деструкция костной ткани у одно- и многокорневых зубов ниже апекса;
- генерализованная утрата кости альвеолярного отростка с ее сохранением менее чем на 3 мм в области верхушки;
- утрата костной ткани (более 50 %) в сочетании с поражением пульпы зуба;
- периапикальный очаг воспаления по протяжению связан с костным пародонтальным карманом;
- пародонтальный очаг воспаления поддерживает у пациента хрониосептическое состояние и является причиной очагово-обусловленных заболеваний и аутоаллергических состояний (очаг хрониосепсиса).
- одиночно стоящие подвижные зубы;
- сохранившиеся корни разрушенных зубов, которые не могут быть использованы в ортопедических конструкциях;
- неэффективное эндодонтическое лечение (сохранение или нарастание симптомов периодонтита);
- наличие у верхушки корня очагов деструкции, не имеющих тенденции к обратному развитию (на основании рентгенограммы).
Удаление зуба при воспалительных заболеваниях пародонта, как правило, несложно. После экстракции рана заживает путем вторичного натяжения. Когда прекращается действие анестетика, в ране появляется незначительная боль, выраженность которой зависит от травматичности процедуры. Из лунки удаленного зуба, кроме первичной, возможна вторичная кровоточивость, связанная с хроническим воспалением в тканях, расширением кровеносных сосудов и повышенной проницаемостью их стенок.
Иногда (от 2,7 до 10 % случаев) после удаления зуба развивается альвеолит. Причиной его может стать патогенная микрофлора в тканях периодонта и в полости рта, а также неудовлетворительное общее состояние здоровья больного.
Для лечения и профилактики луночковой кровоточивости и альвеолитов предлагается использовать различные противовоспалительные лекарственные препараты: гелевит, оксицелодекс, хонсурид, каталюгем и др.
В частности, применение мягкой повязки «Солкосерил дентальной адгезивной пасты» предотвращает кровоточивость из лунки и существенно снижает воспалительные явления после удаления зуба у пациентов с заболеваниями пародонта. Обезболивающий эффект наступает сразу после наложения пасты на слизистую и продолжается в течение 2—6 часов. Основа пасты состоит из желатина, пектина и карбоксиметил-целлюлозы. После абсорбции слюны или раневого секрета она образует устойчивую пленку.
Выраженная кровоточивость из лунки через 15—20 минут после удаления зуба является противопоказанием для наложения дентальной повязки и требует тщательного гемостаза.
В ряде случаев удаление зубов при пародонтите влечет осложнения, связанные с дистрофическими изменениями в твердых и мягких тканях. Микроорганизмы, содержащиеся в зубодесневых карманах, инициируют воспалительный процесс в лунке, поскольку могут проталкиваться вглубь тканей в процессе наложения щипцов. Поддесневые зубные отложения, остающиеся на стенках лунки, оказывают механическое раздражение и в комплексе с имеющимися патологическими грануляциями препятствуют заживлению раны. Ткани десны, потерявшие связь с альвеолярной костью вследствие ее деструкции, нередко разрываются при экстракции зуба, что поддерживает кровоточивость. Заживление лунки замедляется, поскольку краевой эпителий препятствует образованию грануляций. Кроме того, широкая полоса маргинальной десны при заживлении образует мягкий гребень вдоль альвеолярного края, затрудняя впоследствии изготовление и подгонку ортопедических конструкций.
Устранение над- и поддесневых отложений и грануляций до удаления зуба, как правило, не производится. Этому препятствует подвижность зубов, собственно и являющихся основной причиной их удаления.
В соответствии с изложенными фактами нами предложена операция удаления зубов с предварительным иссечением эпителиального края десны (инструкция «Метод удаление зубов» утверждена Минздравом Республики Беларусь).
Показаниями к операции являются следующие факторы:
- подвижность III—IV степени 2 и более зубов при неравномерной резорбции альвеолярной кости;
- подвижность зубов III—IV степени при слабовыраженной рецессии десны и наличии костных карманов;
- несоответствие клинической и рентгенологической картины: подвижность зубов II степени, рецессия десны не более 1/3 корня; на рентгенограмме определяются костные карманы вплоть до верхушки корня.
Описание операции
Осуществляется обезболивание методом инъекционной анестезии, показанной для конкретной области хирургического вмешательства.
При помощи глазного скальпеля производятся разрезы вдоль маргинальной десны с вестибулярной и оральной поверхности таким образом, чтобы впоследствии один лоскут по высоте превышал другой. Расположение их зависит от локализации костных карманов и уровня резорбции альвеолярной кости. Со стороны костных карманов разрез проходит ниже маргинальной части десны на 1—2 мм; со стороны сохранившейся альвеолярной кости разрез выполняется максимально близко к краю десны. В результате последний лоскут по высоте окажется большего размера. По длине разрез имеет форму прямой линии с концами, загнутыми в сторону коронок зубов, не подлежащих удалению (замыкающих впоследствии дефект зубного ряда). Дуга в конце линейного разреза формируется с целью предупреждения рецессии десны у сохранившихся зубов.
Вглубь тканей разрез выполняется под углом от края десны до уровня дна зубодесневого кармана и распространяется вплоть до цемента корня. Такое направление позволяет произвести иссечение эпителия вдоль края десны, патологических грануляций в кармане и поддесневых зубных отложений. Следовательно, угол наклона шпателя зависит от глубины кармана и толщины альвеолярной стенки (рис. 1).
Рис. 1. Схема иссечения эпителия вдоль края десны.
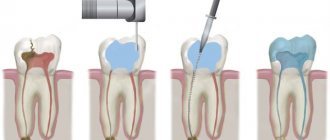
Осуществляется гемостаз, и сразу же выполняется операция удаления подвижных зубов (обычно 2—3). При наложении щипцов захватываются ткани, иссеченные с оральной и язычной сторон зуба. Лунка заполняется препаратом, содержащим гидроксиапатит. Материал должен быть химически устойчив в физиологической среде организма, проявлять стойкость к окислению, не допускать накопления вредных продуктов взаимодействия, не вызывать гальвано-электрических явлений.
Указанным требованиям в значительной степени удовлетворяют материалы, содержащие гидроксиапатит [Са10(РО4)6(ОН)2] с соотношением Са/Р 1,67, который является аналогом неорганической составляющей костной и зубной тканей организма.
Кальций снижает проницаемость клеточных мембран и сосудистой стенки, предотвращает развитие воспалительных реакций. Гель гидроксиапатита способствует ускорению заживления костной раны, формированию функционально и структурно полноценного остеорегенерата по типу первичного заживления. Применение препарата позволяет сократить длительность болевых ощущений в послеоперационном периоде и способствует скорейшей ликвидации отека у всех категорий пациентов.
Рана ушивается таким образом, чтобы более подвижный лоскут перекрывал лунку зуба. В результате шов проходит не по центру, а по краю альвеолярного гребня, что улучшает условия заживления раны. Количество швов зависит от длины разреза: один шов накладывается на расстоянии около 1 см от другого.
Выполненные таким образом разрезы обеспечивают извлечение зуба (зубов) из лунки одновременно с внутренней эпителиальной выстилкой маргинальной десны, грануляциями и поддесневыми отложениями. В результате снижается риск микробной обсеменности лунки зуба по сравнению с классическим удалением подвижных зубов. Ускоряется заживление раны, поскольку оно происходит путем первичного натяжения. Кроме того, частичное иссечение маргинальной десны предотвращает образование подвижного краевого гребня вдоль альвеолярной кости. Заполнение лунки материалом, содержащим гидроксиапатит, уменьшает риск дальнейшей атрофии костных структур и снижения уровня альвеолярного края.
В зависимости от клинической картины пародонтита могут выполняться другие оперативные вмешательства на тканях полости рта. Для безболезненной обработки мягких тканей, зубов и кости используют, как правило, местную анестезию: на верхней челюсти — инфильтрационную, на нижней челюсти — чаще проводниковую. В зависимости от поставленных целей оперативные вмешательства делят на 3 группы: операции в пределах свободной и прикрепленной десны (кюретаж, гингивотомия, гингивэктомия); операции в пределах свободной, прикрепленной десны и альвеолярной слизистой (френулотомия, пластика уздечки губ и языка, вестибулопластика, закрытие рецессии десны); операции на десне, альвеолярной слизистой, костной ткани альвеолярного отростка (операции по Widman; операции по Neumann; модифицированные операции по Kirland, Ramfiord, Nissle; операции апикального смещения лоскута).
Целью операций первой группы является устранение (ревизия) карманов (истинных и ложных), которые являются местом скоплений микробов и продуктов их жизнедеятельности. Необходимым условием для этих вмешательств является нормальная ширина прикрепленной десны и отсутствие патологии архитектоники преддверия полости рта.
Кюретаж закрытый показан при неглубоких (до 4—6 мм) десневых карманах, в качестве паллиативного способа хирургического вмешательства может быть проведен и при более глубоких карманах. Противопоказанием является фиброзно измененная стенка кармана, истонченная десна, абсцедирование. Проводится острым экскаватором, кюретками после предварительного раскрытия. При этом удаляются поддесневые зубные отложения, выскабливаются внутренние стенки кармана. Зубной камень желательно удалять с помощью ультразвуковых аппаратов. Этим достигается большая чистота поверхности и повышается антимикробный эффект при использовании в качестве орошающей жидкости раствора хлоргексидина. Недостатком является отсутствие визуального контроля стенок и дна кармана.
Кюретаж открытый предложен с целью устранения недостатков закрытого кюретажа. Вдоль десневого края производится фестончатый разрез, скошенный внутрь до основания кармана. Отслаиваются лоскуты, удаляются остатки зубного камня и грануляции, деэпителизируются лоскуты, укладываются на место и фиксируются швами в межзубном промежутке.
Гингивотомия показана при глубоких и узких периодонтальных карманах. При этом карман рассекают на всю длину, затем отсепаровывают края лоскута, удаляют зубные отложения, проводят деэпитализацию внутренней поверхности кармана, обрабатывают раневую поверхность антисептиком. Лоскуты укладывают на место и фиксируют швами.
При наличии абсцесса разрез выполняют горизонтально, промывают рану и дренируют при помощи резиновой полоски. Гингивэктомия показана при наличии зубодесневых карманов. Одним из условий является достаточная ширина (не менее 2 мм) зоны прикрепленной десны, которая должна оставаться после иссечения кармана на всю глубину. Операция не проводится при образовании костных карманов.
Остеомукогингивальные операции (лоскутная по Widman, Neumann) проводятся при наличии костных карманов. Делается два вертикальных разреза, как правило, захватывающих 4 зуба. Горизонтальный разрез выполняют, чуть отступив от десневого края, с вестибулярной и язычной сторон. Отслаиваются слизисто-надкостничные лоскуты. Удаляются грануляционная ткань и остатки зубных отложений, устраняются костные карманы. При необходимости моделируют рельеф внешней поверхности кости альвеолярного гребня, чем обеспечивается максимальная возможность заживления раны первичным наложением. Лоскуты укладываются на место, фиксируются в межзубных промежутках узловатыми швами.
Модификации лоскутных операций многочисленны, и все они направлены на повышение эффекта за счет сведения к минимуму недостатков, присущих известным вмешательствам. Самым типичным является послеоперационная ретракция тканей. В связи с этим применяются остеопластические материалы в сочетании с техникой направленной регенерации костных структур.
Лоскутная операция с цементотомией и иммобилизацией зубов
Показанием к хирургическому вмешательству служит локализованный пародонтит, вовлекающий 3—4 зуба с оголением корней, подвижностью I—II степени, наличием костных карманов.
Осуществляется анестезия соответствующего участка челюсти. Операцию начинают с рассечения мягких тканей в межзубных промежутках серповидным скальпелем. Направление разреза в межзубном пространстве параллельно основанию сосочка между проксимальными сторонами зубов. При этом режущий инструмент, плоскостью скользя по вестибулярной поверхности зуба, входит в пародонтальный карман и направляется к середине проксимальной поверхности соседнего зуба до упора. Вслед за этим режущая часть инструмента перемещается по направлению от корня к коронке зуба. Рассечение межзубных мягких тканей производится на участке зубного ряда, превышающем область намеченного вмешательства на 1—2 зуба с каждой стороны (модификация разреза В. И. Лукьяненко, 1973). Это дает возможность, сохранив площадь операционного поля, обойтись без вертикальных разрезов, которые увеличивают рецессию десны в послеоперационном периоде. Вертикальные разрезы проводятся в исключительных случаях, когда операционное поле располагается на площади в проекции не более 3 зубов, особенно на нижней челюсти. Затем поочередно с каждой стороны, распатором скользя по поверхности зуба, входят в пародонтальный карман и, продвигая инструмент к апикальной части, веерообразными движениями отслаивают лоскуты с обеих сторон альвеолярного отростка на протяжении всего разреза и на глубину поражения. Затем лоскуты отводят от кости на расстояние, обеспечивающее свободное манипулирование в операционном поле.
Удаление грануляций и вегетации эпителия начинают с апикальных частей поверхности лоскутов, при этом может быть применен скальпель, который во время манипулирования им находится по отношению к поверхности лоскута под углом от 30° до 90° и движется от основания лоскута к периферии, соскабливая грануляции и вегетации. Во время удаления грануляций и вегетации с лоскута последний укладывают наружной поверхностью на указательный палец. Этим обеспечивают его надежную фиксацию и контроль глубины погружения режущего инструмента в мягкие ткани. Далее приступают к удалению грануляций, прилежащих к зубу и альвеолярной кости. На этом этапе используют инструменты для снятия зубного камня и малые кюретажные ложки. При наличии острых костных выступов на альвеолярном отростке их сошлифовывают алмазной головкой.
Обработку корней недепульпированных зубов проводят, соскабливая острыми инструментами (экскаватор, различные по форме острые крючки) поверхностные отложения зубного камня вместе с грануляциями и некротизированными тканями на поверхности цемента. Корни депульпированных зубов подвергают цементотомии. При этом периодически поверхность корня окрашивают 2%-ным водным раствором метиленового синего или другими нейтральными красителями. Завершают цементомию удлиненным бором с затупленной и отполированной торцевой частью, удерживая его под различными углами относительно поверхности корня зуба (от 20° до 90°). Препарирование проводят до исчезновения прокрашенных участков корня зуба. После этого полируют обработанные поверхности полирами. Рану тщательно промывают растворами антисептиков (фурациллин, 1%-ный раствор перекиси водорода и т. п.) под давлением из шприца с затупленной иглой. Перед укладыванием лоскутов на место при необходимости производят рассечение надкостницы и подслизистой оболочки на всем протяжении длины, создавая условия для смещения лоскутов в коронковом направлении. Ввиду того что при данной операции край лоскута в основном сохраняет свою первоначальную форму, создается возможность полного восстановления анатомической конфигурации зубных сосочков. Швы накладывают из кетгута с удлиненным сроком рассасывания, узлы оставляют на уровне межзубных промежутков на 1—2 мм ниже основания сосочка.
При резорбции межальвеолярных перегородок более чем наполовину лоскуты ушивают П-образными швами, создавая вокруг зубов так называемые муфты-манжеты.
Шинирование зубов при пародонтите
Для восстановления жевательной активности подвижных зубов, уменьшения воспалительного процесса в пародонте и предупреждения осложнений применяют шинирование и/или изготовление постоянных протезов.
Шиной называются такие зубные протезы, которые связывают расположенные рядом зубы в единую систему, равномерно распределяя жевательную силу, устраняя травматическую окклюзию. В соответствии с этим шина должна отвечать ряду требований: прочно фиксировать и не смещать зубы, не представляя чрезмерной нагрузки, оставлять свободными межзубные промежутки, не препятствовать чистке и самоочищению зубов.
Показания к временному шинированию:
- подвижность зубов I—III степени;
- резорбция костной ткани более 1/2 длины корня;
- подготовка к оперативному вмешательству на пародонте;
- создание условий для профессиональной гигиены полости рта;
- замещение малых дефектов зубного ряда;
- подготовительный этап к постоянному шинированию;
- стабилизация результатов ортопедического и ортодонтического лечения.
Наиболее простой временной конструкцией является проволочная шина, которая плотно накладывается на зубы непосредственно ниже экватора. В большинстве случаев блоком соединяются 6—8 зубов таким образом, чтобы зашинированные зубы по отдельности не были подвижными.
Съемные шины опираются на коронковую часть зубов и состоят из окружающих зубы кламмеров-крючков. В случае невысокой подвижности зубов эти шины обеспечивают удовлетворительную опору, однако их фиксирующее действие значительно меньше, чем у постоянных шин.
При изготовлении съемных шин нужно следить за тем, чтобы они не мешали смыканию зубных рядов, чтобы в состоянии покоя шина без напряжения точно прилегала к зубам и сохраняла свое положение при жевании. Преимуществом шины является хорошая фиксация зубов по отношению к горизонтально действующим силам, простота изготовления: зубы не нужно обтачивать, не следует удалять пульпу. Отрицательной стороной этой шины является низкая эстетичность вследствие расположенного на щечной стороне кламмера.
При изготовлении постоянных (фиксированных) шин на отдельные зубы надеваются искусственные коронки, которые соединяются между собой, и таким образом образуется стабильная система.
Фиксированная шина может накладываться на зубы с интактной пульпой или с запломбированными корнями. Конструкцию нужно изготавливать таким образом, чтобы жевательное давление равномерно распределялось на все опорные зубы, устраняя перегрузку отдельных зубов, обеспечивалась защита десен и пародонта.
Показания к адгезивному протезированию:
- шинирование зубного ряда при заболеваниях пародонта, осложненных частичной адентией — включенные дефекты 3-го и 4-го классов по Кеннеди небольшой протяженности (1—2 зуба в переднем отделе зубного ряда, 1 зуб в боковом отделе);
- шинирование группы зубов после проведенного ортодонтического лечения;
- шинирование группы подвижных зубов с целью перераспределения нагрузки и обеспечения устойчивости этих зубов (рис. 2);
Рис. 2. Шинирование зубов перед хирургическим лечением.
- шинирование фронтального участка зубного ряда при необходимости сохранения эстетики и невозможности изготовления традиционных эстетических конструкций;
- шинирование зубного ряда с хорошо сохранившейся анатомической формой коронковой части зуба и при резорбции костной ткани не более 1/2 длины корня;
- шинирование фронтального участка зубов с возможностью сохранения их витальности.
Правильно выполненная шина хорошо фиксирует зубы и оставляет свободными межзубные промежутки, обеспечивая этим возможность соблюдения гигиены рта, замедляет или прекращает развитие патологического процесса при комплексном лечении пародонтита.
Особенности и виды процедуры
Хирургические методы лечения заболеваний пародонта представляют собой комплекс мер, направленных на устранение последствий и симптомов тяжелых форм патологий, возникших в результате получения механических травм или развития инфекции. Выделяют две группы методик, основным критерием для дифференциации которых является направленность осуществляемых процедур.
Устранение костных карманов
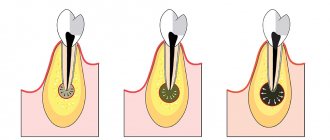
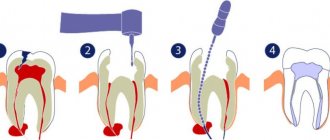
Костный карман представляет собой промежуток между зубом и десной, образующийся в результате разрастания зубного камня, разрушающего связочный аппарат периодонта. Последствием развития данного дефекта является возникновение сложных патологий, способных стать причиной утраты элементов зубного ряда. Хирургическое лечение заболеваний пародонта, направленное на устранение костных карманов, включает:
- Открытый кюретаж – механическая чистка кармана от инфицированных тканей;
- Гингивотомия – вертикальное иссечение десны для последующей очистки;
- Гингивоэктомия – удаление кармана в горизонтальной плоскости по контуру десны;
- Гингивопластика – пластическое моделирование естественной анатомии края десны;
- Лоскутные операции – иссечение, корректировка и закрепление формы десенного края;
- Костная пластика – наращивание необходимого объема костной ткани.
Указанные операции проводятся как традиционным способом, так и при помощи электрического коагулятора, позволяющего свести к минимуму вероятность кровотечения и качественно выровнять контуры десенного края.
Корректировка дефектов мягких и слизистых тканей
Пластическое моделирование уздечки и слизистой нередко рекомендуется юным пациентам, и позволяет избежать развития серьезных патологий, таких как воспаление пародонта или убыль десны.
Для углубления преддверия полости рта применяется методика вестибулопластики, позволяющая расширить область между губами и зубным рядом. Проведение процедуры обуславливается наличием пародонтологических показаний.
Закрытие десенной рецессии позволяет устранить последствия операций по уменьшению объема десны, следствием которых является обнажение корневой области.
Показания и противопоказания
Необходимость вмешательства определяется тяжестью изменений, которым подвергся пародонт в ходе развития патологии. Перечень показаний включает следующие ситуации:
- Углубленность костных карманов превышает 5 мм;
- Диагностирован значительный рост грануляций;
- Межзубные тканевые участки подвержены деформированию;
- Имеются абсцессы или гнойные воспаления;
- Выявлены патологии формирования и положения тканей;
- Сохранение промежутка между десной и зубом после проведения чистки;
- Консервативные методики лечения не дают желаемого эффекта.
Противопоказания, ограничивающие возможность лечения, дифференцируются на следующие категории:
- Абсолютные – исключают возможность проведения операции. К числу подобных факторов относятся онкологические и тяжелые хронические заболевания;
- Относительные – вирусные патологии, воспалительные процессы и локальные дефекты челюстного ряда, после устранения которых допускается вмешательство хирурга.
Хирургическое лечение болезней пародонта проводится только после диагностики, составления клинической картины и оценки общего состояния здоровья пациента.
Подготовка и этапы лечения
Амбулаторное проведение операций требует соблюдения антисептических норм и предусматривает использование локальной анестезии. Продолжительность составляет не более двух часов. Операции достаточно хорошо переносятся организмом пациента, допуская возможность возникновения непродолжительного легкого дискомфорта в первые часы после завершения процедуры.
Перечень предшествующих мероприятий включает в себя:
- Санацию и гигиеническую очистку полости рта;
- Применение медикаментозных препаратов, локализующих воспаление;
- Установку шин или ортопедических конструкций, фиксирующих подвижные единицы;
- Использование антибиотиков, усиливающих работу иммунной системы.
Для хорошей регенерации десны накладывается мягкая повязка. В послеоперационный период, при необходимости, также назначается курс антибиотиков и антисептических препаратов, способствующих восстановлению.
Классификация
Пародонтит классифицируют по локализации, характеру течения, тяжести.
По характеру течения
Выделяют острую и хроническую форму. В первой ситуации признаки пародонтита ярко выражены, десна рыхлые, кровоточат, болят. Если пациент не обращается в врачу или было назначено неэффективное лечение, болезнь принимает хроническое течение. При хронической форме симптоматика сглажена, острых явлений воспаления нет, но последствия тяжелей. Для хронической патологии характерны периодические обострения, когда симптоматика становится резко выраженной.
По локализованности
По распространению патологического процесса, пародонтит делят на:
- Локализованный
(очаговый) – возникает на небольшом участке, в области 1 или нескольких зубов. - Генерализованный
пародонтит – воспаление в области всех или большинства зубов в ряду.
Симптоматика локализованной и генерализованной формы болезни не отличается, разница лишь в количестве зубов, вокруг которых распространился патологический процесс.
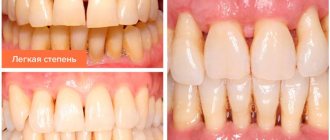
Степени пародонтита
- Легкая
– разволокнение компактной пластины, снижение межальвеолярной перегородки до 1\3 длины зубного корня, признаки остеопороза, незначительная подвижность зубов, пародонтальные карманы 2,5-3,5 мм. - Средняя
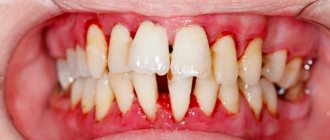
– глубина пародонтальных карманов увеличивается до 5 мм, наблюдается умеренная подвижность зубов (I-II степени), атрофия кости вокруг зубов достигает 1\2 корней. Происходит обнажение шеек и корней зубов или воспалительное разрастание десны, могут формироваться абсцессы (гнойники в деснах). Зубы начинают «расходиться» под жевательным давлением, десневой край деформируется. Это особенно заметно в области передних резцов. Десны кровоточат при жевании, чистке зубов, шейки зубов обнажены, болезненно реагируют на температурные раздражители. - Тяжелая
– симптоматика нарастает, обострения хронического пародонтита у взрослых сопровождаются формированием абсцессов, резким опуханием десны, болью. Глубина пародонтальных карманов достигает 6 мм, вплоть до верхушки корня. Увеличиваются межзубные промежутки, наблюдается сильная подвижность зубов (II- III степени), резорбция костной ткани, вплоть до полного рассасывания альвеолярной перегородки.
В зависимости от индивидуальных особенностей организма, болезнь протекает по-разному. Агрессивные формы пародонтита характеризуются быстрым, практически стремительным разрушением тканей пародонта, расшатыванием зубов, их безболезненным выпадением. У другой части пациентов заболевание протекает медленно, с эпизодическими обострениями, долгой ремиссией.
Самая тяжелая форма – некротизирующий пародонтит
, при котором ткани десны перестают получать питание, в них прекращается кровообращение, возникает некроз пародонта, периодонтальных связок, кости альвеолы. Такая форма болезни встречается у пациентов с тяжелыми иммунодефицитными состояниями (СПИД, синдром ДиДжоржи, ТКИН и т.д.).